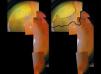
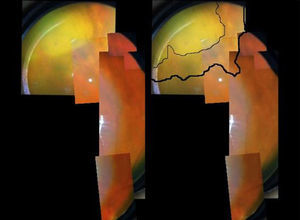
Varón de 73 años, trasplantado renal en diciembre 2006, y en tratamiento con micofenolato de mofetilo (MMF) 500mg/d y tacrolimus. En abril de 2012 ingresa en otro hospital por varicela cutánea difusa, que evoluciona favorablemente con aciclovir oral, sin reconocerse fuente de contagio. En diciembre de 2012 acude a urgencias de nuestro centro por miodesopsias y disminución de la visión en el ojo izquierdo, de una semana de evolución. El examen oftalmológico y funduscópico revela una retinitis de dicho ojo con una agudeza visual (AV) de 20/100 y una presión intraocular 18mmHg con normalidad del contralateral (figs. 1A y B). La PCR y serología viral sanguínea (IgG e IgM), entonces para virus varicela-zóster (VVZ) resultó negativa (ya negativa pre-trasplante), obteniéndose muestra de humor acuoso de la cámara anterior para análisis de ADN viral, y pautándose aciclovir intravenoso (el paciente rehusó tratamiento intravítreo inmediato). La evolución fue satisfactoria, con una rápida mejoría a los 11 días (fig. 2), comenzando la regresión completa de las lesiones. La PCR de humor acuoso confirmó infección por VVZ, resultando negativo para el resto. Se realizó fotocoagulación de 360° de la retina, manteniendo aciclovir oral, y es alta tras 20 días de ingreso con 20/32 de AV. Doce semanas más tarde, presenta desprendimiento de retina regmatógeno, que a pesar de una exitosa replicación mediante vitrectomía vía pars plana con cerclaje escleral y aceite de silicona, no permitió alcanzar más de 20/200. Tres años después, presenta una AV de percepción de luz y desprendimiento de retina inferior residual.
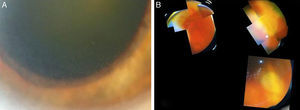
A) Reacción inflamatoria en cámara anterior con precipitados retroqueráticos finos, además de discreta inyección ciliar y una densa catarata grado 5 de la clasificación LOCS II. B) Funduscopia: vitritis moderada, edema del nervio óptico y lesiones blanco-amarillentas en retina nasal superior y temporal inferior.
La incidencia de VVZ en la población general aumenta con la edad a partir de los 50 años, aunque la varicela diseminada es una presentación rara aún en pacientes inmunodeprimidos y, cuando ocurre, suele ser durante los primeros años tras el trasplante1. Este paciente presentó el cuadro clínico tras 9 años de trasplante, con dosis mínimas de inmunosupresión y sin corticoterapia. Su estado serológico pre-trasplante era negativo, por lo que se consideraría una infección primaria por varicela-zóster, pero persistía negativa tras 9 meses del episodio cutáneo, lo cual puede explicarse por la anergia que confiere la inmunosupresión. Hasta el momento, no está indicada la profilaxis peritrasplante con aciclovir en los casos seronegativos, pero ya la vacunación para el VVZ en pacientes en lista de espera, que se lleva realizando en nuestro centro desde 2010, puede reducir la incidencia de esta infección.
Por otro lado, la pausa de tiempo entre la clínica cutánea y el comienzo de la retinopatía indica la latencia del virus en los cuerpos neuronales. La infección primaria por el VVZ ocurre típicamente en la infancia, infectando las células epidérmicas y causando la característica erupción cutánea. Posteriormente, infecta terminales nerviosas sensitivas del tejido mucocutáneo, alcanzando a través de los axones las raíces dorsales sensitivas de los ganglios raquídeos, donde quedará latente en los cuerpos neuronales. Su reactivación cursa con nuevos viriones en las neuronas sensitivas que migran de nuevo a través de los axones hasta la epidermis (dolor neuropático y erupción cutánea en dermatoma). Se sabe que la inmunodepresión celular desempeña un papel importante en dicha reactivación, de forma que estas personas presentarán VVZ con más frecuencia, con una prevalencia entre el 3-14%.
Debería así mismo considerarse revisiones oftalmológicas rutinarias en estos pacientes con infecciones virales oportunistas. Las complicaciones retinianas son raras2, y entre su etiología más frecuente se incluye la necrosis retiniana aguda (NRA), la externa progresiva, retinitis por citomegalovirus (CMV) y toxoplasmosis. Las retinopatías necrotizantes herpéticas son causadas por el VVZ, virus herpes simple I y II, CMV y raras veces por el virus de Epstein-Barr3. Su presentación más común es la disminución de visión, dolor y fotofobia4. En la exploración son típicos los parches periféricos multifocales de color blanco-amarillento que tienden a coalescer en áreas difusas de necrosis retiniana periférica de grosor completo. Otros signos de inflamación ocular como vitritis, vasculitis, edema del disco óptico, precipitados queráticos y sinequias posteriores podrían acompañarlos. La NRA es una urgencia oftalmológica en la que el tratamiento antiviral debe iniciarse precozmente, ya que conduce a la ceguera por cicatrización retiniana, desprendimiento de retina o atrofia del nervio óptico. Además, un tercio de los pacientes desarrollan bilateralidad dentro del primer mes de la presentación.
Se ha relacionado el papel del MMF en el desarrollo del VVZ en la población trasplantada5–7. La fisiopatogenia atribuida es la concesión viral de la timidina quinasa, que sustituye a la inosina monofosfato deshidrogenasa inhibida por el micofenolato, permitiéndole a la célula seguir con su ciclo vital. Sin embargo, no queda claro su expresa implicación en esta enfermedad al compararlo con otros inmunosupresores en EC8. Por otro lado, se ha atribuido a MMF cierto papel de potenciador en la actividad antiviral del aciclovir9. Con todo ello, no queda claro el posible rol del MMF en este tipo de infecciones virales ni en este paciente, más aun teniendo en cuenta las dosis en ese momento. La práctica clínica lleva a pensar que, una vez presentada la enfermedad diseminada, lo lógico es reducir la carga inmunosupresora, dada la elevada morbimortalidad de esta enfermedad10.