Antecedentes: El aumento del tamaño renal desempeña un papel importante en el desarrollo de la hipertensión arterial (HTA) en pacientes con poliquistosis renal autosómica dominante (PQRAD) con función renal normal. Material y métodos: Se han practicado a 37 pacientes con PQRAD, filtrado glomerular estimado (FGe) por MDRD >60 ml/min/1,73 m² y supuestamente normotensos, una monitorización de la presión arterial (MAPA) y una ecografía renovesical para investigar la posible relación entre el aumento del tamaño renal y un perfil patológico de presión arterial (PA) en estadios de prehipertensión. Resultados: 13 pacientes resultaron ser normotensos, 11 presentaron HTA enmascarada, 4 tuvieron HTA de bata blanca y 9, HTA verdadera. Se ha observado en los pacientes normotensos con patrón reductor de la PA una correlación positiva y estadísticamente significativa entre el tamaño renal y la variabilidad de la presión arterial diastólica (PAD). Conclusiones: La MAPA permite realizar un diagnóstico precoz de la HTA e identificar a pacientes con hipertensión enmascarada. Este trabajo sugiere que en pacientes normotensos con PQRAD existe una posible relación entre el tamaño renal y un perfil de PA con mayor riesgo cardiovascular.
Background: Enlargement of renal size plays an important role in the development of hypertension in patients with autosomic dominant polycystic kidney disease (ADPKD) and normal renal function. Methods: A 24h blood pressure monitoring (ABPM) and a renal ecography have been performed in 37 patients with ADPKD and estimated glomerular filtration rate >60 ml/min/1,73m2 to study the relationship between renal size and an altered blood pressure profile in prehypertension stages. Results: 13 patients had normal blood pressure, 11 were diagnosed of masked hypertension, 4 had white coat hypertension and 9 had hypertension. We have found in the normotensive group with a dipper blood pressure profile a positive and statistically significant relationship between renal size and diastolic blood pressure variability. Conclusions: ABPM helps to make an early diagnosis of hypertension and to identify those patients with masked hypertension. This study suggests a relationship between renal size and a blood pressure profile linked to a major cardiovasular risk in normotensive patients with ADPKD.
INTRODUCCIÓN
La poliquistosis renal autosómica dominante (PQRAD) es una enfermedad genética que se caracteriza por la presencia de quistes renales bilaterales que progresivamente aumentan en número y tamaño1. Es la enfermedad genética con afectación renal más común que conduce a la insuficiencia renal terminal entre la cuarta y la quinta décadas de la vida2,3.
La primera causa de muerte en los enfermos con poliquistosis es la enfermedad cardiovascular, y la hipertensión arterial (HTA) es su principal determinante4. Tanto la HTA como el aumento en el tamaño renal secundario al crecimiento de los quistes1 se correlacionan con el progresivo deterioro de función renal en la PQRAD. La aparición de HTA en estos pacientes es un hallazgo habitual y en aproximadamente el 60% de casos el diagnóstico se realiza antes de que presenten una alteración de la función renal. Parece ser que el aumento del tamaño renal5-7 y la actividad del sistema renina-angiotensina-aldosterona8-10 son los principales responsables en el desarrollo de la HTA en estos pacientes. Algunos estudios realizados en pacientes con PQRAD y función renal normal han podido demostrar la presencia de lesión de órgano diana (incremento de masa ventricular izquierda)11,12 antes de desarrollar HTA. Esta lesión parece relacionarse más con el aumento de presión arterial sistólica (PAS) determinada por monitorización ambulatoria de la presión arterial (MAPA) que con la presión arterial (PA) medida en la consulta12.
La MAPA de 24 horas aporta información adicional a las medidas de PA en la consulta (PAc), ya que permite conocer el patrón circadiano y la variabilidad de la PA. Asimismo, permite identificar a pacientes con HTA enmascarada (PA normal en la consulta y elevada ambulatoriamente) y con HTA clínica aislada (cifras de PA elevadas en la consulta con PA normal ambulatoriamente). Un perfil no fisiológico (patrón no reductor por la noche) de la PA, una mayor variabilidad de la PA (promedio de desviaciones estándar de 24 h superiores a 18 mmHg para la PAS o superiores a 15 mmHg para la PAD) y la presencia de HTA enmascarada o HTA clínica aislada se han relacionado con un mayor riesgo cardiovascular13-17.
Así, a pesar de ser la HTA un elemento clave en la morbimortalidad cardiovascular de los pacientes con enfermedad poliquística, existen pocos conocimientos en la fase de prehipertensión. Se desconoce también si el aumento del tamaño renal puede asociarse con la alteración del perfil de PA y con su variabilidad. Así, en este trabajo nos planteamos evaluar, en pacientes con PQRAD a priori normotensos y con FGe por MDRD >60 ml/min/1,73 m²:
1. Si existen diferencias entre las cifras de PAc y las obtenidas por MAPA.
2. La relación entre el diámetro renal máximo y la PAS, PAD y PA media (PAM) de 24 horas, diurna y nocturna, y la presión del pulso (PP) obtenidas por MAPA de 24 horas.
3. Si existe relación entre el diámetro renal máximo y la variabilidad de PA o el patrón circadiano de PA
MATERIAL Y MÉTODOS
Se ha realizado un estudio observacional y transversal en el que se han incluido 37 pacientes con PQRAD de los visitados en consultas externas con edad entre los 18 y 50 años, FGe por MDRD >60 ml/min/1,73 m² y normotensos (pacientes con PA domiciliarias <135/85 mmHg y que no estuvieran realizando tratamiento hipotensor).
De los 37 pacientes incluidos se recogieron los siguientes datos:
1. Tres tomas de PAS y PAD con tensiómetro OMRON 705 IT (Tokio, Japón), siguiendo las normas de toma de PAc de la Sociedad Europea de Hipertensión (ESH)18, utilizando la media de las tres tomas como el valor de PA en la consulta.
2. Datos de la MAPA (mediante aparato Dyasis Integra) (Rueil-Malmaison, Francia).
- PAS, PAD y PAM (PAD + 1/3 presión de pulso (PP) (PP = PAS - PAD) diurna, nocturna y de 24 horas.
- Frecuencia cardíaca y PP de 24 horas.
- Porcentaje de descenso de PA nocturna respecto a la diurna de la PAS, PAD y PAM y calidad del sueño el día de la MAPA.
- Índice de carga (porcentaje de medidas de PA que se encuentran por encima del objetivo de PA establecido) de PAS y PAD de día, noche y 24 horas.
- Desviación típica o estándar de la PAS y PAD media diurna, nocturna y de 24 horas.
- PAS y PAD máximas diurnas, nocturnas y de 24 horas.
3. Datos antropométricos: peso, talla, superficie corporal e índice de masa corporal.
4. Media del diámetro renal máximo de ambos riñones (en milímetros) por ecografía renal realizada por ecografistas expertos en ecografía renovesical utilizando una única medida.
Según los valores de la MAPA y siguiendo las recomendaciones de la Guía del 2007 de la ESH18 se consideraron normotensos aquellos pacientes que presentaban PAS <130 mmHg y PAD <80 mmHg en MAPA de 24 horas.
El porcentaje de descenso de la PAM nocturna respecto la diurna nos permite clasificar a los pacientes en función de su perfil de PA:
1. Patrón no reductor: descenso de PAM nocturna respecto a la diurna menor del 10%.
2. Patrón reductor: descenso de PAM nocturna respecto a la diurna entre el 10 y el 20%.
3. Patrón riser: PAM nocturna superior a la PAM diurna.
4. Patrón reductor extremo: descenso de PAM nocturna superior al 20% respecto a la diurna. El perfil circadiano no se evaluó en el caso de que el paciente hubiera referido un mal descanso nocturno.
Teniendo en cuenta las PA obtenidas mediante MAPA y la PAc, podemos clasificar a los pacientes en cuatro grupos:
1. HTA de bata blanca: pacientes con PAc elevadas (>140/90 mmHg) y PA por MAPA de 24 horas <130/80 mmHg.
2. HTA enmascarada: pacientes con PAc normales (<140/90 mmHg) y PA por MAPA de 24 horas elevadas (>130/80 mmHg).
3. HTA verdadera: pacientes con PAc y PA por MAPA de 24 horas elevadas.
4. Normotensos verdaderos: pacientes con PAc y PA por MAPA de 24 horas normales.
El análisis estadístico se realizó con el programa SPSS. Los resultados se expresan como la media ± desviación estándar (DE) para las variables de distribución continua y como frecuencias para las variables categóricas.
Dado el pequeño tamaño de la muestra, se estudió la distribución normal de las variables mediante los tests de Kolmogorov-Smirnov y Shapiro-Wilks. Tras verificar la normalidad de las variables, se utilizaron los test de la t de Student para comparar muestras con dos categorías y ANOVA para tres o más categorías. Para las no paramétricas, se utilizaron los tests de Mann-Whitney o de Kruskall-Wallis en función de si había dos o más categorías.
Para el estudio de la asociación entre las variables diámetro renal máximo medio y los distintos datos aportados por la MAPA se empleó el coeficiente de correlación lineal de Pearson. La distribución de las variables categóricas se analizó mediante el test de la chi cuadrado. Se consideró estadísticamente significativa una p inferior a 0,05.
RESULTADOS
Clasificación de la presión arterial según valores de ésta obtenidos en la consulta y por monitorización ambulatoria de la presión arterial
Los 37 pacientes incluidos fueron clasificados en cuatro grupos en función de la PA obtenida en la consulta y la obtenida por MAPA 24 horas. 13 resultaron ser normotensos verdaderos (35,1%), 9, hipertensos verdaderos (24,3%), 4 pacientes presentaban HTA de bata blanca (10,8%) y los 11 restantes (29,7%) presentaban una HTA enmascarada (tabla 1).
Teniendo en cuenta la media de 24 horas de PA por MAPA y siendo diagnósticas de HTA una PAS >130 mmHg o una PAD >80 mmHg, 20 de los 37 pacientes (54%) inicialmente seleccionados como normotensos según las cifras de PA domiciliarias fueron diagnosticados de HTA.
Relación entre el tamaño renal y las características de la presión arterial
Actualmente no se dispone de un estándar de normalidad en relación con el diámetro renal máximo en la población general, pero se sabe que el diámetro renal máximo se correlaciona con la talla19, característica que se cumple en nuestra población (r = 0,572; p = 0,016). Se obtuvo el diámetro renal máximo medio de ambos riñones para cada individuo y se ajustó a la talla.
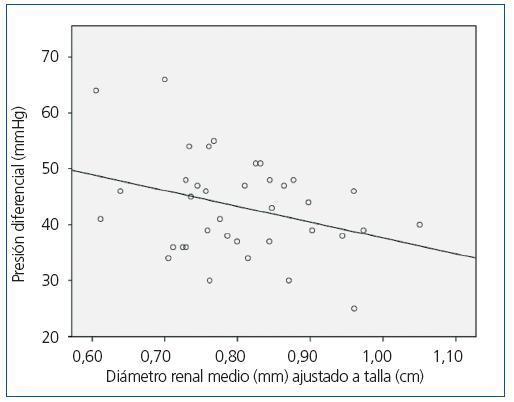
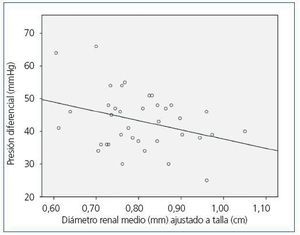
A pesar de pretender evaluar únicamente a pacientes con PQRAD y normotensos, dado que nos encontramos con un porcentaje importante de pacientes hipertensos, se decidió estudiar si en el total de población disponible (37 pacientes) existía alguna relación entre los diversos parámetros obtenidos por la MAPA y el diámetro renal medio ajustado a la talla. Este análisis puso de manifiesto la existencia de una correlación estadísticamente significativa en sentido negativo entre un mayor tamaño renal y una menor PP (r = -0,325; p = 0,05) (figura 1).
Posteriormente, y dado que éste era el objetivo principal del trabajo, se analizaron los resultados en el subgrupo de 17 pacientes normotensos por MAPA de 24 horas. En la tabla 2 y en la tabla 3 se recogen las características demográficas, el tamaño renal y las PA obtenidas en la consulta y en la MAPA. Al analizar los datos del grupo de 17 pacientes normotensos, se objetivaron correlaciones positivas entre el tamaño renal máximo medio ajustado a talla y todos los parámetros de la MAPA con la excepción de la PP, sin llegar a la significación estadística.
Tamaño renal, perfil circadiano y variabilidad de la presión arterial
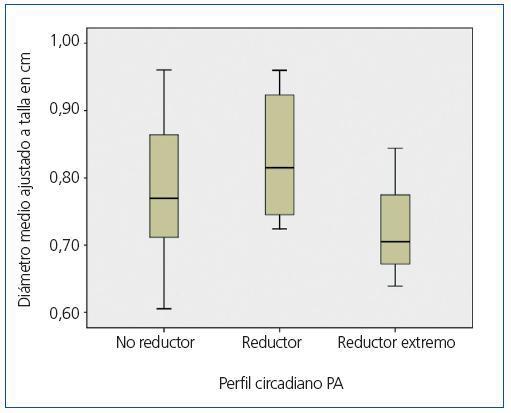
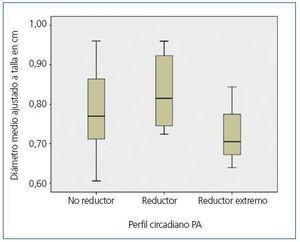
Clínicamente, el parámetro utilizado para valorar el patrón de PA es el descenso de la PAM nocturna respecto la diurna. En el grupo de 17 pacientes normotensos no se encontraron diferencias estadísticamente significativas en el diámetro renal máximo ajustado a la talla entre los pacientes con patrón no reductor (n = 6), patrón reductor (n = 8) y reductor extremo (n = 3) (p = 0,662) (figura 2). Ninguno de estos 17 pacientes presentó un patrón riser.
Del grupo de 17 pacientes normotensos se decidió estudiar a los que presentaban un perfil fisiológico de la PA, con lo que quedaron 11 pacientes evaluables, todos con patrón reductor de la PA.
En el grupo de 11 pacientes con patrón reductor de la PA según el descenso de PAM, se encontraron correlaciones positivas, aunque no significativas, entre el tamaño renal y todos los parámetros (PAS, PAD, índice de carga sistólico y diastólico, DE de PAS y de PAD) diurnos, nocturnos y de 24 horas de PA por MAPA, siendo el índice de carga diastólico de 24 horas el que mostró una mayor correlación positiva (p = 0,07). En este grupo, el descenso nocturno de PA tuvo una correlación negativa, pero no estadísticamente significativa, con el aumento de tamaño renal.
Dado que, siendo estrictos, un patrón reductor debería ser aquel que presentara un descenso nocturno tanto de PAS como de PAD superior al 10%, se investigó, en el grupo de 17 pacientes normotensos, si la ausencia de descenso nocturno de PAS y/o PAD se asociaba con un mayor diámetro renal máximo ajustado a la talla, y no se encontraron diferencias significativas en el tamaño renal entre los pacientes con patrón reductor o sin él.
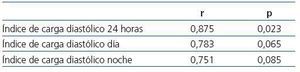
Aplicando este criterio de descenso de PAS y PAD nocturna >10% respecto a la diurna para definir el patrón reductor, únicamente 6 de los 17 pacientes presentaban un patrón reductor, todos con un correcto descanso nocturno el día de la MAPA. En estos 6 pacientes se objetivó de nuevo una tendencia a una correlación positiva que se acerca a la significación estadística para la PAD media de 24 horas, el índice de carga diastólico de día y de noche, llegando a la significación estadística el índice de carga diastólico de 24 horas (r = 0,875; p = 0,023) (tabla 4).
Por otro lado, en el grupo de 11 pacientes sin patrón reductor de PAS y de PAD, se objetivó una correlación positiva y estadísticamente significativa (r = 0,623; p = 0,04) entre el diámetro renal máximo ajustado a talla y la desviación típica de PAD por la noche, que de nuevo es un parámetro que refleja la variabilidad de la PA.
DISCUSIÓN
El estudio mediante MAPA de este grupo de pacientes que referían PA domiciliarias correctas nos permitió diagnosticar a un 54,1% de ellos como hipertensos. Los pacientes no fueron entrenados para realizar una técnica de automonitorización de la presión arterial (AMPA) correcta, lo cual hubiera podido ayudar a diagnosticar la HTA a algunos de los pacientes que referían estar normotensos en su domicilio.
Un aspecto importante del estudio es que 11 de los 37 pacientes seleccionados (29,7%) no hubieran sido diagnosticados de HTA teniendo en cuenta únicamente las presiones en la consulta, dado que presentaban una HTA enmascarada. Algunos estudios demuestran que los pacientes con HTA enmascarada tienen una mayor repercusión orgánica que los sujetos con HTA de bata blanca o con HTA de grado I, por lo que esta condición conlleva un mayor riesgo cardiovascular15-17. Estudios poblacionales han demostrado también un incremento significativo de la mortalidad en este subgrupo de población que puede llegar a ser comparable al de la HTA establecida18. La prevalencia de HTA enmascarada, según la bibliografía, oscila entre el 6 y el 26%; en la población estudiada la prevalencia de HTA enmascarada es realmente importante y supone, si no se detecta y corrige, un incremento en el riesgo cardiovascular y en la probabilidad en desarrollar lesiones de órganos diana.
La existencia de una correlación negativa y estadísticamente significativa entre un mayor diámetro renal máximo y una menor PP en el grupo inicial de pacientes hace pensar indirectamente en una alteración de la PAD. La población estudiada es una población joven, con una media de edad de aproximadamente 38 años. Al igual que en nuestro grupo, en la población general hipertensa joven es mucho más frecuente encontrar elevada la PAD que la PAS, lo que conduce a una disminución de la PP.
En el grupo de pacientes normotensos no se detectó ninguna relación entre el tamaño renal y la alteración del ciclo circadiano de PA, aunque se analizaron pocos pacientes. Sin embargo, persiste una tendencia a que se objetive un peor perfil de PA relacionado con una peor PAD a mayor diámetro renal. Incluso en el grupo de pacientes normotensos con un correcto descenso nocturno de la PAM persiste esta tendencia, y llega a ser estadísticamente significativa la relación entre un mayor índice de carga diastólico de 24 horas a mayor diámetro renal en los pacientes con patrón reductor de PAS y PAD. El índice de carga (porcentaje de determinaciones de PA en la MAPA que sobrepasan el objetivo de PA preestablecido) es una de las medidas utilizadas para valorar la variabilidad de la PA y se ha demostrado que un índice de carga aumentado se relaciona con mayor lesión de órgano diana (hipertrofia ventricular izquierda)20. La tendencia a presentar un mayor índice de carga diastólico a medida que aumenta el tamaño renal, podría, en última instancia, relacionarse con la mayor afectación de órgano diana que se ha demostrado en ciertos estudios con este tipo de población12.
Dada la importancia de los resultados obtenidos en este trabajo se hace necesario ampliar el tamaño de la muestra para confirmar estos hallazgos y para valorar la posible relación que estos hallazgos puedan tener con la afectación subclínica de órganos diana.
En conclusión, la toma única de PAc en pacientes con PQRAD y función renal normal deja muchos pacientes hipertensos sin diagnosticar dada la elevada prevalencia de HTA enmascarada. El estudio mediante MAPA permite identificar precozmente a estos pacientes.
El análisis del conjunto de 37 pacientes, así como el análisis por separado del grupo de pacientes normotensos, muestra una relación estadísticamente significativa entre un mayor tamaño renal y un peor comportamiento de la PAD manifestado por la menor PP en el primer caso y por una mayor variabilidad de la PAD en el segundo. Estos datos ponen de manifiesto un peor perfil de PAD frente a la PAS. Estos hallazgos indican que pudiera existir relación a lo largo de toda la evolución de la enfermedad entre el crecimiento renal y una alteración de la PAD.
Tabla 1. Clasificación de la PA según las medidas obtenidas en la consulta y por la MAPA
Figura 1. Recta de regresión lineal entre diámetro renal medio ajustado a talla y presión diferencial en la población total (n = 37).
Figura 2. Diámetro renal medio ajustado a talla en función del perfil circadiano de PA en el grupo de normotensos (n = 17).
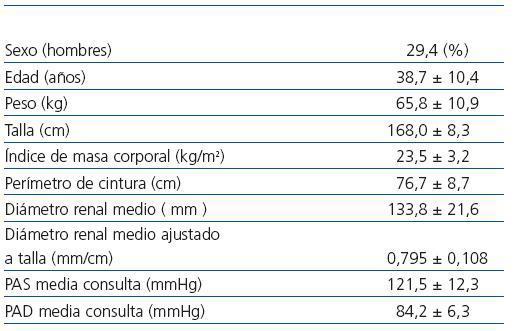
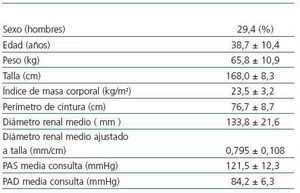
Tabla 2. Características demográficas y clínicas de la población normotensa confirmada por MAPA de 24 horas (n = 17)
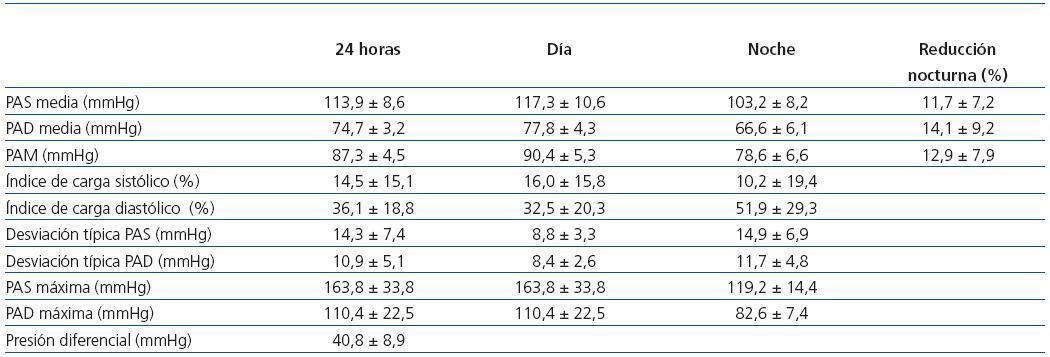
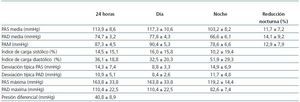
Tabla 3. Cifras de PA por MAPA de la población normotensa (n = 17)
Tabla 4. Estudio de la relación entre diámetro renal medio ajustado a la talla y la variabilidad de la PA en el grupo de normotensos con patrón reductor de PAS y PAD (n = 6)