Introducción: En pacientes en hemodiálisis es frecuente observar pérdida de peso relacionada con el ingreso hospitalario. Nuestro objetivo fue cuantificar esta pérdida de peso y analizar con qué factores se relaciona. Pacientes y métodos: Seleccionamos a pacientes en hemodiálisis crónica, con ingresos hospitalarios por cualquier etiología con duración mínima de 4 días, recogiendo pérdidas de peso al alta, a las 2 y 4 semanas del alta, así como evolución de variables con interés nutricional (creatinina, albúmina, transferrina, nPNA) tras su alta. Resultados: Incluimos a 77 pacientes, con 67 ± 12 años y 30 ± 34 meses en hemodiálisis, 40 mujeres (51,9%) y 22 diabéticos (28,6%). La estancia hospitalaria fue 17,8 ± 12,6 días (mediana 12 días). El 70,4% mostraron pérdida de peso al alta y un 81,3% a las 4 semanas del alta, sin influir sexo ni diabetes. El peso disminuyó al alta -1,09 kg (IC 95%, -0,73 a -1,44), —1,64 kg (IC 95%, -1,21 a -2,07 kg) a las 2 semanas y -1,94 kg (IC 95%, -1,47 a -2,42 kg) a las 4 semanas. Tras el alta observamos un descenso de urea (antes del alta 134 ± 40 frente a después del alta 119 ± 36 mg/dl; p = 0,001), creatinina (antes del alta 8,1 ± 2,6 frente a después del alta 7,5 ± 2,6 mg/dl; p <0,001), fósforo (antes del alta 5,2 ± 1,7 frente a después del alta 4,3 ± 1,5 mg/dl; p <0,001), albúmina (antes del alta 3,70 ± 0,48 frente a después del alta 3,56 ± 0,58 g/dl; p = 0,05). La pérdida de peso a las 4 semanas se correlacionó con una mayor estancia hospitalaria (r = 0,41; p <0,001), mayor índice de masa corporal en el momento del ingreso (r = —0,23; p = 0,05) y menor albúmina en el ingreso (r = 0,39; p = 0,012) y con albúmina (r = 0,27; p = 0,05), creatinina (r = 0,30; p = 0,02) y nPNA (r = 0,47; p = 0,002) más bajos después del ingreso. Albúminas más bajas en el momento del ingreso se correlacionaron con mayores descensos de la creatinina después del ingreso (r = 0,42; p = 0,009) y con una estancia más prolongada (r = —0,61; p <0,001). Con análisis multivariante, la pérdida de peso se asoció con mayor duración de estancia y con potasio sérico antes del ingreso. Conclusiones: La hospitalización de pacientes en hemodiálisis provoca una pérdida significativa del peso corporal debido a una probable pérdida de la masa muscular. La mayor estancia hospitalaria y el estado inflamatorio durante el ingreso son los factores que se relacionan con el deterioro nutricional que sufren los pacientes en hemodiálisis durante su hospitalización.
Background: It is frequent to observe that hemodialysis patients suffer important loss of weight during hospital stay. This issue has not been investigated previously. Our aim in this study was to analyze factors associated with this loss of weight and what changes occur after admission in biochemichal parameters with nutritional interest. Patients and methods: We retrospectively selected patients undergoing chronic hemodialysis who were admitted at hospital for acute or chronic pathologies, with a minimum length of stay of 4 days, taking only one episode of admission per patient. We chose loss of weight observed at hospital discharge, at 2 and 4 weeks later and we also collected routine laboratory data and adecuacy parameters before and after the hospital admission and basic biochemical parameters in the first week of hospital stay. Results: We included 77 patients, with 67±12 years and 30±34 months in dialysis. Forty (51,9%) were female (51,9%) and 22 diabetics (28,6%). Length of stay was 17,8±12,6 days (median 12). There were 70,4% patients who suffered a loss of weight at discharge and 81,4% at 4 weeks, without differences in sex or diabetes. Weight decreased significantly with a mean of -1,09 kg (95%CI -0,73 to -1,44). After 2 weeks the loss of weight was -1,64 kg (95%CI -1,21 a -2,07 kg) and after 4 weeks was -1,94 kg (95%CI -1,47 a -2,42 kg). Comparing parameters before and after admission, we observed a significantly decrease in serum urea levels (before 134±40 vs after 119±36 mg/dl; p= 0,001), creatinine (before 8,1±2,6 vs after 7,5±2,6 mg/dl; p<0,001), phosphate (before 5,2±1,7 vs after 4,3±1,5 mg/dl; p< 0,001) and albumin (before 3,70±0,48 vs after 3,56±0,58 g/dl; p=0,05), without changes in adequacy parameters. Greater loss of weight at 4 weeks from discharge was correlated with larger length of stay (r= 0,41; p<0,001), greater body mass index at admission (r= -0,23; p=0,05) and lower serum albumin at admission (r= 0,39; p= 0,012). It was also correlated with a lower serum albumin (r= 0,27; p=0,05), lower creatinine (r= 0,30; p= 0,02) and lower protein intake (nPNA) (r= 0,47; p= 0,002) after discharge. Lower serum albumin levels at admission were correlated with greater decreases of creatinine after discharge (r= 0,42; p= 0,009) and larger length of stay (r= -0,61; p<0,001). Employing multivariate analysis we found that loss of weight was associated to length of stay and serum potasium levels before admission. Conclusions: Hospitalization of hemodialysis patients have a negative nutritional impact causing a significant loss of weight, probably reflecting a reduction of muscle mass. We found that length of stay in hospital is a basic factor associated with this nutritional impairment. The pathologies promoting hospitalization could influence this derangement through inflammation but this hypothesis should be investigated.
INTRODUCCIÓN
La prevalencia de malnutrición en el momento del ingreso en el hospital es elevada y oscila entre el 25 y el 45% en función de la edad, la patología de base o del criterio utilizado para definirla1-4. Empleando la evaluación global subjetiva en pacientes que van a ser sometidos a cirugía digestiva, Detsky5 encuentra un 21% de pacientes con malnutrición moderada y un 10% con formas severas. Con impedanciometría, Kyle6 observa que entre pacientes ingresados por patologías agudas y con índice de masa corporal (IMC) normal había un 25% con reducción de la masa libre de grasa, proporción que se incrementaba hasta el 37% cuando se trataba de enfermedades crónicas. La reducción de peso previa al ingreso está también presente en un 16% de los pacientes que ingresan y un ángulo de fase disminuido con impedanciometría hasta en el 74% de los casos3.
La malnutrición en el medio hospitalario tiene importancia porque se considera un factor de riesgo que va ligado a un mayor desarrollo de infecciones nosocomiales (heridas, neumonías, infecciones urinarias), lesiones por decúbito, deficiente cicatrización de heridas y dehiscencia de suturas quirúrgicas3,4, lo que predispone, en general, a una mayor mortalidad3,5,7, a una mayor estancia hospitalaria1,7, a un mayor consumo de recursos y a un mayor coste económico2,7,8. El medio hospitalario provoca en muchos casos un mayor deterioro nutricional a causa de multitud de factores, lo que ha hecho que se desarrollen estrategias encaminadas a realizar un apoyo nutricional temprano para reducir la morbimortalidad y los costes hospitalarios7,8.
El índice de hospitalización en pacientes en hemodiálisis es mayor que en otros pacientes9 y es más frecuente entre los pacientes con mayor comorbilidad10, peor acceso vascular11, mayor edad9,10, peor calidad de vida12 y peor apetito13. En relación con los episodios de ingreso hospitalario es muy frecuente observar una reducción progresiva y rápida del peso seco de los pacientes en hemodiálisis a lo largo de pocas semanas. Este fenómeno, aunque es bien conocido, no se ha analizado en la bibliografía médica de una forma específica. En el único estudio que hemos localizado, Ikizler14 estudió a pacientes en hemodiálisis ingresados y observó una reducción promedio de 2,5 kg al alta, junto con una reducción de la ingesta calórico-proteica y un balance nitrogenado negativo, y llegó a la conclusión de que existe un claro deterioro nutricional en estas situaciones.
Para profundizar en el significado que tiene este fenómeno nos planteamos con este estudio retrospectivo analizar qué factores se relacionan con la pérdida de peso que acontece en pacientes en hemodiálisis tras su hospitalización y qué otras variables con interés nutricional pueden verse afectadas.
PACIENTES Y MÉTODOS
El Complejo Hospitalario de Jaén es el hospital de referencia para una población de 650.000 habitantes. El servicio de nefrología atendía entre enero del año 2004 a diciembre de 2006, a una población de 290 pacientes en hemodiálisis distribuidos en tres centros: una unidad hospitalaria, un centro satélite en Jaén capital y un centro de diálisis en Úbeda (NefroUbeda). Las hospitalizaciones de más de 2 días de duración de pacientes en hemodiálisis siempre se realizan en el Complejo Hospitalario de Jaén, con independencia de la unidad de diálisis a la que pertenecezca el paciente, dado que nuestro centro es el único de la provincia dotado de programa de hemodiálisis hospitalaria.
Del total de pacientes que llevaban más de 3 meses en hemodiálisis crónica y que fueron hospitalizados en ese período, seleccionamos aquellos episodios de hospitalización con una duración superior a 4 días, por considerar que una duración inferior no provocaría cambios ponderales llamativos. Se registraron 370 episodios de hospitalización de más de 4 días de duración en 225 pacientes en hemodiálisis, con de uno a 11 ingresos por paciente. La media de edad de esta población fue de 67 ± 14 años y su estancia fue de 13,8 ± 9,3 días de ingreso (5-74).
Se incluyeron episodios de ingreso atendidos a cargo de nuestra especialidad o de otra, debida a cualquier patología, tanto si eran ingresos programados como urgentes. Se eligió un solo episodio de ingreso por cada paciente para evitar el peso excesivo de ingresos reiterados de determinados pacientes y evitar así fenómenos de autocorrelación. Cuando un paciente tenía más de un ingreso en el período considerado se eligió el primer ingreso acontecido en el período analizado. Excluimos a los pacientes que fallecieron durante el ingreso, ya que no se podía analizar su evolución tras el alta hospitalaria y también a los pacientes con estancias superiores a 4 días en la unidad de cuidados intensivos, por entender que los cambios ponderales podrían ser excesivos y fuera de lo acontecido en los ingresos más habituales. Del total de pacientes disponibles se obtuvo una muestra aleatoria empleando un listado ordenado alfabéticamente y eligiendo, de cada 3 pacientes, el primero ocupado en la terna. La muestra así extraída incluyó al 34,2% de los pacientes que fueron hospitalizados en el período analizado.
Recogimos parámetros demográficos, analítica de rutina, parámetros de adecuación de diálisis como la ingesta proteica (nPNA) y dosis de diálisis (Kt/V Daugirdas segunda generación corregido para el rebote) de cada paciente antes y después del ingreso. Como analítica antes del ingreso se tomó la realizada entre una y 6 semanas antes del ingreso. Como analítica posterior al ingreso se eligió la realizada entre uno y 2 meses después del alta. Recogimos, además, hemoglobina/hematocrito, urea, creatinina, potasio, fósforo, albúmina, transferrina y ferritina realizados durante la primera semana de hospitalización, en los pacientes que disponían de esas analíticas, con la intención de buscar si alguno de ellos se relacionaba con la pérdida de peso.
Empleamos el peso posterior a la diálisis para el seguimiento del paciente en hemodiálisis, recogiendo el peso una semana antes del ingreso, en el momento del ingreso, al alta, y a las 2 y 4 semanas de producirse el alta hospitalaria. Calculamos las variaciones de peso (ΔP) en el momento del alta (ΔPAlta), a las 2 semanas (ΔP+2s) y a las 4 semanas (ΔP+4s) como las diferencias entre el peso de cada momento y el peso al ingreso. Un valor negativo indicará pérdida de peso y un valor positivo supondrá una ganancia de peso. Contabilizamos el número total de sesiones de hemodiálisis y la pérdida de peso acumulada conseguida en las sesiones de hemodiálisis realizadas durante su estancia hospitalaria.
Los resultados son expresados como media ± desviación estándar. Las variaciones de peso se exponen con su intervalo de confianza para la media entre paréntesis. Las variables con distribuciones muy sesgadas como la estancia hospitalaria o la ferritina fueron transformadas mediante su logaritmo cuando se realizaron las comparaciones estadísticas. Hemos empleado la prueba de la t de Student y el test de Wilcoxon para la comparación de datos cuantitativos pareados según fuera el tamaño de la muestra y su distribución fuera o no normal. Para la comparación de variables cuantitativas no pareadas empleamos la prueba de la t de Student cuando seguían una distribución normal y el test de Mann-Whitney cuando no la seguían o se trataba de poblaciones pequeñas (n <30). La relación entre variables numéricas se estudió mediante el análisis de correlación, empleando el coeficiente de correlación de Pearson para datos con distribución normal y el de Spearman en caso contrario. Para el análisis multivariante utilizamos el análisis de regresión lineal múltiple comprobando la normalidad multivariante mediante el análisis de los residuos. Elegimos p <0,05 para considerar las diferencias como significativas.
RESULTADOS
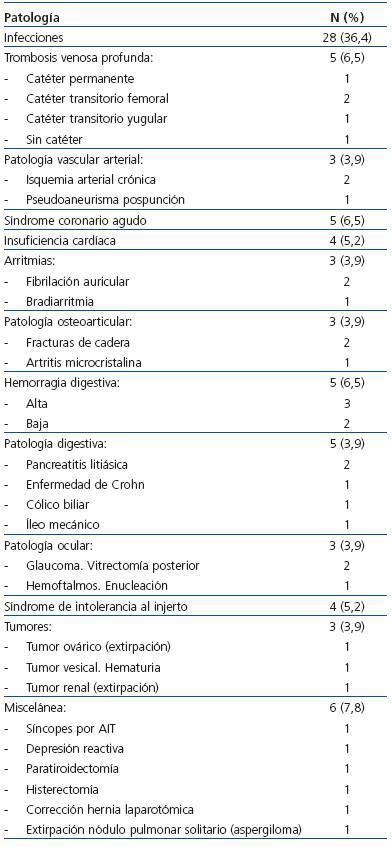
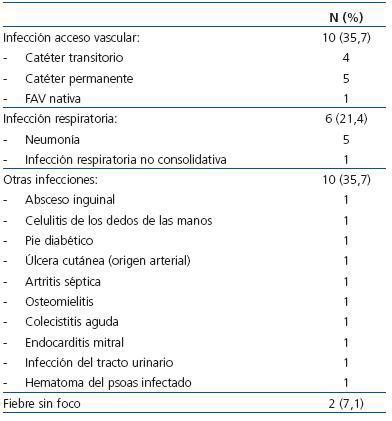
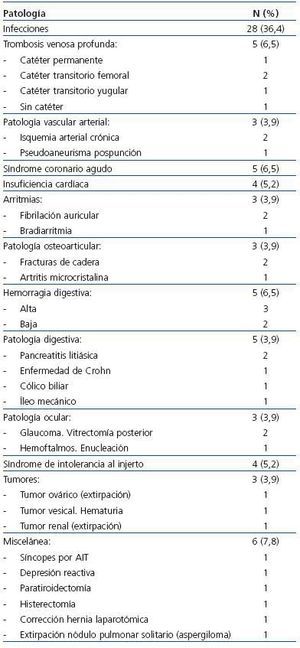
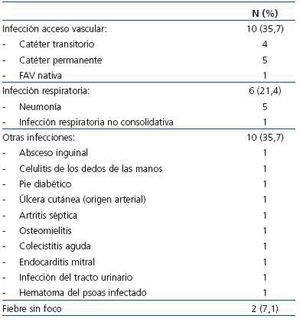
Se incluyeron en el estudio 77 pacientes, 37 hombres (48,1%) y 40 mujeres (51,9%), con 67 ± 31 años (rango, 26-84), con 31 ± 34 meses en diálisis (rango, 3-184), siendo 22 (28,6%) diabéticos. La estancia media fue de 17,8 ± 12,6 días (rango, 5-55 días), con mediana de 12 días (primer cuartil 9 y tercer cuartil 21 días). Las enfermedades que motivaron el ingreso hospitalario quedan recogidas en la tabla 1 y en la tabla 2. En el estudio quedaron representadas las principales patologías médicas y quirúrgicas de ingreso habitual en hemodiálisis, siendo el grupo más numeroso el de las infecciones, especialmente las relacionadas con accesos vasculares.
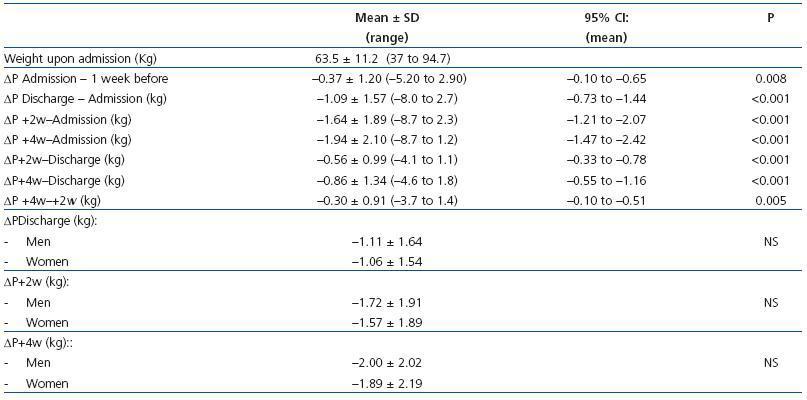
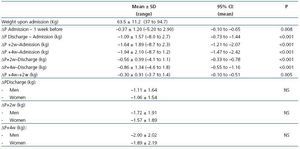
La variación del peso después de la diálisis en los diferentes momentos del estudio se presenta en la tabla 3. El peso posterior a la diálisis descendió al alta y siguió descendiendo hasta casi 2 kg en promedio tras 4 semanas del alta. La reducción del peso ya se puso de manifiesto también una semana antes del ingreso. En el 71,2% de los pacientes se evidenció una pérdida de peso al alta, en el 67,2% a las 2 semanas y en el 81,3% a las 4 semanas. El sexo no influyó en la reducción ponderal.
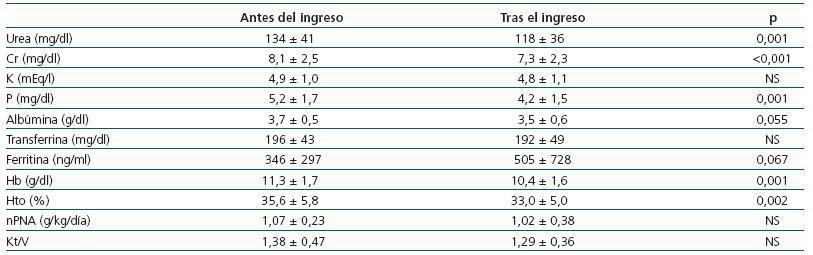
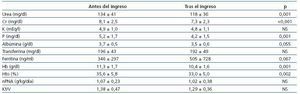
Al comparar la analítica antes y tras el ingreso encontramos una reducción significativa de los valores de urea, creatinina, fósforo y hemoglobina (tabla 4), con un ascenso no significativo de la ferritina (logaritmo) y sin cambios en nPNA ni Kt/V. Los valores séricos de creatinina descendieron en los hombres (antes del ingreso 8,7 ± 3,1 frente a después del ingreso 8,0 ± 3,0 mg/dl; p = 0,006) y este descenso fue menos importante en mujeres (antes del ingreso 7,6 ± 2,0 frente a después del ingreso 7,1 ± 2,0 mg/dl; p = 0,07). En el resto de la analítica solamente los hombres tuvieron descensos más importantes en el potasio (antes del ingreso 5,1 ± 1,0 frente a después del ingreso 4,6 ± 1,0 mEq/l; p = 0,007).
Comparando la analítica antes del ingreso con la extraída durante la primera semana de hospitalización observamos descensos significativos de la creatinina (8,2 ± 2,8 frente a 7,4 ± 3,0 mg/dl; p = 0,008), de la albúmina (3,70 ± 0,46 frente a 3,08 ± 0,67 g/dl; n = 36; p <0,001), transferrina (195 ± 48 frente a 166 ± 46 mg/dl; n = 36; p <0,001), potasio (5,0 ± 1,0 frente a 4,6 ± 1,0 mEq/l; p = 0,001) y hemoglobina (11,2 ± 1,7 frente a 10,1 ± 1,7 g/dl; p <0,001) y un ascenso significativo de la ferritina (401 ± 331 frente a 700 ± 608 ng/ml; n = 36; p = 0,001).
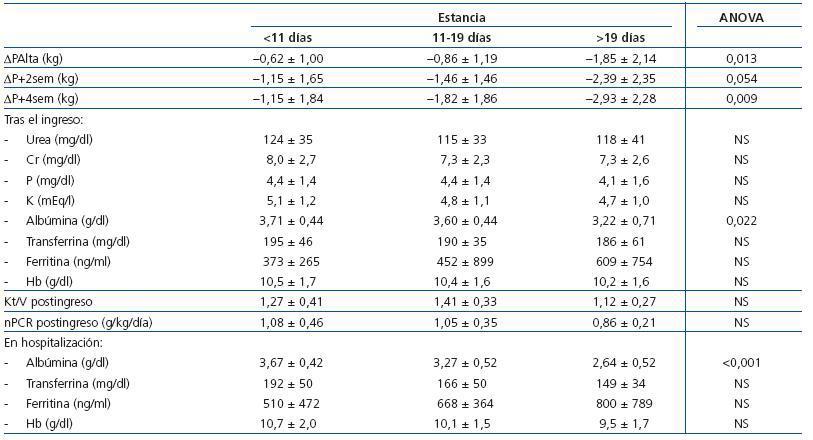
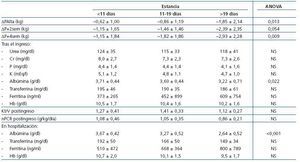
La pérdida de peso fue mayor con estancias más prolongadas (tabla 5). La analítica anterior al ingreso no fue diferente entre los diferentes terciles de hospitalización. Al comparar la analítica posterior al ingreso encontramos menores niveles de albúmina en las estancias más prolongadas con carácter significativo. Al considerar la analítica durante la primera semana de hospitalización observamos que la albúmina fue significativamente menor entre los pacientes que estuvieron más tiempo hospitalizados, con menores niveles también de transferrina y hemoglobina y mayores de ferritina, aunque no con carácter significativo.
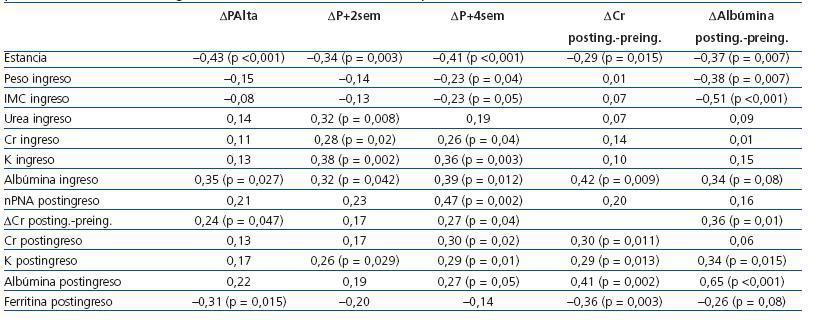
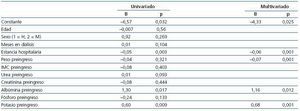
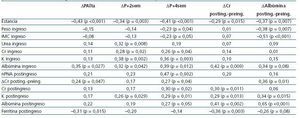
La ΔPAlta se correlacionó con ΔP+2sem (r = 0,85; p <0,001) y con ΔP+4sem (r = 0,77; p <0,001). La ΔP+2sem se correlacionó con ΔP+4sem (r = 0,90; p <0,001). La ΔPAlta no se correlacionó con la edad ni con el tiempo en diálisis. No observamos correlación entre variaciones de peso y el volumen total ultrafiltrado realizado en las sesiones de hemodiálisis durante la hospitalización ni tampoco tras corregirlo para el número de diálisis o de días de ingreso. Una mayor estancia hospitalaria se correlacionó con mayores pérdidas de peso ΔPAlta, ΔP+2sem y ΔP+4sem (tabla 6).
Las variaciones de peso no se correlacionaron con la analítica previa al ingreso. Valores séricos más bajos de urea, creatinina y de potasio al inicio de la hospitalización se correlacionaron con mayores pérdidas de peso (tabla 6). Menores niveles de albúmina del inicio de hospitalización se correlacionaron con mayor ΔP+4sem (r = 0,39; p = 0,012).
La creatinina sérica descendió más en los pacientes con una mayor estancia hospitalaria, menores valores de albúmina durante la hospitalización y con menores valores séricos de potasio, albúmina y creatinina y mayores valores de ferritina tras el ingreso (tabla 6). La albúmina descendió más en los pacientes ingresados durante más tiempo, con mayor peso e IMC iniciales y con menores valores séricos de albúmina durante el ingreso. Además, observamos que se correlacionó también con mayores descensos de la creatinina sérica y menores valores de potasio tras el ingreso (tabla 6).
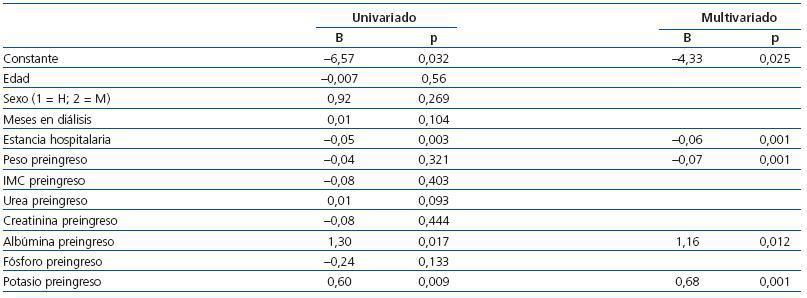
Realizamos un análisis multivariante para buscar qué variables se asociaron con las pérdidas de peso tras el ingreso hospitalario. Al introducir como explicativas de ΔP las variables sexo, edad, tiempo en diálisis, estancia hospitalaria, peso e IMC al ingreso y analíticas previas al ingreso (urea, creatinina, albúmina, potasio y fósforo), el análisis de regresión lineal múltiple eligió la duración de la estancia y el potasio preingreso para la ΔPAlta (r = 0,43; p <0,001; F = 16,7). La ΔP+2sem se relacionó con la estancia hospitalaria y el potasio preingreso (r = 0,49; p <0,001; F = 11,9). Para la ΔP+4sem eligió la estancia, el peso en el momento del ingreso, la albúmina y el potasio antes del ingreso (r = 0,63; r2 corregido = 0,36; p <0,001; F = 11,8) con los coeficientes que se exponen en la tabla 7.
DISCUSIÓN
Es una práctica frecuente intentar reducir el peso seco de los pacientes en hemodiálisis cuando sufren períodos prolongados de anorexia, con pobres ganancias de peso interdiálisis o tras haber sido ingresados en el hospital. Sin embargo, este fenómeno de reducción progresiva y no voluntaria del peso seco que es consecuencia de un deterioro nutricional no ha sido objeto de análisis en la bibliografía médica. Hemos pretendido cuantificar esta pérdida de peso e intentar analizar qué factores pueden estar influyendo. El resultado fundamental de nuestro estudio es que hemos encontrado una reducción del peso después de la diálisis en la mayoría de los pacientes en el momento del alta y que se acentúa al cabo de 2 y 4 semanas del alta hospitalaria, estando además fuertemente correlacionadas las pérdidas en el momento del alta con las ocurridas semanas después. Además, hemos observado también una reducción del peso después de la diálisis en el momento del ingreso al compararlo con el de una semana antes, si bien en un menor número de pacientes. En el único estudio que hemos encontrado que aborda este fenómeno, Ikizler14 analizó a 18 pacientes en hemodiálisis durante su ingreso y observó una reducción del peso en 2,5 kg al alta con un balance nitrogenado negativo y presencia de hipoalbuminemia tras el ingreso. Chan15, en un estudio muy reciente, analiza la importancia que tienen los cambios posteriores a la hospitalización en su capacidad para inducir reingresos y observan también una reducción muy clara del peso seco tras la hospitalización.
Es difícil decir qué origen tiene esta disminución del peso posterior a la diálisis y, por tanto, del peso seco observado en nuestro estudio y también en la práctica clínica diaria, dado que no hemos empleado un método para evaluar la composición corporal. Sin embargo, hemos encontrado algunas relaciones que resultan de interés para intentar explicar estos cambios observados. La pérdida de peso se correlacionó con una reducción de los valores séricos de albúmina durante los primeros días de ingreso. También encontramos una reducción de los valores de transferrina y un incremento de la ferritina séricas durante la hospitalización y tras el alta hospitalaria, lo que en conjunto podría ser reflejo de una respuesta inflamatoria desencadenada por las diferentes enfermedades. La reducción de la creatinina sérica posterior al ingreso y la correlación encontrada entre mayores reducciones en la creatinina sérica y presencia de hipoalbuminemia en el ingreso sugieren que la respuesta inflamatoria también puede ser la causa de dicha reducción. Dado que la creatinina se localiza en el compartimento muscular es lógico pensar que la reducción del peso corporal fue debida a una reducción de la masa muscular y, por tanto, que afectó al compartimento proteico corporal en una cuantía significativa, implicando un deterioro nutricional del paciente en hemodiálisis.
Tanto la afección causante del ingreso como las que surgen como complicaciones durante la estancia en un hospital desencadenan una respuesta inflamatoria sistémica, que puede provocar un deterioro nutricional. Ejemplos muy claros los encontramos en ingresos prolongados en unidades de cuidados intensivos, en unidades de quemados o tras cirugías con postoperatorios prolongados, en los que se desarrolla hipoproteinemia severa mantenida, reducción de las masas musculares y del peso corporal, con gran reducción de la capacidad funcional del paciente16,17. Las elevaciones de citoquinas proinflamatorias (IL-1 y IL-6) son las mediadoras iniciales de esta respuesta que provoca en el hígado un cambio en el perfil de proteínas sintetizadas con elevación de PCR, ceruloplasmina, alfa1-glicoproteína ácida, entre otras, y un descenso de la prealbúmina y albúmina. Pero, además, estimulan una respuesta catabólica proteica generalizada y especialmente en el músculo esquelético en el que la activación del sistema de la ubiquitina-proteasoma contribuirá a la degradación de las miofibrillas y liberación de aminoácidos18. Acompañando a esto se observa también un profundo cambio hormonal sistémico con elevación de catecolaminas, ACTH, cortisol, glucagón, etc., que se traducirá en una situación de resistencia a la insulina, con incremento de la lipólisis y un freno en el consumo de glucosa por parte del músculo y su desviación hacia el hígado, vísceras y cerebro, y una reducción de la síntesis proteica. Esta última también se verá frenada por el efecto clave de los glucocorticoides que facilitan, además, el transporte de aminoácidos hacia el hígado y potencian la neoglucogénesis.
Con el ayuno se produce inicialmente una activación del catabolismo muscular con liberación de aminoácidos para apoyar la neoglucogénesis. Al cabo de 3-4 días se reducen el metabolismo basal, el catabolismo y la síntesis de proteínas, a la vez que los bajos valores de insulina favorecen la lipólisis por los adipocitos, para liberar ácidos grasos como combustible alternativo a la glucosa. Esta respuesta coordinada permite mantener el balance nitrogenado cercano a cero y minimizar el efecto sobre el compartimento proteico. Si hay inflamación, las citoquinas proinflamatorias provocan un incremento del metabolismo del organismo junto con una activación del catabolismo proteico y fundamentalmente muscular, lo que dará lugar a un balance nitrogenado negativo con la consiguiente pérdida de masa muscular19-21. El compartimento graso también participará en esta respuesta de estrés liberando ácidos grasos merced a la acción de las catecolaminas, para dotar de una fuente extra de energía en esta situación de gran demanda metabólica, lo que explicaría también la reducción del compartimento graso 17. El aporte de soluciones con glucosa sin acompañarse de nitrógeno en esta situación provoca una elevación de los valores de insulina que reducirá la lipólisis en el adipocito, frenando esta liberación de combustible alternativo y dejando a la neoglucogénesis a partir de aminoácidos musculares como única vía para sintetizar un combustible (glucosa) para su uso general. Todas estas vías metabólicas adaptativas explican la razón por la cual el músculo es el principal compartimento afectado durante los ingresos hospitalarios22-24.
Además de esta demanda metabólica incrementada, la ingesta alimentaria y provisión de nutrientes está claramente reducida en el ambiente hospitalario. De forma general, la ingesta calórica es inferior a dos tercios de lo recomendado en el 64-70% de los pacientes y la de proteínas en 43-54% de los ingresados25. Cerca de un tercio de los pacientes hospitalizados comen menos de sus necesidades energéticas y proteicas mínimas estimadas y en caso de pacientes agudos esta proporción se eleva al 44,7 y al 47,5%, respectivamente26. Los períodos de ayuno prolongado o motivados por pruebas diagnósticas reducen la ingesta de alimentos de forma clara, pero hay otros factores que deben considerarse, ya que son igual de importantes. El 59% de los pacientes ingresados rechazan los alimentos suministrados por el hospital26 debido a multitud de causas: dietas excesivamente restrictivas o especiales; gustos diferentes a los platos que se le ofrecen en el hospital y sin posibilidad de elegir dentro del menú existente; alimentos que llegan fríos a la mesa del paciente; horas de comida y cena excesivamente tempranas para los horarios a los que está acostumbrado el paciente, etc. Por otro lado, el paciente rechaza los alimentos del hospital, pero recurre a aperitivos, tentempiés entre horas, o a comida provista por sus familiares y que suponen hasta un tercio de sus necesidades calórico-proteicas, especialmente en pacientes mayores26. Estos factores son a veces tan importantes como la propia anorexia o la pobre tolerancia digestiva que vaya asociada con las enfermedades que provocaron el ingreso y requieren un análisis local para buscar las soluciones que permitan minimizar este problema.
También los pacientes en hemodiálisis consumen menos alimentos durante la hospitalización, estando reducida la ingesta proteica al 66% y la calórica al 50% de la recomendada14. Sólo un 33,3% alcanzan lo recomendado en proteínas y ninguno consigue una adecuada ingesta calórica27. El motivo de dicha ingesta reducida se ha achacado en los pacientes en hemodiálisis al estímulo inflamatorio o a la presencia de síntomas gastrointestinales en relación con situaciones de infradiálisis14,28, aunque también parece haber factores de preferencia alimentaria27. En nuestro estudio no se ha realizado una evaluación de la ingesta alimentaria, pero hay algunos datos que apuntan hacia la presencia de algún grado de anorexia o de ingesta reducida que ha podido también influir en el grado de reducción de peso. Los valores séricos de urea y fósforo fueron más bajos tras el ingreso hospitalario, lo que podría atribuirse a un incremento de la dosis de diálisis, aunque no parece ser ésta la causa porque no hemos observado un incremento acompañante del Kt/V. Por otra parte, mayores pérdidas de peso se correlacionaron con menores valores de nPNA después del ingreso, lo que podría reflejar que pacientes con mayor grado de anorexia tras la estancia hospitalaria sufrirían mayores reducciones de peso. Su correlación también con menores valores de potasio sérico antes del ingreso apuntarían a la existencia de anorexia ya en el momento del ingreso en algunos pacientes, lo que está de acuerdo con la observación de que el pobre apetito previo al ingreso es predictor de duración de la estancia29. En conjunto, es posible que el pobre apetito y menor ingesta de alimentos presente al ingresar, durante la estancia hospitalaria e incluso mantenida tras el alta, relacionados con el estímulo inflamatorio y el efecto anorexígeno de algunas citoquinas, contribuyan a la pérdida de peso global.
Para reducir el impacto negativo del hospital sobre el grado de ingesta alimentaria de los pacientes en hemodiálisis deben tenerse en cuenta algunas medidas como son minimizar los cambios de turno de diálisis, asignar los turnos que no interfieran con los horarios de las comidas principales, liberar la dieta de diálisis por una dieta menos estricta mientras el paciente esté ingresado, y adaptar las sesiones de diálisis a la situación del paciente, para evitar infradiálisis o que la mala tolerancia hemodinámica reduzca la ingesta o que provoque vómitos que interfieran con la alimentación.
Nuestros datos muestran que cuanto mayor fue la estancia de los pacientes en hemodiálisis, mayores fueron las pérdidas de peso, mayores los descensos en la creatinina y albúmina y menores los valores de albúmina tras el ingreso, sin influir edad o tiempo en diálisis, hallazgos que concuerdan con lo encontrado en otro estudio reciente15. Los valores de transferrina, potasio y nPNA tras el ingreso fueron también menores, mientras que la ferritina fue mayor entre los pacientes con mayor estancia, aunque algunos de estos cambios no llegaron a ser significativos por la dispersión de los datos. Estas relaciones entre estancia y variables nutricionales deben tener por nexo de unión la severidad y/o número de las patologías presentes en el ingreso, lo cual estaría mediado por el estímulo inflamatorio que desencadenan: a mayor severidad, mayores estancias y mayor inflamación (menor albuminemia) con cambios más importantes en las variables nutricionales. El deterioro nutricional agudo que se produce durante la hospitalización es el responsable del empeoramiento de la capacidad funcional observada en más del 70% de los pacientes de edad avanzada en hemodiálisis tras un ingreso hospitalario30. De esta manera la hipoalbuminemia como reflejo de las enfermedades del paciente es lógico que se relacione con una mayor estancia, como en nuestro estudio, pero también que sea predictivo para una mayor mortalidad hospitalaria, mayor incidencia de reingresos y un mayor índice de infecciones nosocomiales31-34. En algunos estudios en los que se incluyen marcadores de inflamación directos como la alfa1-glicoproteína ácida, se encuentra que resulta un marcador pronóstico mejor que la propia albúmina35, lo que indica que sería la inflamación y no la albúmina per se, la responsable del pobre pronóstico de algunos pacientes hospitalizados.
Mantener el peso seco adecuado en un paciente hospitalizado es una tarea difícil dado que con frecuencia la estabilidad hemodinámica y la situación del paciente no permiten someterlo a grandes ultrafiltraciones, la duración de la diálisis con frecuencia se acorta, los cambios de turno son frecuentes y el grado de adecuación de diálisis no es el adecuado por problemas de acceso vascular. A esto hay que sumar que el paciente no puede pesarse sentado y no siempre se dispone de una báscula para pacientes encamados. El aumento del catabolismo muscular cursa con reducción del volumen intracelular y un incremento del agua extracelular22 que no será eliminado en pacientes con fallo renal agudo o en diálisis, lo que contribuye a falsear el peso seco, a la generación de edema periférico en algunos casos y al desarrollo de cuadros de insuficiencia cardíaca por sobrecarga durante el ingreso. Todos estos factores explican por qué con frecuencia los pacientes al alta hospitalaria no salen en el peso seco adecuado y que no se manifieste la pérdida de peso hasta que no ha vuelto a su unidad de diálisis15 y su situación clínica ha mejorado lo suficiente como para soportar mayores ritmos de ultrafiltración. Por ello se explica también por qué en nuestro estudio hemos observado reducciones del peso corporal mayores tras el alta hospitalaria, y debe mencionarse, además, que el ajuste de peso seco fue realizado por otros médicos diferentes a los que atendieron a los pacientes durante la hospitalización, por lo que no hubo intencionalidad en reducir el peso y fue un fenómeno «natural», no provocado ni proyectado. En este sentido, tampoco debemos afirmar que toda la pérdida de peso ha sido producida durante el ingreso, puede que se hubiera gestado en parte antes del ingreso por efecto de las diferentes enfermedades y que no se haya evidenciado hasta después del ingreso, una vez que la enfermedad se ha controlado y se ha logrado ajustar el peso seco del paciente. Esta afirmación se ve apoyada por haber encontrado en el análisis multivariante que el valor de albúmina antes del ingreso fue predictor del grado de pérdida de peso observado al cabo de 4 semanas del alta hospitalaria.
El estudio puede tener una limitación importante, que es el sesgo provocado al limitar el análisis a aquellos pacientes que no fallecieron durante su ingreso o que hubieran ingresado en la unidad de cuidados intensivos. En ellos es posible que la pérdida de peso fuera incluso mayor. Pero nuestro objetivo fue establecer una estimación de lo que ocurre en el paciente hospitalizado y que vuelve a su centro de diálisis tras un tiempo de ingreso. El número de pacientes utilizado en este estudio ha permitido estimarlo con suficiente precisión. Si hubiéramos empleado alguna técnica de valoración corporal se podrían confirmar algunas de las hipótesis aquí establecidas, aunque la aplicación de estas metodologías a pacientes en situación cambiante como es el paciente hospitalizado puede resultar problemática de interpretar.
En resumen, hemos encontrado que los pacientes en hemodiálisis que son hospitalizados sufren una reducción progresiva de su peso corporal que se evidencia tras varias semanas del alta, y que está relacionada muy probablemente con un deterioro nutricional. Esto implica que debe ser sometido a un control de su peso seco durante y tras la hospitalización para evitar episodios sorpresa de sobrecarga e insuficiencia cardíaca congestiva. Pero, además, es importante abordar a estos pacientes desde una perspectiva nutricional, durante y tras el ingreso, planteando una evaluación nutricional al ingreso, realizando una monitorización durante y tras el ingreso e instaurando un apoyo nutricional durante unas semanas si no se observa claramente un apetito e ingesta adecuadas. Creemos que la causa de este deterioro nutricional en pacientes en hemodiálisis está relacionada con el estímulo inflamatorio que desencadena la enfermedad o la suma de enfermedades sufridas durante el ingreso, además de la pobre ingesta que se produzca, por lo que está justificado no demorar la resolución de dichos procesos para evitar graves deterioros nutricionales, que pueden condicionar posteriormente mayor morbilidad y posibles reingresos.
Tabla 1. Causas de ingreso hospitalario en la población en hemodiálisis incluida en el estudio
Tabla 2. Causas infecciosas que motivaron ingreso hospitalario
Tabla 4. Evolución de los parámetros analíticos y parámetros de adecuación de hemodiálisis antes y tras el ingreso hospitalario
Tabla 7. Factores asociados con la pérdida de peso tras 4 semanas del alta en pacientes en hemodiálisis (análisis de regresión lineal múltiple univariado y tras selección de variables mediante método stepwise)
Tabla 3. Peso corporal una semana antes del ingreso (-1 semana), en el momento del ingreso y variaciones en el peso observadas al alta, a las 2 y 4 semanas del alta respecto al peso del ingreso y respecto al peso del alta. El sexo no influó sobre la pérdida de pes
Tabla 5. Variación de peso al alta, a las 2 semanas y a las 4 semanas del alta; analítica tras el ingreso y analítica durante la primera semana de hospitalización según terciles de estancia hospitalaria
Tabla 6. Correlaciones entre variación del peso al alta, a las 2 semanas, a las 4 semanas, variación de la creatinina (deltaCr) tras el ingreso vs antes del ingreso, variación de la albúmina sérica (deltaAlbúmina) tras el ingreso vs antes del ingreso y diferentes