Sr. Director:
En los pacientes diagnosticados de lupus eritematoso sistémico (LES) con síndrome nefrótico, los hallazgos histológicos más frecuentes son la glomerulonefritis proliferativa difusa y la nefropatía membranosa (clases IV y V de la clasificación de la Organización Mundial de la Salud [OMS], 1982)1.
Describimos una paciente con LES que desarrolló un síndrome nefrótico secundario a nefropatía por cambios mínimos (NCM).
Se trata de una mujer de 59 años diagnosticada de LES (fotosensibilidad, lupus discoide, artritis y anticuerpos antinucleares [ANA] +) 18 años antes, en tratamiento con hidroxicloroquina y antiinflamatorios no esteroideos (AINE) ocasionalmente; remitida por edemas de miembros inferiores e hipertensión arterial desde hacía dos meses. Exploración física: edemas en miembros inferiores hasta rodilla, tensión arterial: 140/90 mmHg. En la analítica destacaba: hemoglobina, leucocitos y plaquetas normales; creatinina: 0,75 mg/dl; urea: 31 mg/dl; colesterol total: 241 mg/dl; albúmina: 3,2 g/dl; ANA +: 1/640 (unos años antes: + 1/320); anti-Ro: 127,9 U/ml; C3-C4, anti-La, ENA, anti-DNA, anticuerpos anticardiolipinas y anticoagulante lúdico normales/negativos; proteinograma sin pico monoclonal; proteinuria: 6,2 g/24 horas (electrofóresis de alta resolución [HRE]: patrón glomerular selectivo); sedimento: 12-20 hematíes/campo; urocultivo negativo. Serología para hepatitis B, C, virus de la inmunodeficiencia humana y de Epstein-Barr negativa; citomegalovirus: exposición previa, RPR negativo. Radiografía de tórax, ecocardiograma, ecografía renal, mamografías, tomografía tóraco-abdómino-pélvico y gastroscopia sin alteraciones relevantes.
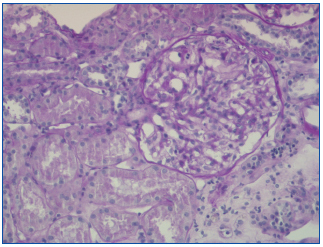
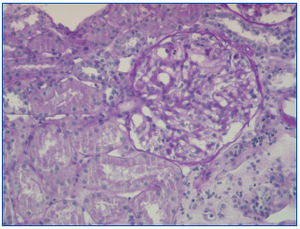
La biopsia renal percutánea (13 glomérulos) mostraba 2/3 de los glomérulos normales y 1/3 con refuerzo mesangial, sin engrosamiento de paredes capilares ni otras lesiones (figura 1); en la inmunofluorescencia aparecían, en menos de un 1/3 de los glomérulos, depósitos mesangiales de tipo IgM, sin IgG ni complemento; la microscopía electrónica reveló borramiento difuso de pedicelos y ausencia de depósitos electrondensos, todo ello compatible con NCM.
Se trató con prednisona 50 mg/día durante 8 semanas y pauta descendente; la proteinuria disminuyó progresivamente y a los 14 meses del diagnóstico se encontraba en remisión parcial/completa (proteinuria 480 mg/24 h).
La NCM es un hallazgo poco frecuente en el LES; se estima que la prevalencia en adultos es menor del 2%2,3.
La NCM en el LES puede aparecer coincidiendo con el diagnóstico de LES o con un brote, pero también muchos años después del LES y sin aparente actividad de éste2. Es controvertido si se trata de una asociación casual o representa una subclase histológica de nefropatía lúpica. En principio, la aparición de dos enfermedades inmunes en un mismo paciente sugiere un nexo patogénico. Por otra parte, algunos autores2,4 estiman que la prevalencia de la NCM en el LES es mucho mayor que en la población general, y que el propio LES sería el factor causal. La NCM representaría una podocitopatía lúpica relacionada con las alteraciones de los linfocitos T en el LES4. Sin embargo, otros autores sugieren que una NCM idiopática puede aparecer sobre un LES en remisión5.
En la clasificación actual de la nefritis lúpica (ISN/RPS, 2004) se establece como clase I la nefritis lúpica mesangial mínima, caracterizada por glomérulos normales en la microscopía óptica y depósitos mesangiales en la inmunofluorescencia y/o microscopía electrónica6. Hay casos de NCM en el LES que, al igual que nuestra paciente, no presentan depósitos significativos ni en inmunofluorescencia ni en microscopía electrónica5,7 y que no encajan en la clasificación actual de la nefrtis lúpica. En cambio, según la clasificación de la OMS, podrían encuadrarse en una clase Ia.
En esta paciente no hubo relación temporal con la toma de AINE.
En resumen, el LES parece ser un factor precipitante de la NCM. Sin embargo, en los casos, como el descrito, en los que la NCM aparece años después del LES, con escasa o nula actividad lúpica y sin depósitos en la biopsia renal, la relación patogénica es más dudosa.
Agradecimientos
Queremos agradecer al Prof. Jerónimo Forteza, jefe del Departamento de Anatomía Patológica del Hospital Clínico Universitario de Santiago de Compostela, su inestimable ayuda en el estudio de microscopía electrónica.
Conflictos de interés
Los autores declaran que no tienen conflictos de interés potenciales relacionados con los contenidos de este artículo.
Figura 1. Biopsia renal percutánea