El objetivo del estudio fue analizar las FAV-RC en prediálisis en las que se hizo un seguimiento clínico y ecográfico de la maduración y cuyo fracaso se trató.
Material y métodosEstudiamos 127 FAV-RC en 117 pacientes prediálisis. Todos disponían de un mapa preoperatorio. La FAV-RC era madura si tenía un flujo en la arteria humeral ≥500ml/min y un diámetro en la vena cefálica ≥4mm. Se trató el fracaso de maduración según el tipo de lesión. Un total de 58 pacientes iniciaron hemodiálisis durante el seguimiento.
ResultadosEn las 106 FAV-RC funcionantes, 72 (68%) fueron maduras y 34 (32%) inmaduras. El 97% de las inmaduras presentaron al menos una lesión y la localización más frecuente fue la vena postanastomótica. El 31% de las FAV-RC maduras tenían lesiones y en el 18% precisaron tratamiento. El tratamiento más frecuente del fracaso de maduración fue radiológico. A los 6 meses la permeabilidad primaria y secundaria fue del 59 y del 78%; a los 12 meses del 48 y del 77%, respectivamente. El 80% de los pacientes iniciaron hemodiálisis con una FAV distal (76% radio-cefálicas y 4% cubitobasílicas). Ningún paciente con una FAV-RC inmadura tratada lo hizo con CVC y un 78% lo hizo con dicha FAV.
ConclusiónLa ecografía en el seguimiento de la maduración aporta ventajas frente al seguimiento clínico. Con nuestro abordaje del AV en prediálisis conseguimos que el 80% de nuestros pacientes inicien hemodiálisis mediante una FAV distal.
The aim of the study was to analyse outcomes of AVF-RC in predialysis stage in which a clinical and radiological follow up of its maturation had been done and primary failure had been treated.
Material and methodsWe studied 127 RC-AVF in 117 predialysis patients. All cases had a preoperative map. The RC-AVF was considered mature if it had a brachial artery flow ≥500ml/min and a cephalic vein diameter of ≥4mm. Primary failure was treated radiologically or surgically depending on the type of lesion. Fifty-eight patients started dialysis at the time of the study.
ResultsIn 106 RC-AVF without thrombosis, 72 (68%) were mature and 34 (32%) were immature. A total of 97% of the immature had at least one lesion, and the most common site was the post-anastomotic vein. Lesions were found in 31% of mature RC-AVF, and 18% of patients required treatment. Radiological treatment was the most frequent for maturation failure. After 6 months, primary and secondary patency were 59% and 78%, while after 12 months they were 48% and 77%, respectively. The 80% of patients started dialysis with a distal AVF (76% RC-AVF and 4% ulnar basilic). None of the patients with treated immature RC-AVF started dialysis with CVC, while 78% of the patients started with said AVF.
ConclusionUltrasonography for monitoring maturation provides advantages over clinical monitoring. With our management of RC-AVF in predialysis, 80% of patients start dialysis with an adequate distal AVF.
La FAV radio-cefálica (FAV-RC) es el acceso vascular (AV) de elección para hemodiálisis (HD), pero presenta un elevado fracaso primario (20-50%)1,2. El fracaso primario incluye la trombosis y el fracaso de maduración. La maduración es un proceso complejo que depende de la interrelación de factores dependientes del paciente y de factores quirúrgicos. La lesión fundamental que conduce al fracaso de maduración es una estenosis cuya sustrato patológico es la hiperplasia neointimal3. En prediálisis, el diagnóstico de madurez suele realizarse clínicamente, aunque cada vez se subraya más la importancia de la ecografía como método complementario para disponer de criterios cuantitativos objetivos. Sin embargo, no existen muchos estudios de seguimiento ecográfico de la maduración de una forma sistemática4–7. Por otra parte, actualmente existe un tratamiento eficaz del fracaso de maduración8–12, pero a pesar de ello, conseguir una FAV-RC apta al inicio de HD sigue siendo un reto importante.
Es por ello por lo que estudiamos las FAV-RC realizadas en prediálisis que disponían de un seguimiento clínico y ecográfico de la maduración. Los objetivos de dicho estudio fueron conocer sus características ecográficas, la frecuencia, las causas y el tratamiento del fracaso de maduración y, finalmente, el porcentaje que fue apto al inicio de HD.
Pacientes y métodosEn este estudio retrospectivo analizamos las 127 FAV-RC que se crearon consecutivamente en 117 pacientes con enfermedad renal crónica (ERC) G4 y G5 sin diálisis desde enero del 2009 hasta marzo del 2013. Todos los pacientes disponían de un mapa vascular prequirúrgico reciente que consistía en una ecografía dúplex doppler color (Siemens Acuson 150x) y una flebografía con CO2 (Phillips Ayura) de la extremidad superior según nuestro protocolo13. Todos los pacientes firmaron el consentimiento informado. Ningún paciente presentó nefrotoxicidad asociada a la escasa cuantía (3ml) de contraste no iónico complementaria al CO2. Se estudiaron la arteria radial, cubital y humeral, así como el sistema venoso superficial y profundo, incluyendo las venas centrales. Se desaconsejó realizar una FAV-RC si los vasos (arteria radial y vena cefálica) eran <1,6mm, si existían lesiones venosas no reparables o si había una estenosis central ipsilateral. El procedimiento quirúrgico se efectuó en las mismas condiciones para todos los pacientes y por el mismo equipo quirúrgico. El tipo de AV, finalmente confeccionado por el cirujano, se determinó según la indicación del mapa prequirúrgico y los hallazgos intraoperatorios.
El control de la maduración de las FAV-RC se efectuó de 2 formas:
- a)
Exploración física, en las primeras 72 h posquirúrgicas, en el momento de realizar la ecografía y en cada una de las visitas de seguimiento. Consistió en la inspección, palpación y auscultación del cuerpo y de la anastomosis de la FAV-RC, según el protocolo previamente publicado14,15.
- b)
Ecografía dúplex doppler color entre 1-4 meses posquirúrgicos por el mismo equipo de radiología vascular.
La FAV-RC se consideró madura si el flujo en la arteria humeral era ≥500ml/min y la vena cefálica en el antebrazo tenía un diámetro ≥0,4cm4. Se diagnosticó un seudorretraso de maduración cuando, presentando las características anteriores, la profundidad de la vena cefálica era >0,5cm de la superficie cutánea. Las estenosis se consideraron significativas si eran >50% de la luz vascular. Se consideró el segmento yuxtanastomótico el comprendido entre la anastomosis y los 5cm primeros de la arteria o vena (segmento postanastomótico).
El protocolo de seguimiento de la maduración y abordaje terapéuticoLas FAV-RC inmaduras se estudiaron con fistulografía y se trataron radiológica o quirúrgicamente según el tipo de lesión encontrada. El tratamiento radiológico consistió en una angioplastia transluminal percutánea (ATP) asociada o no a repermeabilización de una oclusión venosa trombótica mediante tromboaspiración. El tratamiento quirúrgico fue una reanastomosis proximal o la creación de un acceso vascular nuevo. Posteriormente se controlaron mediante ecografía seriada hasta el inicio de HD.
Las FAV-RC maduras con lesiones asociadas (estenosis con o sin oclusión trombótica) se siguieron con ecografía y si, en algún momento, se producía una disminución del flujo o un incremento del índice de resistencia, o ambos, se procedía al tratamiento pertinente, radiológico o quirúrgico, de la misma forma que se ha mencionado en el punto anterior.
Las FAV-RC maduras sin lesiones asociadas se vigilaron clínicamente hasta el inicio de HD, sin un control ecográfico protocolizado. Durante el seguimiento se realizó un estudio de imagen solo si la exploración clínica lo indicaba. No obstante, en todos los casos se realizó un estudio ecográfico previo a la primera punción de la FAV para excluir una complicación que desaconsejase su uso.
La FAV-RC se consideró apta si era el AV al inicio de HD y si continuaba siéndolo durante los 3 primeros meses de diálisis, sin requerir otro AV o catéter venoso central (CVC), aunque precisara un tratamiento radiológico durante este tiempo.
EstadísticaLas variables cualitativas se expresan en porcentajes y las cuantitativas en medias y desviaciones estándar. La comparación entre variables cualitativas se realizó mediante el test de chi2 y las variables cuantitativas mediante comparación de medias con t de Student para datos independientes. Realizamos un estudio de regresión logística multivariante en el que la variable dependiente fue la presencia de FAV-RC inmadura y como variables independientes se incluyeron algunas de las descritas en la literatura (sexo, edad, obesidad, enfermedad cardiovascular, diabetes mellitus). Se estudiaron la permeabilidad primaria y secundaria de las 127 FAV-RC en prediálisis mediante las curvas de supervivencia de Kaplan-Meier. La permeabilidad primaria se definió como el tiempo transcurrido desde la creación de la FAV hasta la primera intervención terapéutica o la trombosis. La permeabilidad secundaria se definió como el tiempo transcurrido desde la creación de la FAV hasta su abandono por disfunción no reparable, o hasta el inicio de HD o fin del periodo de seguimiento en aquellos casos que no iniciaron HD durante ese tiempo. Finalmente, realizamos una curva ROC para predecir el flujo arterial necesario que determinase la presencia del signo clínico de hiperpulsatibilidad no colapsable en las FAV-RC inmaduras con estenosis postanastomótica significativa. Se consideró significación estadística una p < 0,05. Los datos se analizaron mediante SPSS versión 20.0.
ResultadosDe las 127 FAV-RC, 21 (16%) presentaron una trombosis en las primeras 72 h. En las 106 FAV-RC restantes, tras el estudio ecográfico, 72 (68%) fueron maduras y 34 (32%) fueron inmaduras.
La edad media de los pacientes fue de 68 ± 13 años, el 38% eran diabéticos y un 33% presentaron enfermedad cardiovascular clínicamente manifiesta (cardiopatía isquémica, accidente cerebro-vascular isquémico, claudicación intermitente o lesiones isquémicas periféricas). Los pacientes que presentaron una FAV-RC inmadura en un 47% presentaron una enfermedad cardiovascular clínicamente manifiesta, frente al 26% de los pacientes con una FAV-RC madura (p < 0,035) (tabla 1). En el estudio de regresión logística la única variable de las estudiadas que se asoció a la FAV-RC inmadura fue la enfermedad cardiovascular con una OR de 2,6 (IC 95%: 1,1-6,1; p < 0,03).
Características demográficas y clínicas de la población. Comparación de dichas características entre las FAV-RC maduras e inmaduras
| Variable | Población total (n=117) | FAV-RC inmadura (n=34) | FAV-RC madura (n=72) | p |
|---|---|---|---|---|
| Edad (media [DE]) (años) | 68 (13) | 69 (14) | 68 (12) | n.s |
| Hombres/mujeres (n) | 65/52 | 18/15 | 39/31 | n.s |
| FAV-RC Izquierdas/derechas | 102/25 | |||
| Diabetes mellitus n (%) | 44 (38) | 17 (50) | 23 (32) | n.s |
| Enfermedad cardiovascular n (%) | 38 (33) | 16 (47) | 19 (26) | <0,035 |
| Obesidad (IMC>33) n (%) | 30 (26) | 9 (26) | 19 (26) | n.s |
| Etiología de la ERC % | ||||
| Diabética | 22 | 37 | 15 | n.s |
| Vascular | 21 | 15 | 24 | |
| Glomerular | 20 | 24 | 21 | |
| Poliquistosis | 11 | 9 | 10 | |
| Otras | 26 | 15 | 30 | |
El flujo medio en la arteria humeral fue de 805 ± 479ml/min. Un 27% presentó un flujo superior a un litro por minuto y un 11% superior a un 1,5 l/min.
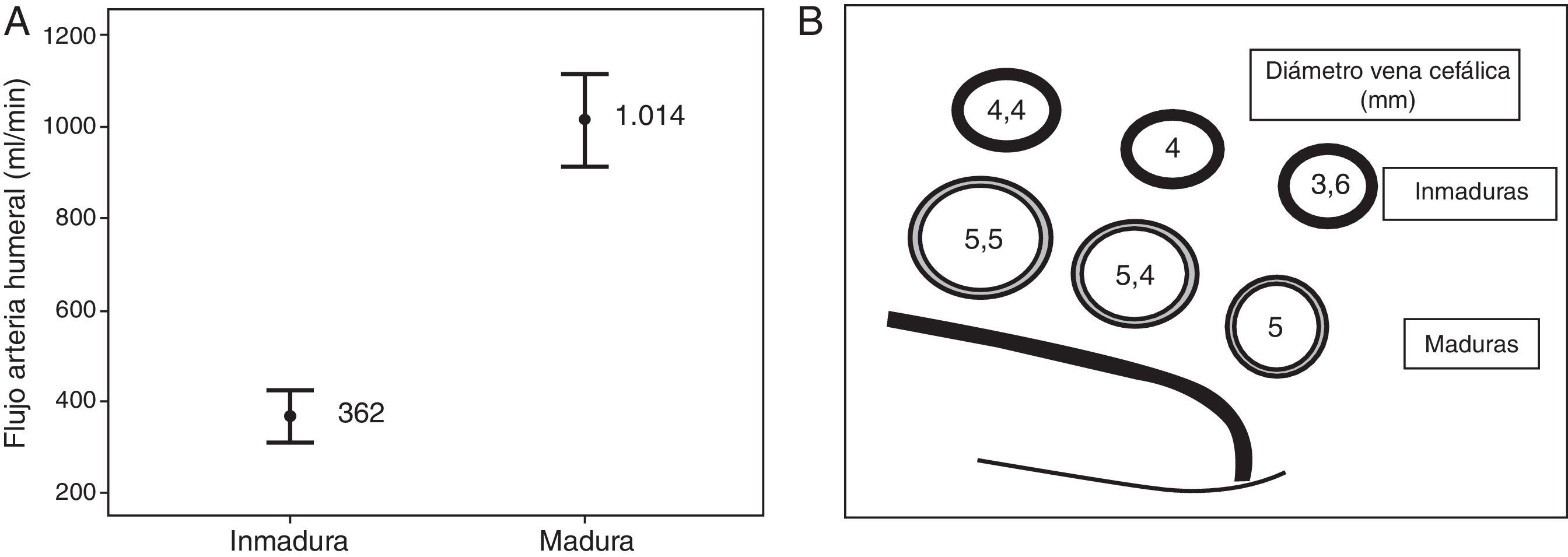
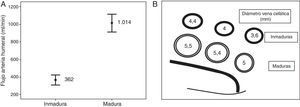
En las FAV-RC maduras el flujo medio en la arteria humeral fue de 1.014 ± 434ml/min y el diámetro interno en los diferentes tercios de la vena cefálica, de distal a proximal, fue de 5 ± 1,6; 5,4 ± 1,1 y 5,5 ± 0,9mm, respectivamente (fig. 1). En el 69% de las FAV-RC maduras no encontramos lesiones. En el 31% de ellas se encontró al menos una lesión (estenosis con o sin oclusión trombótica) y de estas, en el 18% encontramos más de una lesión. La lesión en el 28% de los casos fue una estenosis venosa postanastomótica (en el 10% fue significativa y en el 18% no significativa), y en el 8% se localizó en la vena proximal (1% significativa, 3% no significativa y 4% oclusión). Un 17% de las FAV-RC maduras presentaron seudorretraso de maduración. Encontramos un aneurisma sin estenosis en un 6%.
En las FAV-RC inmaduras el flujo medio en la arteria humeral fue de 362 ± 164ml/min y el diámetro interno en los diferentes tercios de la vena cefálica, de distal a proximal, fue de 3,6 ± 1,6; 4 ± 1,6 y 4,4 ± 1,7mm, respectivamente (fig. 1). En el 97% de los casos se encontró una estenosis significativa y, de estas, el 42% presentó más de una lesión. En el 76% de los casos se localizó en la vena postanastomótica, en el 42% en la vena proximal (de estas, la mitad fue una oclusión trombótica), en el 6% en la anastomosis y en el 18% en la arteria (11% yuxtanastomótica y 7% difusa). Solo un 3% de las FAV-RC inmaduras no presentaron lesiones subyacentes.
Por lo tanto, la causa más frecuente de fracaso de maduración fue una estenosis significativa en la vena postanastomótica. Dicha lesión suele presentar como signo típico una hiperpulsatibilidad no colapsable al elevar el brazo. En nuestro caso, un 60% de las FAV-RC inmaduras con una estenosis venosa postanastomótica significativa lo presentaron. Encontramos una diferencia significativa (p < 0,049) en el flujo de la arteria humeral entre las que presentaron el signo (flujo 443 ± 182ml/min) frente a las que no lo presentaron (flujo 307 ± 114ml/min). En nuestra población, la hiperpulsatibilidad como signo de estenosis venosa postanastomótica significativa en las FAV-RC inmaduras está presente cuando el flujo es ≥385ml/min (sensibilidad: 73% y especificidad: 90%) (AUC: 0,76; IC 95%: 0,56-0,96; p < 0,03).
Tratamiento de las fístulas arteriovenosas radio-cefálicasDe las 127 FAV-RC estudiadas, 58 (46%) recibieron algún tipo de tratamiento en prediálisis. Las causas fueron: 11% por trombosis posquirúrgica, 24% por fracaso de maduración, 6% por lesiones que progresaron en FAV-RC maduras y un 5% por seudorretraso de maduración. El tipo de tratamiento fue: en 20 (16%) un nuevo AV (12 FAV-RC contralaterales, 4 humerocefálicas, 2 cubitobasílicas, una humerobasílica y un injerto humeroaxilar), 24 (19%) radiológico, 8 (6%) reanastomosis proximal, y en 6 (5%) superficialización de la vena.
Un 18% de las FAV-RC maduras precisaron tratamiento. El 88% de las FAV-RC inmaduras recibieron tratamiento, y solo un 12% no se trató (un caso por no existir lesión subyacente, 2 casos por fallecimiento y otro caso por negativa del paciente).
En la tabla 2 se muestra el tratamiento realizado en cada uno de los tipos de FAV (madura con o sin lesiones, e inmadura con o sin lesiones). Un 10% de las FAV-RC maduras sin lesiones precisaron tratamiento quirúrgico (superficialización de la vena cefálica). Respecto a las FAV-RC maduras que presentaban lesiones asociadas un 36% requirió tratamiento: quirúrgico el 37,5% de los casos y radiológico el 62,5%. Finalmente, en el caso de las FAV-RC inmaduras el 56% se trató radiológicamente, un 32% se trató quirúrgicamente y un 12% no recibió tratamiento por las razones anteriormente mencionadas. Por tanto, el tratamiento más frecuente en las FAV-RC inmaduras y maduras con lesiones fue el radiológico.
Tipo de tratamiento según el tipo de FAV-RC
| Tipo de FAV | Lesión presente | Tipo de tratamiento |
|---|---|---|
| FAV madura (n=72) | Sin lesión (n=50) | 5 superficialización |
| Con lesión (n=22) | 1 superficialización 1 reanastomosis 1 nuevo AV 5 ATP | |
| FAV inmadura (n=34) | Sin lesión (n=1) | no |
| Con lesión (n=33) | 19 ATP 5 reanastomosis 6 AV nuevo 3 no |
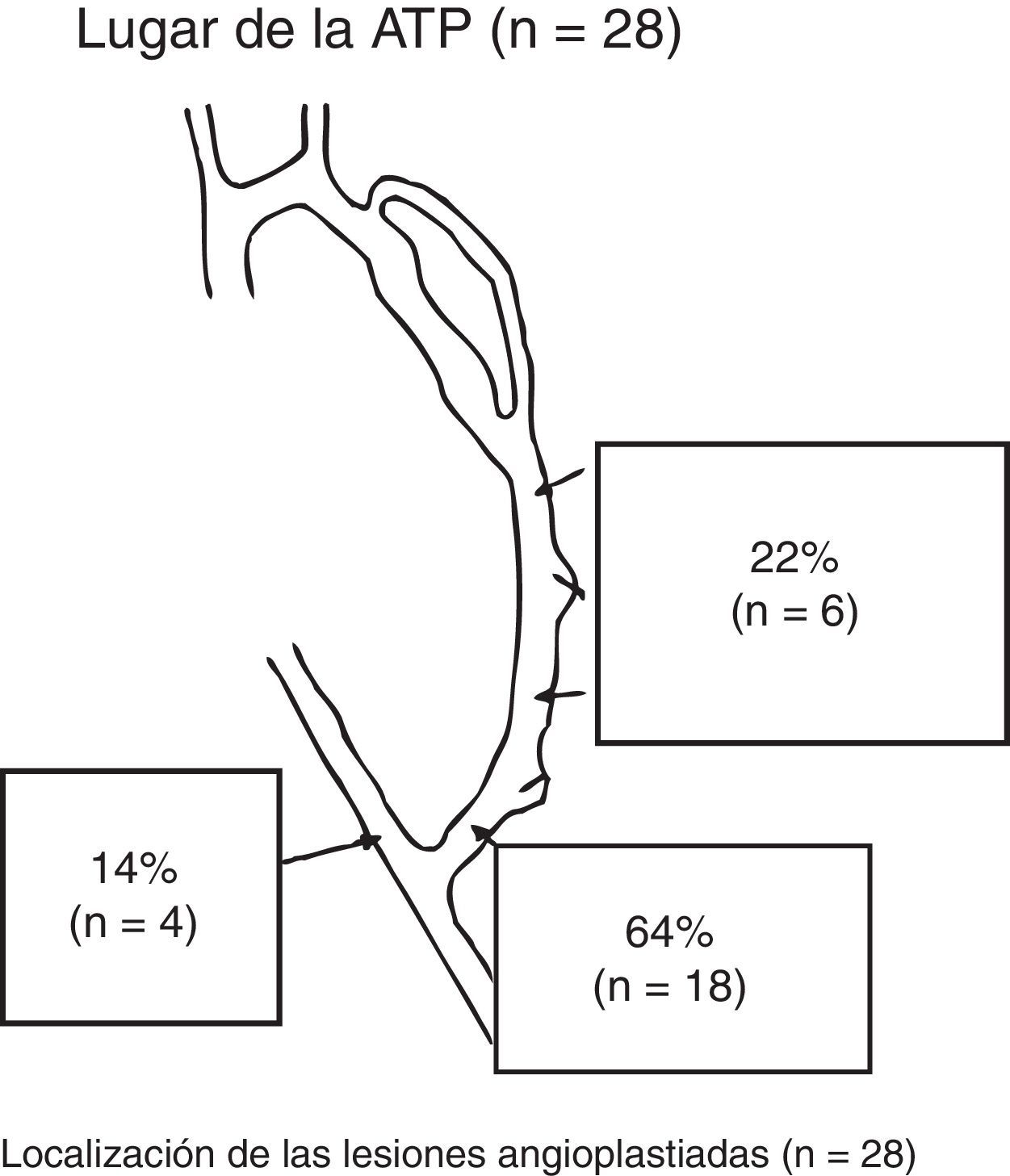
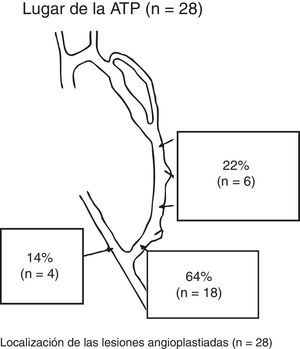
Se hicieron 28 ATP en 24 FAV-RC (19 inmaduras y 5 maduras con lesiones que progresaron). En 20 pacientes se realizó ATP de una lesión y en 4 se realizó ATP de 2 lesiones en el mismo procedimiento. En 3 casos, además de la ATP, se repermeabilizó la vena por una oclusión trombótica asociada. En la figura 2 se muestra la localización de las lesiones tratadas mediante ATP.
El tratamiento de la estenosis venosa postanastomótica fue con ATP en 19 casos (68%), un AV nuevo en 5 casos (18%) y con reanastomosis proximal en 4 casos (14%).
Evolución de las fístulas arteriovenosas tratadasDe los pacientes que se trataron radiológicamente 17 iniciaron HD durante el estudio, en ellos el número medio de ATP prediálisis fue de 1,2 ± 0,4. El 77% precisó una ATP y el 23% precisó 2 ATP previas al inicio de HD. El tiempo medio entre la primera ATP y el inicio de HD fue de 6,4 ±8 meses (1-32 meses). En el 94% de las FAV-RC tratadas radiológicamente dicha FAV fue el AV al inicio de HD y en un 6% se requirió realizar otro tipo de FAV (fue un caso que precisó un injerto humeroaxilar ya que previamente se había realizado una FAV-RC contralateral que también había fracasado).
En el subgrupo de pacientes con una estenosis venosa postanastomótica significativa que iniciaron HD, el 93% de los que se trató con ATP (14 de 15) y el 100% (2 de 2) de los pacientes a los que se efectuó una reanastomosis proximal iniciaron HD con dicha FAV.
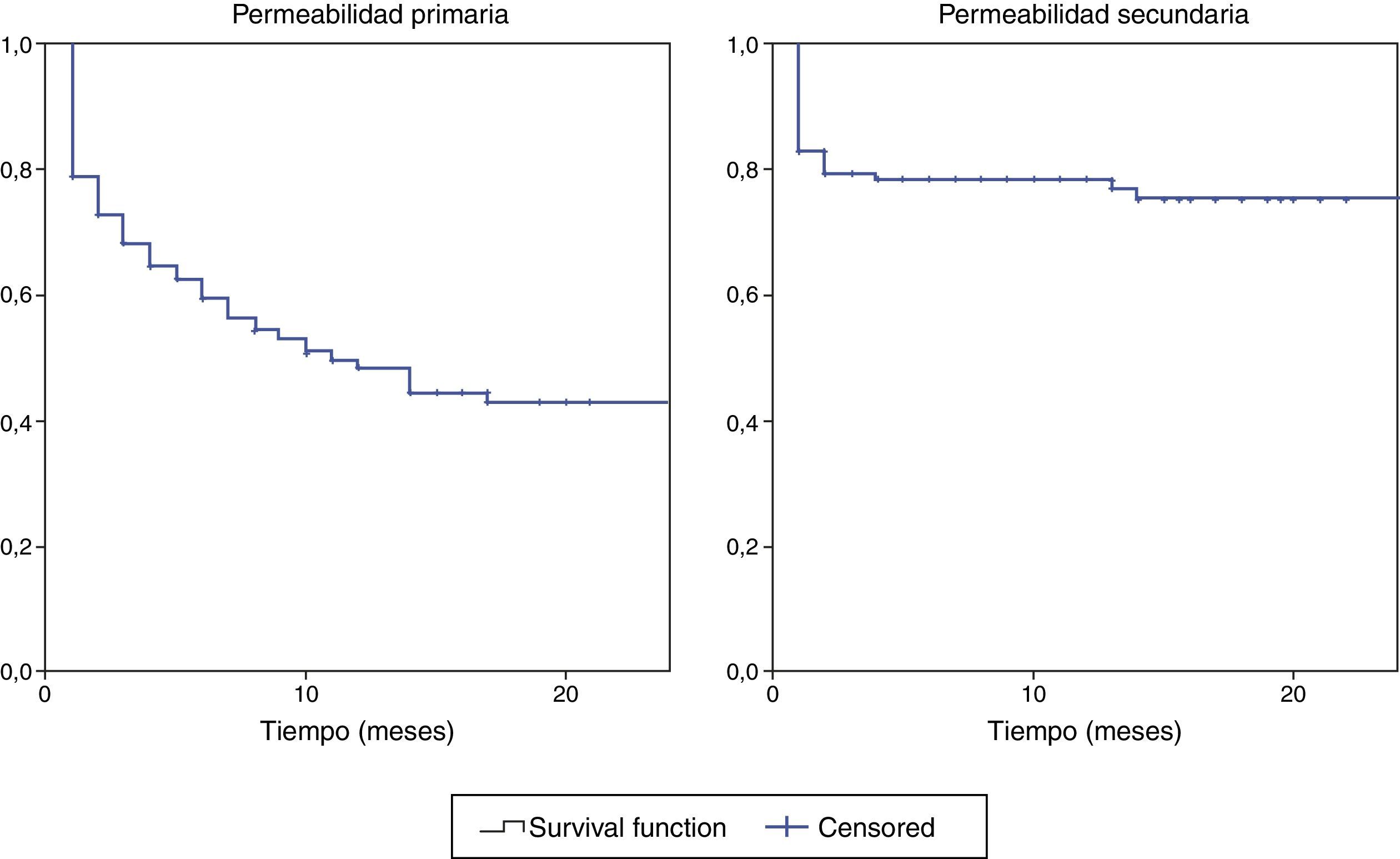
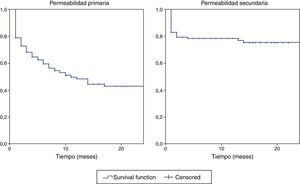
Las curvas de permeabilidad primaria y secundaria de todas las FAV-RC en prediálisis se muestran en la figura 3. A los 6 meses, la permeabilidad primaria y secundaria fue del 59 y 78%; a los 12 meses del 48 y 77%; y a los 24 meses del 43 y 75%, respectivamente.
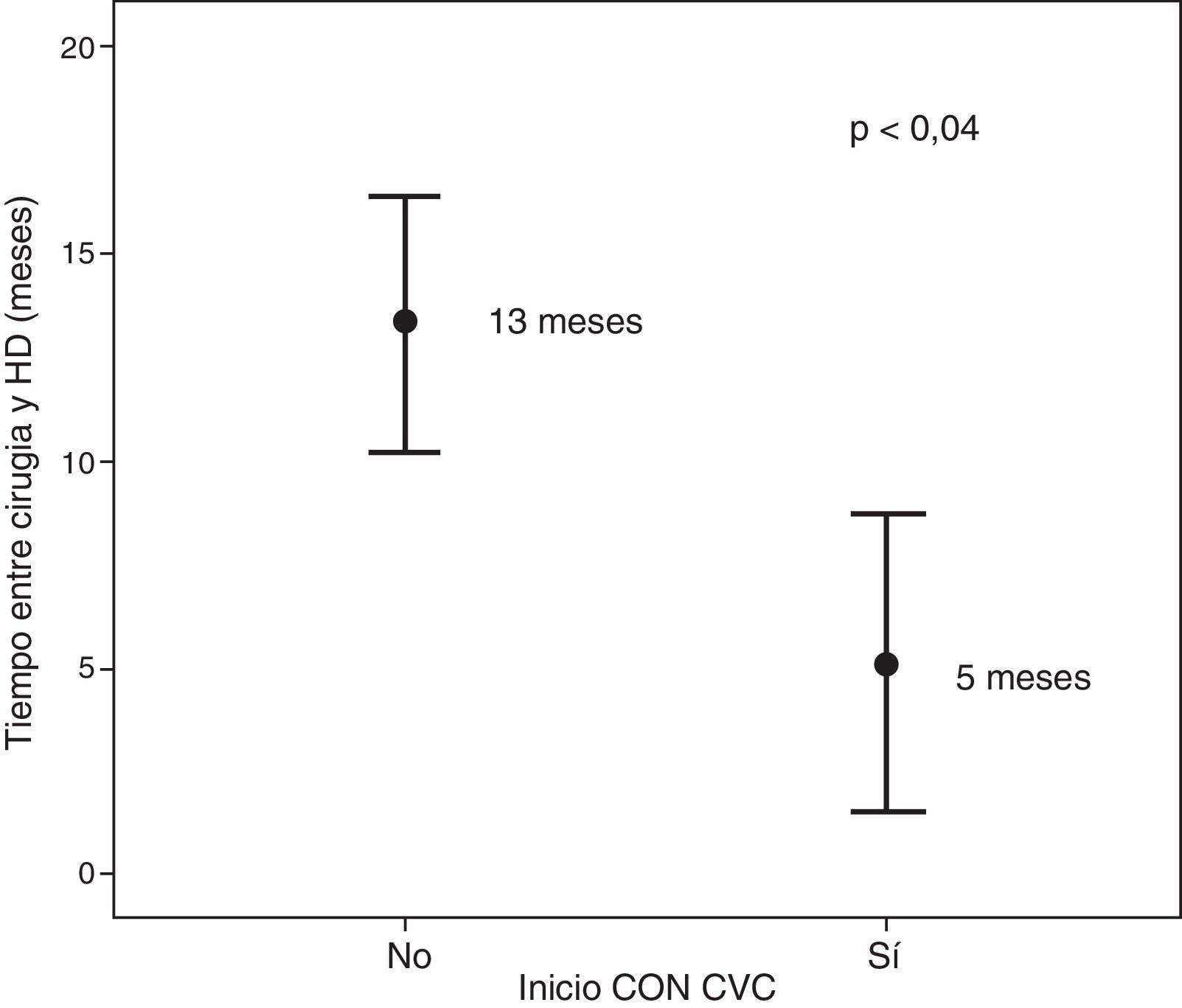
Características del acceso vascular al inicio de hemodiálisisDe los 58 pacientes que iniciaron HD en el momento del estudio, el 76% lo hizo con una FAV-RC, el 10% con otra FAV (5% humerocefálica, 4% cubitobasílica, 1% injerto humeroaxilar) y un 14% con un CVC. El tiempo medio entre la cirugía y el inicio de HD fue de 12,7 ± 10,7 meses.
De la 44 FAV-RC que fueron aptas al inicio de HD, el 43% de ellas se trataron en prediálisis (36% radiológicamente y el 7% quirúrgicamente).
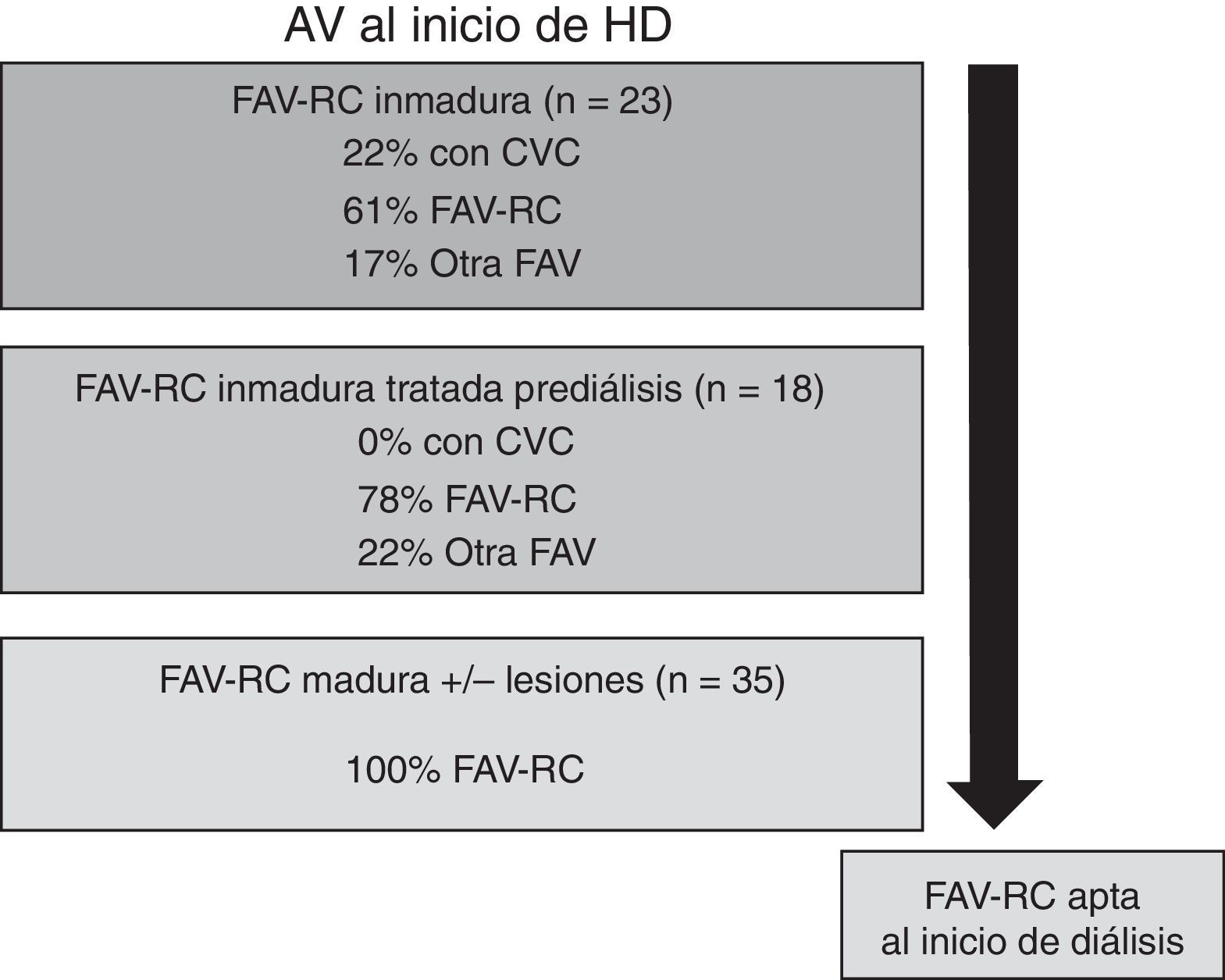
En la figura 4 se representa esquemáticamente el tipo de AV con que iniciaron HD según la FAV-RC sea inmadura, inmadura específicamente tratada en prediálisis o madura. De los 58 pacientes que iniciaron HD, 23 presentaron una FAV-RC inmadura y 35 una FAV madura con o sin lesiones. De los 23 pacientes con una FAV-RC inmadura en 5 de ellos (el 22%) se precisó un CVC ya que el inicio de HD fue inesperado y, por lo tanto, no se dispuso de tiempo suficiente para realizar un tratamiento en prediálisis. En un caso de estos 5 pacientes no se pudo tratar su FAV-RC inmadura por negativa del paciente y la FAV en el momento del inicio de diálisis era irreparable. Los 4 restantes recibieron un tratamiento durante la primera semana de diálisis: un caso con ATP, 2 casos con reanastomosis proximal y un caso con FAV-RC contralateral. En los pacientes con FAV-RC inmadura específicamente tratada en prediálisis (18 pacientes) ninguno de ellos precisó CVC y un 78% lo hizo con dicha FAV-RC. Finalmente, todos los pacientes con una FAV-RC madura con o sin lesiones asociadas inició HD mediante dicha FAV-RC.
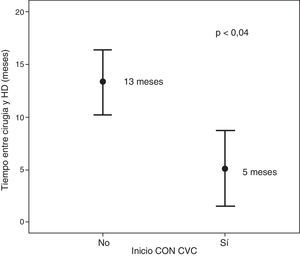
Cuando analizamos las diferencias entre los pacientes que iniciaron HD mediante CVC (n=8) y los que lo hicieron con FAV (n=50), no encontramos diferencias significativas en relación con la edad, sexo, diabetes mellitus, enfermedad cardiovascular, obesidad y la etiología ERC. La única diferencia encontrada es el tiempo transcurrido entre la cirugía y el inicio de HD (5 meses frente a los 13 meses, p < 0,04) (fig. 5).
DiscusiónDe acuerdo con la literatura, el 43% de nuestras FAV-RC presentó un fracaso primario que precisó un tratamiento en prediálisis para evitar que el paciente iniciara HD mediante un CVC1,2. El 16% sufrió una trombosis en las primeras 72 h y el 32% de las FAV-RC no trombosadas presentó un fracaso de maduración.
La maduración es un proceso muy complejo, mediante el cual, una FAV-RC se convierte en apta para HD. Se inicia en el mismo momento de la creación de la anastomosis, se sigue de un remodelado vascular que incluye el incremento de diámetro y de flujo arterial y venoso, así como un engrosamiento de la pared venosa que permitirá la punción venosa repetida y proporcionar suficiente flujo para la HD16,17. La complejidad de este proceso obedece a que es el resultado de la interrelación de múltiples factores, unos dependientes del propio paciente que van a condicionar la capacidad de remodelado vascular, y otros quirúrgicos que van a crear la presión de cizallamiento intra-FAV necesaria para el remodelado vascular18.
Entre los factores prequirúrgicos asociados al fracaso de maduración, se han descrito el sexo femenino, la obesidad, la diabetes, la edad y la enfermedad cardiovascular12,18,19. En nuestro caso, la única variable, de las anteriores, asociada al fracaso de maduración fue la enfermedad cardiovascular clínicamente manifiesta. La multiplicidad de factores tradicionales y no tradicionales (estrés oxidativo, inflamación, metabolismo fosfocálcico, nutrición, disfunción endotelial) asociados a la ERC que determinan un mayor riesgo cardiovascular en estos pacientes quizás pueden contribuir al fracaso de maduración del AV20. En este sentido, sabemos que en modelos animales, la ERC acelera la hiperplasia neointimal venosa21. Por otra parte, el 83% de los pacientes con ERC avanzada presentan, en el momento de la cirugía, hiperplasia neointimal venosa3. Y finalmente, hay que añadir la posible contribución al fracaso de maduración de la alteración de la capacidad de vasodilatación arterial y venosa presente en pacientes con ERC22,23.
Actualmente no disponemos de unos criterios anatómico-funcionales vasculares claramente definitorios del riesgo de fracaso de maduración7, pero es posible que realizar un mapa prequirúrgico en todos los pacientes, así como una buena técnica quirúrgica, contribuya a obviar el efecto negativo sobre el fracaso de maduración de los factores anteriormente mencionados24–27. En este sentido, son múltiples los estudios que demuestran resultados similares en estas subpoblaciones de riesgo cuando se usa la ecografía preoperatoria28–33.
Por otra parte, sabemos que el estudio sistemático ecográfico preoperatorio aumenta el porcentaje de FAV-RC realizadas, aunque también aumenta el número de FAV-RC inmaduras33. Sin embargo, si se dispone de un protocolo de tratamiento precoz y eficaz del fracaso de maduración, esto no supone ningún problema ya que el efecto final será un incremento de las FAV-RC aptas al inicio de HD. Nuestro protocolo de abordaje del AV en prediálisis es un ejemplo de dicho concepto, de manera que el 78% de los pacientes con una FAV-RC inmadura que se trata en prediálisis iniciarán HD con dicha FAV y ninguno con un CVC.
En las FAV-RC inmaduras encontramos una lesión subyacente en casi el 100% de los casos, y su localización más frecuente, al igual que en otras series, fue la vena postanastomótica8. Se han implicado diferentes razones. Fundamentalmente, contribuye la propia configuración de la FAV con las alteraciones de la presión de cizallamiento que se generan sobre el endotelio y la posible lesión directa por la propia manipulación quirúrgica. Ambas serían estímulos de la hiperplasia neointimal y vasoconstricción, con la consiguiente estenosis resultante16,34–38. En nuestro caso, dicha lesión se trató radiológicamente en la mayoría de los casos con un buen resultado y precisó retratamiento en un porcentaje no muy alto (20%). Actualmente, no está establecida la superioridad del tratamiento quirúrgico o radiológico en este tipo de lesión39. La disponibilidad en cada centro determinará el tipo de tratamiento utilizado. En nuestro servicio el tratamiento más frecuente es el radiológico, reservando el tratamiento quirúrgico para determinadas lesiones no tributarias de ATP (lesiones largas o múltiples), por lo que, en nuestro caso, no podemos comparar el resultado de ambos tratamientos. Otro dato de interés que avala el seguimiento ecográfico en las FAV-RC inmaduras es que solo un 60% con estenosis postanastomótica significativa presentaban hiperpulsatibilidad no colapsable, por lo que la exploración clínica tendría una limitación en su diagnóstico14.
Cabe resaltar que las FAV-RC maduras presentan lesiones en un 31% de los casos y en un 18% de los casos progresarán y precisarán tratamiento en prediálisis. Esto pone de manifiesto, como ya se había publicado en otras series pero con un menor número de FAV-RC, que el seguimiento ecográfico de la maduración aporta ventajas sobre el seguimiento exclusivamente clínico5,6. Por otra parte, la ecografía es imprescindible para diagnosticar seudorretraso de maduración (el cual afecta al 17% de nuestras FAV maduras). Finalmente, debemos destacar que un elevado porcentaje de nuestras FAV presentaron flujos elevados, lo que nos obliga a estar atentos en su posible efecto deletéreo a nivel cardíaco a mediano-largo plazo40,41.
En nuestra serie, como ya hemos dicho con anterioridad, el tipo de tratamiento más frecuente del fracaso de maduración fue el radiológico. La diferencia entre las curvas de permeabilidad primaria y secundaria, muy similar a las publicadas previamente8,12, pone de manifiesto la eficacia del tratamiento del fracaso de maduración en nuestros pacientes. Globalmente, el 94% de las FAV-RC inmaduras tratadas radiológicamente serán aptas al inicio de HD.
Por último, el factor más determinante para evitar el CVC fue realizar una FAV-RC con suficiente antelación para que se pudiera diagnosticar y tratar el fracaso primario antes del inicio de HD. El momento de realizar un AV en prediálisis suele ser muy difícil de determinar. En nuestro caso, parece adecuado realizar un AV al menos 6-12 meses previos al inicio de HD, lo que estaría en la línea de las recomendaciones de las diferentes guías42–44.
En resumen, la ecografía nos resulta útil en el estudio de la maduración en prediálisis ya que nos permite: A) Conocer el estado vascular del paciente independientemente de sus posibles comorbilidades. B) Diagnosticar la FAV inmadura y sus posibles causas y orientar su tratamiento. C) Diagnosticar en las FAV maduras las posibles lesiones asociadas, que inicialmente puede que no tengan repercusión funcional, pero que podrán progresar y requerir tratamiento. D) Diagnosticar el seudorretraso de maduración. E) Cuantificar el flujo vascular. F) Diagnosticar en algunos casos lesiones que no tienen expresividad clínica. Por tanto, todas las eventualidades anteriores ponen de manifiesto que la ecografía en el seguimiento de la maduración aporta ventajas frente al seguimiento clínico exclusivo, de forma que ambos deberían complementarse.
En conclusión, con nuestro abordaje del AV en prediálisis conseguimos que el 80% de nuestros pacientes inicien la HD mediante una FAV distal (76% radiocefálica y 4% cubitobasílica), evitando las posibles complicaciones derivadas de los AV más proximales y consiguiendo un ahorro de capital venoso que puede ser vital para el futuro de nuestros pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.