La enfermedad renal crónica se considera un problema de salud pública desde la aplicación de las Guías KDOQI/NKF. La mayoría de los pacientes diagnosticados de enfermedad renal crónica son ancianos. En estos pacientes la progresión de la enfermedad renal es lenta, y la mortalidad superior al desarrollo de una insuficiencia renal que requiera el empleo de diálisis. Las guías actuales deben aplicarse con cautela en estos ancianos.
Chronic kidney disease is considered to be a problem of public health problem from the application of Guidelines KDOQI/NKF. Majority patients diagnosed of chronic kidney disease are elderly. In these patients progression of renal disease is slow, being the mortality high to development of renal failure that needs dialysis. The current guidelines must apply with caution in these elders.
INTRODUCCIÓN
La mejora en los cuidados sanitarios ha contribuido a un incremento en la esperanza de vida humana. Así, en la Unión Europea, los adultos >60 años suponen el 21% de la población y se estima que supondrán el 33% en el año 2050. Por tanto, este incremento progresivo de la población geriátrica tendrá no sólo impactos médicos sino también sociales y económicos1.
Recientemente, uno de los problemas de salud pública reconocidos es la enfermedad renal crónica (ERC), que se considera como una «epidemia»2. Este reconocimento ha sido posible desde la aplicación y el modelo conceptual establecido por las Guías KDOQI/NKF3. Esta clasificación viene definida por la presencia de daño renal (hematuria, proteinuria, alteraciones en las pruebas de imagen) o por un filtrado glomerular (FG) menor a 60 ml/min durante tres o más meses, y se estratifica en cinco estadios3,4. La finalidad de esta clasificación es identificar a los pacientes con ERC desde sus estadios más precoces, instaurar medidas para frenar su progresión, reducir la morbimortalidad y, en su caso, preparar a los pacientes para diálisis. Esta clasificación se considera que es aplicable a toda la población.
El pronóstico de la ERC lo marcan los siguientes aspectos: a) pérdida de la función del riñón: desarrollo de ERC terminal que requiera terapia renal sustitutiva (TRS); b) aparición de complicaciones asociadas con el descenso del FG, y c) incremento del riesgo cardiovascular5.
Sin embargo, las implicaciones pronósticas de la ERC en la población anciana no son tan claras y son menos conocidas6:
a) la edad conlleva unos cambios morfológicos en el riñón y un descenso de la función renal (FR)1, que deben tenerse en cuenta a la hora de interpretar la ERC en el anciano; b) ¿cómo es la progresión de la ERC en los ancianos?; c) ¿es frecuente el desarrollo de ERC terminal que precise TRS?, y d) ¿cuál es el pronóstico de la ERC respecto a la mortalidad en la población anciana?
En esta revisión incluimos los cambios estructurales y funcionales que se producen en el riñón del anciano; analizamos los métodos de estimación del FG (FGe) en el anciano y su influencia en la prevalencia de ERC. También analizamos el significado clínico y pronóstico de la ERC en este grupo poblacional.
CAMBIOS EN EL RIÑÓN DEL ANCIANO
Los cambios funcionales y estructurales en el riñón del anciano se resumen en la tabla 1.
Cambios funcionales
El descenso del FG relacionado con la edad se asocia con un descenso en el flujo sanguíneo renal, daño en la capacidad de concentración urinaria, hallazgos patológicos de esclerosis glomerular global, esclerosis vascular, atrofia tubular y disminuciones tanto en la cortical como en el tamaño renal7,8. El estudio longitudinal de Baltimore demostró un descenso de FG (estimado por aclaramiento de creatinina) a un ritmo de 0,75 ml/min/año entre 254 voluntarios «normales», durante un seguimiento entre los años 1958 y 1981, aunque una tercera parte de los sujetos mantuvieron la estabilidad del aclaramiento de creatinina (CCr)9. Así, el declive de la FR con la edad per se puede no ser clínicamente significativo, a no ser que se superpongan otras enfermedades agudas/crónicas que afecten a la reserva o a la FR: en los ancianos es muy común la presencia de otras comorbilidades asociadas con la ERC como la hipertensión arterial, la diabetes mellitus tipo 2, la insuficiencia cardíaca congestiva o el deterioro cognitivo1.
Entre las alteraciones de la función tubular relacionadas con la edad cabe destacar: la limitación de la capacidad para retener el sodio, siendo más susceptibles los ancianos a la deplesión de volumen10; la alteración de la capacidad para la excreción del potasio, lo que explica la predisposición de los ancianos a desarrollar hiperpotasemia relacionada con fármacos1; la capacidad para concentrar o diluir la orina disminuye con la edad11, lo que explica la frecuente nicturia en estos pacientes, así como la predisposición a la deshidratación y a la hipernatremia y la hiponatremia si se administra un exceso de fluidos.
Algunos de los cambios renales de la edad relacionados con la función endocrina incluyen la reducción en la producción de eritropoyetina renal, así como un descenso en la producción de renina, disminuye la conversión de vitamina D 25OH a 1,25OH, y se produce un descenso en el aclaramiento de insulina asociado también con el descenso de la FR en el anciano1.
Cambios estructurales
El peso del riñón disminuye progresivamente después de la quinta década de vida, con mayor afectación de la corteza que de la médula renal12. De igual manera, a medida que aumenta la edad, el número de glomérulos disminuye, con un incremento del porcentaje de glomérulos con esclerosis global. Se ha indicado que la glomerulosclerosis «patológica» podría considerarse cuando el número de glomérulos con esclerosis global excede el número calculado por la fórmula (edad del paciente/2) –10. La atrofia tubular y la fibrosis intersticial pueden relacionarse con la edad o pueden ocurrir por inflamación crónica o enfermedad vascular. Además, existe una fibrosis de la íntima de las arterias interlobulares asociada con la edad, que puede agravarse por la presencia de hipertensión arterial y diabetes mellitus1.
ESTIMACIÓN DEL FILTRADO GLOMERULAR EN EL ANCIANO
Se acepta que el FG es el mejor marcador de la FR13. Uno de los beneficios de conocer el FG es el correcto ajuste de dosis de fármacos excretados por el riñón. Otra utilidad más reciente ha sido para definir la ERC en sus diferentes estadios3.
La medición exacta del FG, mediante el uso de marcadores exógenos como la inulina o el iothalamate, no se hace habitualmente en la práctica clínica (por laboriosos y por su alto coste)14. En cambio, marcadores endógenos como la creatinina sérica o, últimamente, la cistatina C, se han empleado para estimar el FG4: la creatinina sérica tiene el inconveniente de que no es sólo un marcador del FG sino que también es marcador de masa muscular y de ingesta proteica; la cistatina C es un inhibidor de proteasa de 13 kD producido en todas las células, filtrado por el glomérulo y catabolizado en los túbulos con una pequeña excreción urinaria4. Numerosos estudios han referido que el nivel de cistatina C es el mejor predictor de efectos adversos o de FGe que la creatinina sérica, particularmente en los ancianos15.
El CCr se emplea con frecuencia para evaluar el FG en clínica, mediante una recogida de orina de 24 horas. Sin embargo, su inconveniente es que sobrestima ligeramente el FG, a causa de la secreción tubular de creatinina y en los ancianos puede ser laboriosa su recogida (por incontinencia)16.
Recientemente se están empleando fórmulas matemáticas derivadas de la creatinina sérica para conseguir el FGe, atendiendo a la clasificación de ERC de las Guías KDOQI3. La fórmula de Cockcroft-Gault (CG) ha sido validada frente al CCr como el «patrón oro» (gold standard) y ha sido el método tradicional de estimación del FG para ajustar las dosis de fármacos13,16. La fórmula Modification of Diet in Renal Disease (MDRD) ha sido desarrollada en una población con FR alterada16,17. Sin embargo, ninguna de estas fórmulas de estimación del FG han sido validadas en ancianos1,18: el uso de MDRD en la población sana (sin ERC) puede infraestimar el FG (las personas sanas tienen más masa muscular y mayor ingesta proteica y, por tanto, más generación de creatinina que las personas con ERC)19; por tanto, podremos catalogar a ancianos «sanos» como afectados de ERC por el hecho de obtener un FGe disminuido al utilizar la fórmula MDRD de forma sistemática.
Diversos estudios encuentran variaciones significativas en el grado de FGe obtenido en un mismo grupo de pacientes según la fórmula empleada: la fórmula MDRD en general sobrestima el FG respecto al CG13,20,21. El uso de MDRD en lugar de CG para el ajuste de fármacos puede conducir a que pocos pacientes requieran ajuste de dosis y producir una toxicidad farmacológica inesperada1,13. Por esta razón, algunos trabajos llegan a la conclusión de que puede ser preferible el uso de CG para el ajuste farmacológico13.
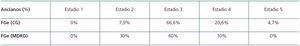
Por otro lado, el empleo de estas fórmulas puede producir estimaciones discordantes con el consiguiente error en la estadificación de la ERC. Gill et al. encuentran que menos de un 40% de los pacientes eran clasificados en el mismo estadio atendiendo a la fórmula empleada13. En la tabla 2 pueden verse las discrepancias que existen en la distribución por estadios de ERC que se producen en el estudio de 80 ancianos con ERC en el Hospital General de Segovia, según la fórmula de estimación aplicada22.
PREVALENCIA DE ENFERMEDAD RENAL CRÓNICA
La presencia de un FGe disminuido (inferior a 60 ml/min) es suficiente para diagnosticar a un paciente como afectado de ERC, al menos en estadio 3, con la clasificación actual3. Sin embargo, la edad es uno de los principales factores que afectan a la función del riñón. Por tanto, la prevalencia de ERC varía de manera importante con la edad. Zhang y Rothenbacher et al. y Rothen-bacher23 han realizado una revisión sistemática de 26 estudios, en diferentes poblaciones, para conocer la prevalencia de ERC, con un rango de participantes en los estudios de 237 a 65.181 y llegan a las siguientes conclusiones: a) la prevalencia media de ERC es del 7,2% en la población más joven, mientras que en la población anciana oscilaba entre el 23,4% en el estudio de Manjunath24 y un 35,7% en el estudio de Hemmelgarn25; b) la prevalencia varía según el método de estimación de FG utilizado: en un estudio finlandés26, la prevalencia de ERC basándose en un FGe inferior a 60 ml/min usando el MDRD es del 35,8%, mientras que si en los mismos pacientes se utiliza la fórmula de Cockcroft-Gault, esta prevalencia aumenta a un 58,5%; c) la detección exacta de ERC en grupos especiales, particularmente en ancianos, es inadecuada.
IMPLICACIONES PRONÓSTICAS DE LA ENFERMEDAD RENAL CRÓNICA EN ANCIANOS
Las guías recomiendan que los mismos criterios de la clasificación KDOQI se apliquen para detectar la ERC tanto en los jóvenes como en la población anciana3,27. Así, todos los pacientes, con independencia de su edad, se considera que presentan una ERC moderada si tienen un FGe inferior a 60 ml/min/1,73 m2. Sin embargo, en los ancianos hay que tener en cuenta que el descenso del FGe es muy común (asociado con la edad) y que las fórmulas utilizadas para estimar el FG en esta población no han sido validadas1,13.
El pronóstico de la ERC lo marca la pérdida de la FR que requiera TRS3. La tasa de descenso de la FR es variable entre los pacientes; una progresión rápida se define por un descenso de FGe superior a 4 ml/min/año5. La aceptación y la prevalencia de TRS ha aumentado en la mayoría de los países desarrollados: uno de los principales factores ha sido la aceptación de la TRS en los ancianos18. Sin embargo, según los datos del NANHES III, se considera que de 20 millones de pacientes afectados de ERC, sólo cerca de un 2% reciben TRS con diálisis o trasplante28.
Por otra parte, la introducción sistemática en los laboratorios de la fórmula MDRD, para conocer el FGe de la población, atendiendo a estas Guías KDOQI, está provocando un aumento considerable de derivaciones a las consultas de Nefrología, particularmente de pacientes ancianos con un FGe disminuido, pero sin otras manifestaciones habituales del fallo renal (anemia, proteinuria, etc.)29, lo cual ha generado preocupación y debate entre los profesionales sanitarios acerca de la conveniencia de aplicar sistemáticamente esta clasificación en los ancianos y de su significado pronóstico30-32.
¿CÓMO PROGRESA LA ENFERMEDAD RENAL CRÓNICA EN EL ANCIANO?
El descenso del FGe en los ancianos sanos es muy común9, debido a los cambios en la estructura renal asociados con la edad. Se han realizado numerosos estudios para conocer la prevalencia de ERC en la población23. En cambio, pocos trabajos han analizado la tasa de progresión de la enfermedad renal en el anciano. Hallan et al.33 estudian las estrategias para detectar la ERC en la población general mayor a 20 años, con un seguimiento prospectivo de 8 años; valorando el curso natural de la ERC encuentran que el riesgo de progresión a ERC terminal es especialmente bajo en pacientes sin diabetes ni HTA, en mujeres y en los pacientes con una edad >70 años o con FGe entre 45 y 59 ml/min en el cribado. Entre los pocos estudios específicos realizados en la población anciana, cabe reseñar el de Hemmelgarm et al.25, en el que se describe, en una población mayor de 66 años, la progresión de la ERC a lo largo de 2 años de seguimiento, y se observa que ésta es lenta, excepto en los pacientes diabéticos y en aquellos casos que tienen un FG inferior a 30 ml/min. De acuerdo con estos resultados, en nuestro estudio de ERC en 80 ancianos en el Hospital General de Segovia también detectamos una estabilidad en la FR al cabo de 24 meses de seguimiento34 (figura 1).
PRONÓSTICO DE LA ENFERMEDAD RENAL CRÓNICA: TERAPIA RENAL SUSTITUTIVA Y MORTALIDAD
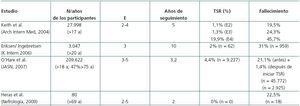
En la mayoría de estudios que realizan un seguimiento prospectivo de pacientes diagnosticados de ERC, se encuentra que el desarrollo de ERC terminal que requiere TRS es un pronóstico menos común que la mortalidad28,34,35. En la tabla 3 se resumen los resultados de los pronósticos obtenidos en diversos estudios. O’Hare et al.6 observan un patrón similar en un estudio realizado en 209.622 veteranos americanos, en estadios 3-5 de ERC y con un seguimiento de 3,2 años, y describen el «efecto modificador de la edad» en la ERC: entre los pacientes con niveles de FGe basal equiparables, a medida que se incrementa la edad los pacientes presentan mayores probabilidades de morir que de llegar a presentar una ERC terminal que requiera TRS, respecto a los pacientes más jóvenes.
Conway et al. analizan, en una cohorte de pacientes diagnosticados de ERC en estadio 4, los factores predictores de mortalidad y de necesidad de TRS, y encuentran que el riesgo de supervivencia que precisa de diálisis disminuye a medida que se incrementa la edad, en parte debido a la baja tasa de descenso de la FR en los ancianos, e incluyen como factores de riesgo predictores de TRS la presencia de proteinuria, la alta tasa de descenso del FGe (>4 ml/min/año), los bajos niveles basales de FG y los niveles de hemoglobina inferiores a 10 g/dl36. Así, los pacientes fallecen por otras causas antes de desarrollar el fallo renal35,36.
Respecto a las causas de mortalidad, la enfermedad cardiovascular es la causa más frecuente en los pacientes en diálisis y trasplante37. En un reciente estudio, Roderick et al. demuestran que en personas mayores de 75 años existe un riesgo de mortalidad aumentado independiente de todas las causas y de la cardiovascular en concreto38. En el estudio de Keith et al., los pacientes que fallecieron presentaban una mayor prevalencia de enfermedad coronaria, de insuficiencia cardíaca congestiva, de diabetes mellitus y de anemia respecto a los vivos28. En el estudio de ancianos en el Hospital General de Segovia, aunque la causa final predominante del fallecimiento es el deterioro progresivo, al analizar la presencia de antecedentes cardiovasculares previos se encuentra también que los fallecidos tienen significativamente más porcentaje de antecedentes previos de insuficiencia cardíaca, cardiopatía isquémica y arteriopatía periférica respecto a los vivos34.
Por tanto, considerando este patrón de alta tasa de mortalidad en los ancianos con ERC, antes que de desarrollo de un fallo renal que requiera diálisis, algunos autores proponen que en todos los pacientes con ERC se lleve a cabo un abordaje intensivo (prevención y tratamiento) de reducción del riesgo cardiovascular35,39,40; en cambio, no en todos los ancianos diagnosticados de ERC se debe hacer un especial «hincapié» en los cuidados nefrológicos para tratar de retrasar la progresión de la enfermedad renal (en estos pacientes los beneficios son menores que en las personas más jóvenes)25,35.
GUÍAS KDOQI/NKF DE ENFERMEDAD RENAL CRÓNICA
El hecho de que la presencia de un FGe menor a 60 ml/min sea común en la población anciana18 y la baja tasa de progresión de la ERC en los ancianos25,34, con un alto riesgo de mortalidad respecto al desarrollo de ERC terminal que requiera TRS34,36, han hecho que algunos autores se planteen que estas guías deben utilizarse con cautela en los ancianos19,30,34,36,41.
En conclusión, siendo la ERC muy frecuente en los ancianos, pero con un lento declive de la FR en la mayoría de ellos, la posibilidad de llegar al fallo renal que requiera TRS es mucho menor que el riesgo de morir: las guías actuales deberían de tener en cuenta el efecto «edad» sobre el pronóstico de la ERC en este grupo poblacional.
Tabla 1. Cambios funcionales y estructurales en el riñón del anciano
Tabla 2. Distribución por estadios según métodos de estimación de FG
Figura 1. Evolución de la función renal a los 24 meses
Tabla 3. Pronósticos: ERCT y mortalidad