Sr. Director:
El síndrome de Guillain-Barré (SGB) se manifiesta como debilidad muscular progresiva y simétrica en los miembros inferiores y arreflexia. En alguna ocasión los pacientes requieren ventilación invasiva y presentan una mortalidad del 15% al 30%1. La asociación entre infecciones respiratorias o gastrointestinales es conocida, y ocurre en 2/3 de los casos2,3. En trasplantes de órganos sólidos tiende a ser una complicación rara, y es más frecuente en trasplante de médula ósea. Sin embargo, es excepcionalmente raro en un paciente con síndrome nefrótico corticorresistente, tratado entre otras cosas con tacrolimus y cuyas biopsias renales revelan 2 entidades separadas: una glomerulonefritis focal y segmentaria y una nefropatía IgA. Presentamos el caso clínico de un paciente de 65 años con múltiple comorbilidad, síndrome nefrótico en estudio y de difícil manejo, 2 biopsias renales de 2 procesos patológicos distintos, donde el tratamiento con tacrolimus derivó en un SGB.
Se trata de un paciente de 65 años derivado a la consulta de nefrología en 2014 por presentar proteinuria y tensión arterial no controlada. Entre los antecedentes personales de interés podemos destacar los que se relacionan en la tabla 1. Fue visto por primera vez en nefrología en octubre del 2014, con buen estado general y analíticamente: Fg>60 (MDRD) Cr 1,1mg/dlHb 11mg/dl, Na 136 mmol/lK 4,3 mmol/l, Proreinograma con perfil inflamatorio, buena diuresis, perfil inmunológico no alterado, ACRO 3.600mg/g, proteinuria de 4g/24h, no hipoproteinemia, albúmina 3mg/dl Pt 6mg/dl, no presentaba anemia y las inmunoglobulinas no estaban alteradas.
Antecedentes personales
| No alergia a medicamentos | Celulitis en pierna derecha en 2009 |
| Exfumador de un paquete/día hasta 1987 | Recidiva de la celulitis en 2010, valoración por cirugía vascular y persistencia de hematuria y proteinuria en una analítica de control |
| Exbebebor de 1l de vino al día hasta 1987, esteatosis hepática | Hipertensión conocida desde 2002 y tratada con IECA por su médico de primaria, presentando en 2009 urticaria-angioedema |
| Minero desde 1977 hasta la jubilación en 2003 | Colelitiasis asintomática en 2009 |
| Intervenido de hernia discal en 1987 | Fracaso renal agudo en 2010 en relación con la celulitis en la extremidad derecha |
| Criptorquidia izquierda estudiada por urología, estudio de extensión negativo | |
| Eccema en 1999 en probable relación con psoriasis no filiada | |
| Varices en la pierna derecha; safenectomía con ligadura en 2000 |
Con ecografía abdominal normal se practicó biopsia renal con diagnóstico de glomerulonefritis focal y segmentaria. Se inicia tratamiento con corticoides 1mg/kg/día el 1 de septiembre de 2015. Al mes siguiente el paciente ingresa en medicina interna presentando crisis adisoniana en relación con la supresión de los corticoides por parte del paciente. El enfermo permaneció pocos días ingresado, se reintrodujo la corticoterapia y fue dado de alta. En enero de 2016 se comprueba corticorresistencia y una proteinuria de 5,5g en 24horas. Se inicia tratamiento con ciclosporina con pésima respuesta y múltiples efectos secundarios, por lo que se suspende tras 3 meses del uso y se cambia a micofenolato mofetilo 1.000mg/12horas. Ingresa en octubre-noviembre de 2016 por anasarca y síndrome nefrótico. Se realizó una segunda biopsia renal y se inició tacrolimus ajustado a niveles (rango 8-12ng/ml). La posterior biopsia revela nefropatía IgA M1 E1 S1 T1 en la clasificación de Oxford.
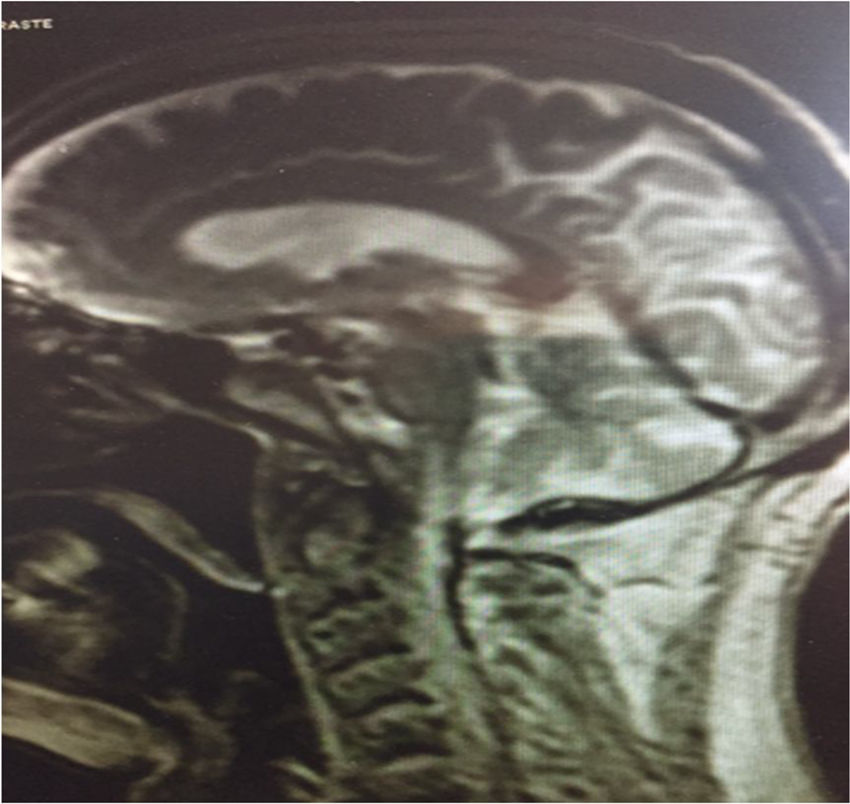
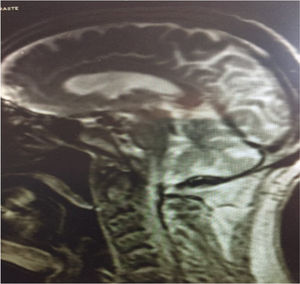
Nuevamente acude a urgencias en enero de 2017 presentando deterioro general con pérdida de tono y movilidad que ha sido progresiva, ascendente y generalizada desde el último ingreso. Ante la sospecha de afectación neurológica por tacrolimus se suspende este de forma progresiva y se realiza interconsulta a neurología. Se realiza RMN de cráneo (fig. 1), punción lumbar que refleja proteínas 76mg/dl y glucosa de 68mg/dl. Se descartaron así mismo causas segundarias de SGB. Los hallazgos del estudio neurofisiológico son: signos de neuropatía periférica generalizada simétrica (polineuropatía) sensitiva motora de probable origen axonal e intensidad moderada severa, con mayor compromiso de las extremidades inferiores. Sin embargo, la progresión simétrica de la afectación hace sospechar de SGB.
El paciente es visto por psiquiatría y rehabilitación, con actual seguimiento de las 2 especialidades. Se suspendió tacrolimus y se pautó prednisona a dosis bajas. Al alta presento un filtrado glomerular>60 (MDRD) una Cr de 1,2mg/dl y una proteinuria de 6g/24horas. El estado general mejoró considerablemente desde el ingreso.
El SGB es una enfermedad infrecuente con una incidencia mundial de uno a 2 casos por 100.000/año4, mientras que la incidencia de SGB en pacientes en tratamiento con tacrolimus secundario al síndrome nefrótico no se conoce. Este síndrome es descrito muchas veces como un trastorno inmunológico, por lo que se ha pensado que el SGB es raro entre los pacientes inmunosuprimidos, dado que la inmunosupresión actúa a modo de protección. La fisiopatología de la toxicidad por tacrolimus no está bien estudiada, aunque la mayoría de los casos se describen en asociación con altos niveles sistémicos del fármaco. Aunque los estudios de conducción nerviosa en pacientes con polineuropatía por tacrolimus también pueden mostrar evidencia de cambios desmielinizantes5, la presentación ascendente simétrica y la ausencia de antecedentes de niveles elevados de tacrolimus favorecen el diagnóstico de SGB sobre la polineuropatía por tacrolimus6, como ocurre en nuestro caso. El tratamiento de SGB por tacrolimus en pacientes con síndrome nefrótico no se conoce, salvo la retirada del fármaco. Sin embargo, y siendo excepcionalmente raro, es necesario tener en cuenta la presencia de este proceso patológico cuando se utiliza el medicamento, pues un diagnóstico precoz y oportuno evitaría mayores secuelas en los pacientes.