El Salvador presenta la mortalidad por fallo renal más alta de América. Cinco proveedores de servicios de salud ofrecen tratamiento sustitutivo renal (TSR) en el país. La prevalencia nacional de TSR nunca ha sido reportada.
ObjetivosConocer la prevalencia de TSR en El Salvador y algunas características básicas.
MétodosLa asociación de nefrología coordinó una encuesta nacional transversal durante el tercer trimestre de 2014; 31 centros renales participaron, que cubrían el 99,5% de los pacientes.
ResultadosPrevalencia nacional de TSR: 595 por millón de población (pmp), N=3.807, edad promedio 50,4 años, 67,5% hombres. Por modalidad: diálisis peritoneal (DP) 289 pmp; hemodiálisis (HD) 233 pmp; con trasplante renal funcionante 74 pmp (donante vivo solamente). La seguridad social cubre el 25% de la población, pero atiende al 49,7% de los pacientes en TSR. Generalmente observamos prevalencias más altas en municipios con centros renales, costeros o de zonas bajas. Un 95% de los pacientes en HD reciben menos de 3 sesiones semanales. Un 59% de los pacientes en DP no están en continua ambulatoria o programas automatizados y un 25% todavía utilizan catéter rígido.
Etiología de la enfermedad renal crónica: no reportada/desconocida 50%, hipertensión 21,1%, diabetes 18,9%, glomerulonefritis 6,7%, obstructivas 1,2%, tubulointersticiales 0,9%, poliquísticas 0,4%, otras 0,7%.
DiscusiónA pesar del incremento de servicios de TSR, la prevalencia es inferior al promedio latinoamericano (660 pmp). Un 75% de los pacientes en HD y DP están infradializados. Todavía se utilizan técnicas anticuadas. La presencia de la nefropatía mesoamericana influye las características demográficas (muchos jóvenes, 2/3 hombres, alta prevalencia en zonas bajas y costeras).
El Salvador has the highest renal failure mortality rate in the Americas. Five healthcare providers offer renal replacement therapy (RRT) in the country. The national RRT prevalence has never been reported.
AimsTo determine the RRT prevalence in El Salvador and some basic characteristics.
MethodsThe association of nephrology coordinated a nationwide cross-sectional survey during the third quarter of 2014. 31 renal centres participated in the survey, covering 99.5% of patients.
ResultsNational RRT prevalence: 595 per million population (pmp), N=3807, average age 50.4 years, 67.5% male. By modality: peritoneal dialysis (PD) 289 pmp, haemodialysis (HD) 233 pmp, with functioning kidney transplantation 74 pmp (living donor only). Social security covers 25% of the population but treats 49.7% of RRT patients. Generally, higher prevalence was observed in municipalities with renal centres or located on the coast or lowlands. Ninety-five percent of HD patients receive fewer than 3 weekly sessions. Of PD patients, 59% do not belong to a continuous outpatient or automated programme, and 25% still use rigid catheter. Aetiology of chronic kidney disease: unavailable/undetermined 50%, hypertension 21.1%, diabetes 18.9%, glomerulonephritis 6.7%, obstructive causes 1.2%, tubulointerstitial 0.9%, polycystic 0.4% and other 0.7%.
DiscussionDespite the increase in RRT services, the prevalence is lower than the Latin American average (660 pmp). Three quarters of HD and PD patients are under-dialysed. Obsolete RRT techniques are still used. The presence of Mesoamerican nephropathy influences the demographic characteristics (many young patients, two-thirds male, high prevalence in lowlands and coastlands).
El Salvador tiene una extensión territorial de 20.742 kilómetros cuadrados y una población de 6.401.240 habitantes al año 20141. Está dividido administrativamente en 14 departamentos y 262 municipios y sus ciudades más importantes son San Salvador (la capital), San Miguel y Santa Ana. La enfermedad renal crónica (ERC) es un grave problema de salud pública2, en parte debido al crecimiento de la población con diabetes mellitus e hipertensión arterial, pero principalmente por la presencia de una epidemia de ERC de causa indeterminada denominada nefropatía mesoamericana (NeM)3,4, que fue descrita por primera vez en el principal hospital de referencia del sistema público de salud del país en 19995. Según la última cifra disponible, año 2008, de la Organización Panamericana de la Salud (OPS), El Salvador ocupa el primer lugar en muertes por fallo renal (N17-N19) en América, con una tasa ajustada por edad de 61,6 muertes anuales por 100.000 habitantes6. Empero, se dispone de poca información sobre los pacientes con ERC terminal (ERCT) en tratamiento sustitutivo renal (TSR) debido a la falta de un registro oficial.
Según un estudio de la OPS, el sistema de salud se caracteriza por estar fragmentado en 5 prestadores de servicios (subsistemas), inadecuadamente financiado, con una débil coordinación y baja cobertura que hace énfasis en acciones curativas en el ámbito renal. Esta fragmentación se manifiesta en la ausencia de mecanismos de integración entre los subsistemas, lo que en ocasiones produce duplicidad y superposición de responsabilidades y acciones, con importantes consecuencias como la concentración de pacientes en establecimientos médicos de los distintos subsistemas en las mismas zonas geográficas o la total ausencia de servicios en otras7. La cobertura poblacional teórica de los subsistemas es: Ministerio de Salud Pública (MINSAL) 72%, Instituto Salvadoreño del Seguro Social (ISSS) 25%, Comando de Sanidad Militar (COSAM) 2%, Instituto Salvadoreño de Bienestar Magisterial (ISBM) y servicios privados de salud 1%8. Sin embargo, en la práctica, buena parte de la población está desprovista de cobertura efectiva7.
Debido a que no se cuenta con un registro nacional de pacientes con ERCT en TSR, la Asociación de Nefrología e Hipertensión Arterial de El Salvador (ANHAES) reporta anualmente al Registro Latinoamericano de Diálisis y Trasplante de la Sociedad Latinoamericana de Nefrología e Hipertensión Arterial (SLANH) los datos de prevalencia de pacientes en TSR estimados a partir de los reportes de los nefrólogos clínicos. Nunca se ha realizado un recuento sistemático y completo, por lo que la verdadera prevalencia se desconoce. Ante el grave problema de ERC y la necesidad de contar con datos más exactos, la ANHAES se propuso determinar la prevalencia nacional de TSR durante el tercer trimestre de 2014, así como conocer algunas de las características básicas de estos pacientes.
Materiales y métodosLa ANHAES solicitó la colaboración de los nefrólogos clínicos de todos los subsistemas. Todos aceptaron participar. Se realizó un listado de los centros renales que brindan TSR contabilizando 31: 14 hospitales, 4 unidades médicas y 13 clínicas. De ellos, 18 están en San Salvador, 5 en San Miguel y 4 en Santa Ana.
En 2014 diversos servicios de TSR eran ofrecidos en diferente proporción por todos los subsistemas: el MINSAL brinda TSR gratuito que atiende a la población infantil en un único hospital público en San Salvador y a la población mayor de 13 años en 3 hospitales ubicados en las 3 ciudades más importantes. A los niños se les ofrece hemodiálisis (HD), diálisis peritoneal (DP) con catéter blando y, ocasionalmente, trasplante. A la población mayor de 13 años se le ofrece como modalidad de inicio la DP intermitente (DPI) con catéter rígido; algunos pacientes pasan posteriormente a DPI con catéter blando, a DP continua ambulatoria (DPCA) o a HD parcial (menos de 8 h semanales), pero no hay programa de trasplante renal para adultos. El ISSS atiende a los cotizantes con empleo formal y a su grupo familiar ofreciendo, en 2 hospitales y 4 unidades médicas ubicadas en las 3 ciudades más importantes, inicialmente DPI con catéter blando en las modalidades de DPI hospitalaria automatizada o manual, DPCA y DP automatizada (un plan piloto). Ofrece además HD, generalmente parcial, y cuenta con un programa permanente de trasplante para su población adulta. El COSAM ofrece exclusivamente HD, generalmente parcial, en un hospital en la capital donde atiende a los militares y a su grupo familiar. Los servicios privados de salud ofrecen HD, generalmente parcial, en 7 hospitales y 13 pequeñas clínicas en varias ciudades del país, así como trasplante en 3 hospitales. Finalmente, el ISBM da cobertura a los maestros del sector público y a su grupo familiar; no cuenta con instalaciones propias sino que contrata servicios de HD, también generalmente parcial, y de trasplante de los demás prestadores. Todo el trasplante del país es de donante vivo.
Para la recolección de datos se diseñó y validó previamente un instrumento estandarizado con las variables: subsistema, edad, sexo, municipio y departamento de origen, modalidad y frecuencia dialítica, tipo de acceso vascular o peritoneal y etiología de la ERCT. La recolección de datos fue transversal durante el tercer trimestre de 2014. Todos los 31 centros de TSR participaron, lo que cubre el 99,5% de los pacientes estimados del país. Toda la información fue manejada de forma codificada y anónima para garantizar la privacidad de los pacientes. Los datos se digitaron en SPSS 19,0, con controles de calidad durante el proceso. Se realizaron análisis descriptivos utilizando medias con desviación estándar o rangos para las variables cuantitativas y porcentajes para las cualitativas. La prevalencia se expresa en tasa por millón de población (pmp).
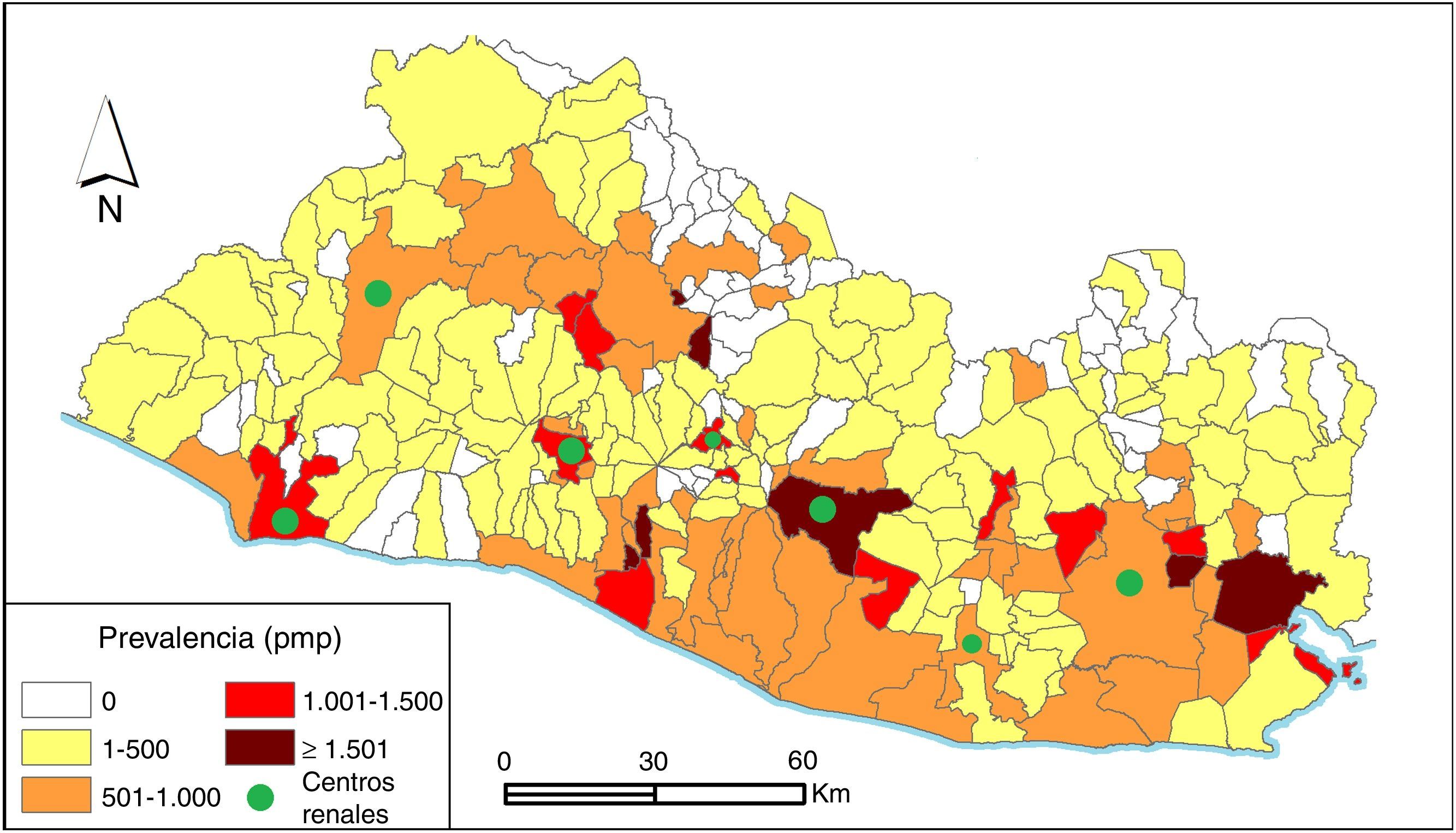
ResultadosSe contabilizaron 3.807 pacientes para una prevalencia en TSR de 595 pmp. Se obtuvo información sobre el departamento y municipio de origen del 84,2% (N=3.204) de los pacientes. Los departamentos con mayor prevalencia fueron San Vicente (774 pmp), La Paz (763 pmp) y San Miguel (702 pmp). La prevalencia por municipios del 84% de los pacientes, así como la presencia de centros de TSR, se muestra en la figura 1.
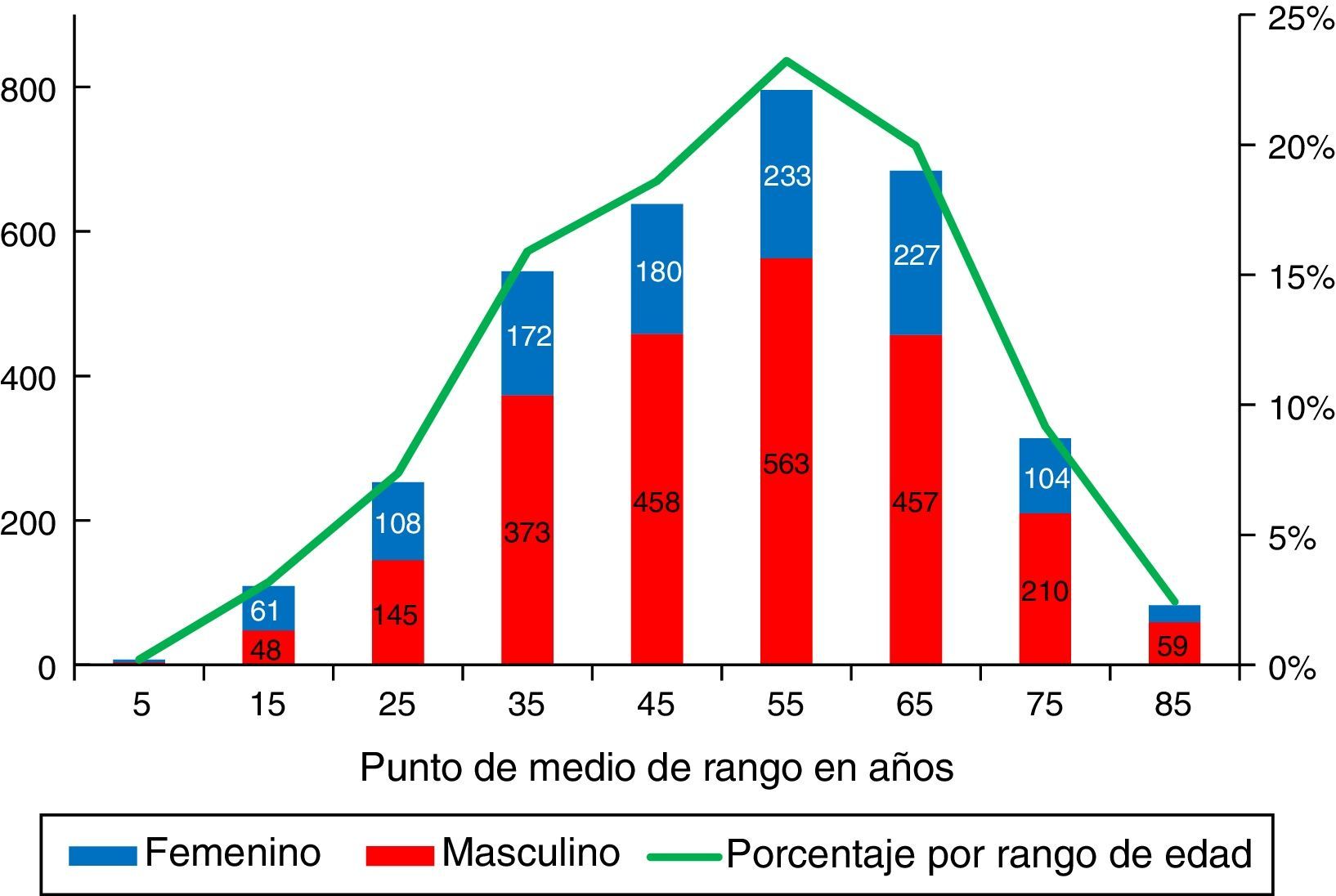
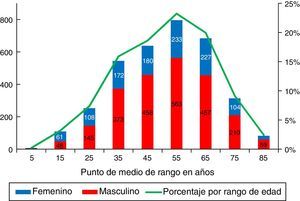
Se obtuvo información sobre la edad y el sexo del 91% (N=3.452) de los pacientes. La edad promedio fue 50,4 ± 16 años (fig. 2) y el 67,5% (N=2.339) eran hombres; estas características fueron similares en todos los subsistemas y centros renales. El 65% de los pacientes estaba en edades entre los 20 y 59 años y el 32% eran mayores de 60. La prevalencia de pacientes menores de 18 años fue 13 pmp (N=85; 2,5%).
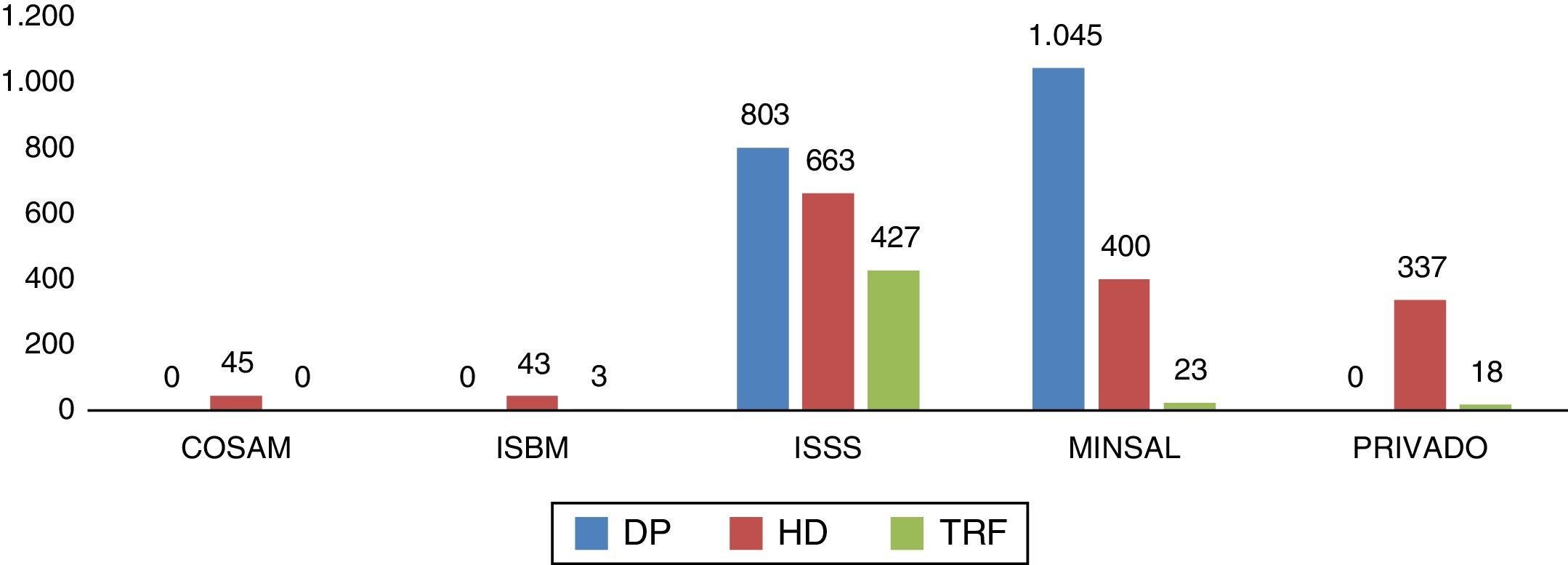
La proporción de pacientes por subsistema fue: ISSS 49,7%, MINSAL 38,6%, servicios privados 9,3%, COSAM 1,2% e ISBM 1,2%. La cantidad de pacientes por modalidad de TSR en cada subsistema se muestra en la figura 3.
La modalidad de TSR más prevalente es la DP (289 pmp; N=1.848; 48,5%). De ellos, un 35,7% (N=660) se encuentra en DPCA y un 48,5% se dializa una vez por semana, un 10,6% a demanda y un 5,2% 2 o más veces semanales. Un 74,6% tiene catéter blando y el 25,4% utiliza catéter rígido. Todos los pacientes con catéter rígido pertenecen al MINSAL.
La HD es la segunda modalidad más prevalente (233 pmp; N=1.488; 39,1%). De ellos, el 4,8% se dializa 3 veces semanales; el 68,7% 2 veces; el 24,5% una vez y el 2% a demanda. El 52,2% de los pacientes tiene fístula arteriovenosa y el 47,8% catéteres, de los cuales un 52,8% son temporales y un 47,2% son tunelizados permanentes.
Los pacientes con trasplante renal funcionante (TRF) son la modalidad menos prevalente (73,6 pmp; N=471; 12,4%), todos de donante vivo. El ISSS atiende al 90,7% de los pacientes con TRF y el MINSAL al 4,9%, provenientes mayormente del hospital de niños.
La etiología de la ERCT o no fue reportada o era desconocida en un 50% (N=1.903) de los casos. Las etiologías reportadas fueron: HTA 21,1%, DM 18,9%, glomerulonefritis 6,7%, causas obstructivas 1,2%, nefritis tubulointersticiales 0,9%, poliquísticas 0,4%, congénitas y otras 0,7%.
DiscusiónEn resumen, durante el tercer trimestre de 2014 había 3.807 pacientes en TSR en el país, para una prevalencia de 595 pmp. El 65% de los pacientes tenían entre 20 y 59 años y 2/3 eran hombres. Notablemente, casi la mitad (44%) de los pacientes en TSR son hombres de entre 20 y 59 años. La DP era la modalidad más frecuente, aunque pocos se encuentran en programas modernos y todavía se utiliza catéter rígido en la cuarta parte de ellos, en el MINSAL. Interesantemente, encontramos que la seguridad social atiende a la mitad de los pacientes en TSR del país y al 91% de los pacientes con TRF, aunque cubre únicamente a un cuarto de la población.
Basados en los estimados de la ANHAES este estudio incluyó cuando menos al 99,5% de los pacientes, por lo que consideramos que se ha logrado reportar por primera vez la verdadera prevalencia en TSR en El Salvador, registrando además información demográfica de buena parte de ellos.
La prevalencia de ERCT va en aumento globalmente. En los EE. UU. la prevalencia de pacientes en TSR es 1.901 pmp, aproximadamente el 70% en HD y el 30% con TRF. Las principales causas de ERCT son la diabetes (43,9%) y la hipertensión (27,8%), la prevalencia es igual para ambos sexos en ERC estadios 4 y 5, es más común en adultos mayores de 70 años y el consumo de recursos sanitarios es muy elevado9.
Según el Registro Latinoamericano de Diálisis y Trasplante de la SLANH el promedio latinoamericano de prevalencia de pacientes en TSR para 2010 era 660 pmp, haciendo énfasis en la inequitativa distribución de la disponibilidad de servicios en la región, pues las prevalencias de TSR se correlacionan positivamente con el producto interno bruto de cada país y, como consecuencia, algunos países reportan cifras inferiores a 200 pmp mientras otros reportan más de 1.000 pmp. Las prevalencias promedio latinoamericanas por modalidad son: HD 413 pmp, DP 135 pmp y TRF 111 pmp. La SLANH estima que hay una demanda insatisfecha y, en consecuencia, que muchos pacientes no reciben TSR, que 2/3 de las ERCT son causadas por DM e HTA y que el tercio restante está compuesto por otras causas, etiología desconocida o glomerulonefritis, y que más del 40% de los pacientes son mayores de 60 años y menos del 2% son menores de 2010,11.
La NeM se identificó por primera vez cuando se observó que un alto porcentaje de pacientes incidentes en TSR en el principal hospital público de El Salvador no presentaban este perfil epidemiológico habitual (pacientes añosos diabéticos e hipertensos de ambos sexos)5. La causa de esta ERC continúa siendo investigada y muchos estudios subsecuentes confirmaron que se presenta mayormente en adultos jóvenes masculinos que trabajan en las zonas calientes de la costa del océano Pacífico y que no era exclusiva de El Salvador, sino que la inusual prevalencia de pacientes con dicho perfil se extendía por toda la región3–5,12–20.
En 2003 se realizó en El Salvador un estudio transversal en 8 hospitales que registró las características de 830 pacientes en TSR del total estimado de 1.200. La etiología de la ERCT fue desconocida o no determinada en el 67% de los casos, predominó el sexo masculino (71,3%), el rango de edad con mayor frecuencia de casos fue entre los 50 y 59 años y los departamentos con mayor prevalencia fueron La Paz (253 pmp), San Miguel (181 pmp) y San Vicente (180 pmp)21. Once años después de esta primera caracterización la población de pacientes en TSR se ha triplicado (N=3.807), la etiología sigue siendo desconocida o no reportada en el 50% de los casos, la edad promedio se mantiene en aproximadamente 50 años, predomina siempre el sexo masculino (67,5%), que duplica la cantidad de pacientes femeninos, y los departamentos con mayor prevalencia continúan siendo los mismos. Destaca que los municipios que presentan las mayores prevalencias son generalmente aquellos que disponen de centros de TSR, los de la costa y los ubicados a bajas altitudes sobre el nivel del mar en la cuenca del río Lempa. Los pocos municipios costeros que muestran baja prevalencia son municipios con elevaciones montañosas, generalmente pobres, lo que pudiera obligar a los pacientes a migrar para buscar tratamiento, aunque debemos resaltar que no se obtuvo información sobre el municipio de origen de un 16% de los pacientes, por lo que algunas de las tasas podrían ser superiores a las mostradas.
Este perfil epidemiológico (adultos jóvenes masculinos de zonas costeras) es similar al de la epidemia de NeM, así como al que reportan Guatemala, Costa Rica y Nicaragua, países vecinos también afectados por la epidemia3–5,17-19.
Con base en los informes de los nefrólogos clínicos, la ANHAES estima que la incidencia anual de ERCT en El Salvador supera los 400 pmp, una fuerte carga para un país en vías de desarrollo, y es razonable suponer que, debido a la presencia de la epidemia, la prevalencia de pacientes en TSR debería ser mucho mayor. Sin embargo, y a pesar del marcado incremento en la cantidad de pacientes en TSR desde 2003, la prevalencia para el año 2014 (595 pmp) es un 10% inferior al promedio latinoamericano; hacen falta 65 pacientes pmp para llegar a dicha cifra y seguramente muchos más para suplir la verdadera necesidad: tenemos un déficit en la oferta, una gran demanda insatisfecha.
Fuera de la seguridad social hay muy poco acceso a trasplante, en parte porque no hay una organización nacional de trasplante que coordine a todos los subsistemas y en parte porque ningún subsistema procura órganos de donante cadavérico. La oferta de órganos podría expandirse considerablemente si se instauraran dichas alternativas.
Es importante notar que para 2014 solo el 41% de los pacientes en DP la recibían de forma óptima (DPCA, DPA u otra modalidad moderna) y que menos del 5% de pacientes en HD la realizaban 3 veces por semana: 3/4 partes de los pacientes en TSR dialítico (HD o DP) estaban infradializados (N=2.509, 75%). Si contamos como prevalencia en TSR únicamente a quienes reciben DP y HD idónea y a los pacientes con TRF, esta se reduce a 203 pmp. Los otros 392 pacientes pmp no están recibiendo tratamiento adecuado, lo que amplía todavía más la brecha de demanda insatisfecha.
Todo lo anterior contribuye indudablemente a la alta mortalidad atribuida al país2 y seguramente también debe estar asociado a otras comorbilidades no evaluadas en el presente reporte como anemia, hiperparatiroidismo secundario, infecciones, complicaciones cardiovasculares, etc.
Gracias al apoyo de OPS y SLANH, las autoridades de salud y la ANHAES están trabajando conjuntamente para implementar a corto plazo un registro nacional de diálisis y trasplante que permita conocer de mejor manera la información sobre estos pacientes y que ayude a enfrentar más efectivamente la epidemia de la NeM. Además, se está intentando mejorar la cantidad, calidad y accesibilidad de los servicios de TSR, así como iniciar un programa nacional de trasplante coordinado entre todos los subsistemas de salud que incluya en un futuro cercano la gestión de órganos de donante cadavérico. Por último, se está gestionando también un plan nacional de promoción de salud renal y prevención de ERC. No cabe duda que la mejor apuesta de la nación está en la prevención, además de en la investigación de las causas de la NeM para combatir sus raíces y disminuir la incidencia.
FinanciamientoEste estudio fue financiado por la ANHAES.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
La ANHAES agradece a todos los nefrólogos de El Salvador que participaron en este estudio. También agradecemos a la Dra. Catharina Wesseling por sus valiosos comentarios a una versión previa del manuscrito y a Alexandre Ribó por su apoyo con el sistema de información geográfica.