Objetivos: Describir la experiencia de 25 años de tratamiento con diálisis peritoneal (DP) en un solo centro, comparando la hospitalización, abandono de la técnica y supervivencia entre pacientes diabéticos (DM) y no diabéticos (NoDM) y analizando las diferencias entre diabéticos tipo 1 (DM 1) y tipo 2 (DM 2). Material y métodos: Se incluyen 118 DM (52 años, 74 hombres y 44 mujeres) con, al menos, 2 meses de permanencia en DP y media de 25 ± 20 meses (2-109), divididos en 66 con DM 1 (45 años) y 52 con DM 2 (65 años) y 117 NoDM (53 años, 64 hombres y 53 mujeres), con un tiempo en DP de 29,4 ± 27 meses (2-159). Por el largo período estudiado, en el análisis de hospitalización y de supervivencia se evalúa, además, el seguimiento en dos períodos: 1981 a 1992 (pre-92) y 1993 a 2005 (post-92). Resultados: El 93% de los NoDM y el 75% de los DM fueron autosuficientes para realizar DP (p <0,001) y también el 65% de 44 pacientes ciegos. Han sido sometidos a trasplante el 28% NoDM frente al 15% DM (p <0.001) y no hay diferencia en la transferencia a HD. El 18,6% de los DM frente al 4,3% de los NoDM (p <0.001) presentan cuatro o más factores comórbidos al iniciar DP. La hospitalización (ingresos/año) fue mayor en DM (3,4 frente a 1,8) que en NoDM (p <0,01) y también los días/año (46 frente a 22; p <0,01), sin que exista diferencia entre DM 1 y DM 2. Los ingresos por causas cardiovasculares, infecciones, problemas técnicos e infección peritoneal fueron más frecuentes en DM 2 (p <0,05) que en NoDM y DM 1, pero no los días de ingreso por peritonitis. El 48% de los DM y el 22% de los NoDM fallecen (p <0,001). La supervivencia ajustada a factores de comorbilidad es mayor en NoDM (p <0,001), con la enfermedad cerebrovascular como factor mayor de impacto en la mortalidad de DM. La mortalidad es mayor en DM 2 que en DM 1 y NoDM (p <0,001). La edad (HR 1,052; p <0,001), la condición de DM 2 (HR 1,96; p <0,01) y la enfermedad cerebrovascular (HR 4,01; p <0,001) son los más importantes factores de riesgo. En el período post-92 mejora de manera importante la tasa de hospitalización y la supervivencia de pacientes NoDM y, sobre todo, de DM 1. Conclusión: Los pacientes con DM precisan más frecuentemente ayuda para realizar la DP y presentan más comorbilidad, menor supervivencia y mayor hospitalización que los pacientes NoDM, mientras que es comparable la tasa de abandono de la técnica. La edad y las complicaciones cardiovasculares (sobre todo cerebrales) son los factores implicados en la mayor mortalidad. Los avances tecnológicos y la mayor experiencia de los centros pueden mejorar las expectativas de los DM en diálisis.
Aims: To describe PD outcomes over 25 years in a single centre, comparing hospitalisation rate, technique withdrawal, and survival between diabetic (DM) and non-diabetic (NonDM) patients. Differences between type 1 (DM1) and type 2 (DM2) diabetics were also analysed. Patients and methods: One hundred and eighteen DM patients (52 year old average, 74 men, 44 female) and 117 Non-DM (53 year old average, 64 men, 53 female), with at least 2 months on PD, 25±20 (2-109) and 29.4±27 (2-159) months respectively, were included. Diabetics were divided in 66 DM1 and 52 DM2. The survival and hospitalisation study was also analysed in two different time periods: before 1992 (1981-1992) and after 1992 (1993-2005). Results: 93% Non-DM and 75% DM were self-sufficient to manage the PD technique (P<.001) as well as 65% of 44 blind patients. 28% of Non-DM and 15% of DM received a renal allograft (P<.001). There was no difference in transfer to haemodialysis. 18.6% of DM and 4.3% of Non-DM patients presented >4 comorbid factors on starting PD (P<.001). Hospitalisation (admissions/year) was higher in DM than in Non-DM patients (3.4 vs 1.8, P<.01) and also hospitalisation length (46 vs 22 days/year, P=.01), without differences between DM1 and DM2. Admissions due to cardiovascular events, infections, technical problems and peritonitis were more frequent in DM2 than in Non-DM and DM1 patients (P<.05). However, DM2 patients admitted to hospital for peritonitis did not spend more days in hospital than Non-DM or DM1 patients. Mortality was 48% in DM and 22% in Non-DM (P<.001). Survival adjusted for comorbidity was higher in Non-DM (P<.001). Cerebrovascular disease was the highest risk factor for mortality in DM. Mortality was higher in DM2 than in DM1 and Non-DM(P<.001). Age (HR 1.052, P=.001), DM2 (HR 1.96, P<.01) and cerebrovascular disease (HR 4.01, P<.001) were the most important risk factors. In the post-1992 period, the hospitalisation rate and survival improved in DM1 and Non-DM patients. Conclusions: DM patients more often require outside assistance to perform PD and have more comorbidity, lower survival, and higher admissions than Non-DM, but there is no difference in HD discontinuation. Age and cardiovascular comorbidity are the factors involved in mortality. Technological advances and cumulative center experience may achieve dialysis outcome improvements in diabetic patients.
¿
INTRODUCCIÓN
En la actualidad, la nefropatía diabética es la mayor causa de inclusión de pacientes con enfermedad renal crónica en programas de diálisis1,2. Por la dificultad de creación de acceso vascular para el tratamiento con hemodiálisis (HD) y por la inestabilidad hemodinámica de los pacientes diabéticos, durante la década de los ochenta fue abundante la descripción de experiencias prometedoras con la inclusión de estos pacientes en diálisis peritoneal continua ambulatoria (DPCA)3-6. La buena tolerancia hemodinámica y el buen control de la glucemia con insulina intraperitoneal fueron las claves para el optimismo en utilizar la DPCA como tratamiento preferente en diabéticos. La frecuencia de complicaciones de los pacientes diabéticos tratados con diálisis peritoneal (DP) en cualquiera de sus modalidades eran mas elevadas que en los pacientes no diabéticos, en relación con la severidad de una enfermedad sistémica de afectación multiorgánica como la diabetes mellitus (DM). Tras un tiempo de comunicaciones y publicaciones frecuentes sobre la evolución de los pacientes diabéticos en tratamiento con diálisis, sólo se pueden encontrar revisiones del tema en la búsqueda bibliográfica de los últimos años y son escasos los artículos originales. Sin embargo, las características de los pacientes diabéticos que inician tratamiento con hemodiálisis (HD) o DP en los últimos años han cambiado, y al contrario de lo que sucedía en la décadas de los ochenta y noventa, la inclusión de pacientes diabéticos en diálisis en la actualidad es según si se encuentran afectados de diabetes tipo 2, ya que la DM se ha convertido en una auténtica pandemia pero con una prevalencia mayor de la DM del adulto7. Esta diferencia puede modificar la evolución de los pacientes en tratamiento sustitutivo renal.
El objetivo de este trabajo es aportar la experiencia de un solo centro en 25 años de tratamiento de pacientes diabéticos con DP, analizando la supervivencia y hospitalización en comparación con pacientes no diabéticos, y marcando las diferencias entre diabéticos tipo 1 y tipo 2.
PACIENTES Y MÉTODOS
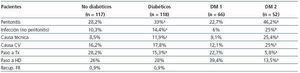
Tras unos años de empleo de DP intermitente en un reducido número de pacientes y la descripción de la DPCA en 1977, el Hospital Clínico San Carlos de Madrid inicia el programa de DPCA en 1981 y es en 1982 cuando se incluye al primer paciente diabético. Es un estudio retrospectivo, observacional, de los pacientes que han iniciado el programa de DP en nuestro centro desde el comienzo del programa hasta el año 2005, recogiendo los datos de 235 pacientes con permanencia en DP superior a 2 meses y con documentación suficiente para poder realizar su seguimiento (en 12 pacientes los datos de la historia clínica eran insuficientes para valorarlos), repartidos en 118 diabéticos (DM) (50,2%) con criterios de nefropatía diabética y 117 no diabéticos (NoDM) (49,8%). Los datos demográficos de DM y NoDM se exponen en la tabla 1. La edad, la distribución por sexos, la permanencia en DP y el tiempo acumulado de seguimiento no son diferentes entre DM y NoDM. El grupo de pacientes DM estaba formado por 66 DM tipo 1 de 44,9 ± 10,4 años (41 hombres y 25 mujeres) y tiempo acumulado de seguimiento de 2,08 años, y por 52 DM tipo 2 de 62,6 años (33 hombres y 19 mujeres) y experiencia acumulada de 2,1 años.
Las etiologías de la enfermedad renal más prevalentes en los pacientes NoDM se reparten en un 14,4% intersticial, un 12,6% vascular-isquémica, un 6,5% glomerular, un 4,8% enfermedad poliquística, y el resto entre otras causas y las no filiadas.
Por los cambios que se producen en un período tan amplio de seguimiento en materiales, técnicas y experiencia, el estudio de hospitalización y supervivencia se realiza también dividiendo los 25 años de experiencia en dos períodos: primer período, desde 1981 hasta 1992 (pre-92) y segundo período, desde 1993 hasta 2005 (post-92). Como avances importantes que se producen a partir de los años noventa y que justifican esta división, hay que destacar que la eritropoyetina comienza a emplearse en 1990, los sistemas de DPCA de doble bolsa se introducen en 1992 y la DP automatizada (DPA) con empleo de cicladoras se comienza a implantar en España a principios de los noventa.
En la descripción de los resultados se evalúan los siguientes aspectos: 1) autosuficiencia en la realización de la DP; 2) número y frecuencia de procesos comórbidos al inicio de DP, valorándose como tales la obesidad, la hipertensión, la insuficiencia cardíaca, la enfermedad coronaria, la enfermedad vascular cerebral y la vasculopatía periférica; 3) abandono de la técnica; 4) hospitalización y causas de ingreso; 5) supervivencia del paciente, y 6) causas de muerte. En todos los casos se compararon los datos de pacientes DM con No-DM y entre DM tipo 1 y DM tipo 2.
Análisis estadístico
Los datos de las variables continuas se expresan como media y desviación estándar (DE). Las comparaciones se realizan mediante el test de Student o Chi-cuadrado según la naturaleza de las variables. La supervivencia se analiza mediante el test de Kaplan-Meier con rangos logarítmicos y los intervalos de confianza (IC), considerando distintos eventos según sea apropiado y el modelo de regresión proporcional de Cox condicional hacia adelante para la identificación de la influencia de los factores de riesgo. A efectos de mortalidad de paciente, el evento es la muerte y la salida de programa por cualquier otra causa (trasplante, traslado, etc.) es considerado como pérdida. En el abandono de la técnica se incluye el paso a HD, realización de trasplante y recuperación de función renal y en el fracaso de la técnica sólo la transferencia a HD.
La heterogeneidad de los grupos se analiza con el test de Chi-cuadrado para N-1 grados de libertad con un alfa de 0,05 para la significación estadística. Los datos se expresan como probabilidad media de supervivencia con su IC 95%. Los datos fueron procesados con el programa estadístico SPSS16.1 para Windows.
RESULTADOS
Prevalencia
La prevalencia y tipo de DM cambia en los dos períodos analizados, de manera que en el período de 1981 a 1992, el 58% de los pacientes son diabéticos y en el período de 1993 a 2005 este porcentaje desciende al 40,5%. Por otra parte, el tipo de diabetes cambia en los dos períodos, con un porcentaje de DM 1 del 39,5% y un 18 % de DM 2 en el pre-92 que se invierte al 16,5 y al 25,9%, respectivamente, en el período post-92. El 93% de los NoDM y el 75% de los DM fueron autosuficientes para realizar DP (p <0,001) y también el 65% de 44 pacientes ciegos o con deterioro severo de la agudeza visual (legalmente ciegos). Al inicio de la DP los pacientes DM presentan una alta comorbilidad, superior a la de los pacientes NoDM (tabla 1). El 18,6% de los DM frente al 4,3% de los NoDM (p <0,001) presentan cuatro o más factores de riesgo.
Ingresos
Los pacientes DM ingresan más que los NoDM (1,38 ± 1,1 frente a 0,88 ± 0,9 ingresos/año; p <0,001) y tienen más días de ingreso acumulado (20,7 ± 25,4 frente a 13,2 ± 19,0 días/paciente/año; p = 0,018). La infección peritoneal es la primera causa de ingreso en todos los grupos de pacientes, y representa un porcentaje mayor en los DM que en los NoDM (33 frente a 28%; p <0,05) (tabla 2). Esto se debe fundamentalmente al subgrupo de DM tipo 2, con un 46,2% de ingresos por infección peritoneal frente al 22,7% de los DM tipo 1 (p <0,001) (tabla 2). Sin embargo, no encontramos diferencias significativas entre DM tipo 1 y DM tipo 2 en el número de estancias acumuladas por infección peritoneal al año (11,1 ± 18,6 frente a 7,8 ± 14,0 días/paciente/año; p = 0,150). El porcentaje de pacientes con hospitalización por causa infecciosa no peritonitis, de causa cardiovascular, o en relación con la técnica de diálisis se representa en la tabla 2.
Al analizar por separado los dos períodos en que hemos dividido el estudio, se observa una tendencia a reducir progresivamente los ingresos en todos los subgrupos de pacientes. Así, los NoDM pasan de 1,2 ± 1,1 del primer período (pre-92) a 0,63 ± 0,64 en el segundo período (post-92) (p <0,01), con una reducción en los días de hospitalización (32,8 ± 25,8 frente a 15,1 ± 22,6; p <0,01). Lo mismo ocurre con los DM, cuya tasa de ingreso desciende de 1,58 ± 1,18 del pre-92 a 1,13 ± 1,0 del post-92 (p <0,01), con reducción consecuente de los días de ingreso acumulados (51 ± 61 frente a 40,6 ± 48,7; p <0,01).
Cambio de técnica
El análisis de los cambios de técnica se detalla en la tabla 2. No existen diferencias en el paso a HD entre DM y NoDM, pero sorprendentemente el paso a HD es superior en los DM tipo 1 (39,4%) que en los DM tipo 2 (13,5%) (p <0,001). Como era de esperar, el trasplante renal fue la primera causa de salida de DP en el doble en pacientes NoDM que en los DM (tabla 2). Entre los pacientes diabéticos son sometidos a trasplante el 22,7% de los DM tipo 1 frente a sólo el 5,8% de los DM tipo 2.
Supervivencia
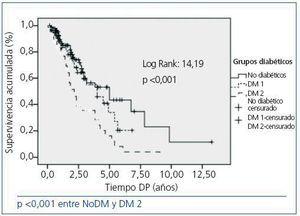
El 48,3% de pacientes DM fallecen en DP durante el período de estudio frente al 27,4% de los pacientes NoDM (p <0,001), con HR de 1,96 (IC 95%, 1,1-3,3). El análisis por Kaplan-Meyer (figura 1) refleja una mayor supervivencia del paciente NoDM, aunque hasta los 4 años muestran una supervivencia similar con los DM tipo 1, cercana al 60%, y siempre muy superior al DM tipo 2. El HR de los pacientes DM tipo 2 frente a los NoDM es de 2,18 (IC 95%, 1,042-4,51). Si realizamos un análisis multivariante por regresión de Cox por pasos hacia adelante, a partir de la edad y comorbilidad añadida, la presencia de DM tipo 2 con HR 1,96 (IC 95%, 1,13-3,39; p <0,01), junto con la edad con un HR de 1,052 (1,019-1,079) (p <0,001) y la enfermedad cerebrovascular (HR 4,013; IC 95%, 2,119-7,601; p <0,001) son los factores con mayor peso en la mortalidad.
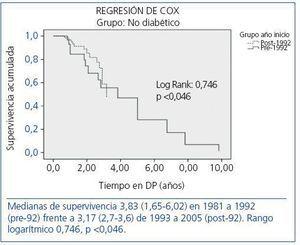
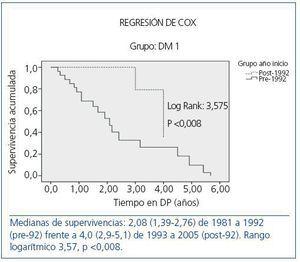
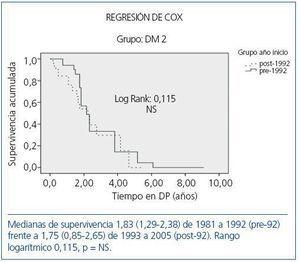
La supervivencia según períodos para cada uno de los subgrupos (DM tipo 1, DM tipo 2 y NoDM) se expone en la figura 2, en la figura 3 y en la figura 4, en las que se aprecia una leve diferencia en la supervivencia entre los dos períodos en los NoDM (p <0,046) y un significativo incremento en los DM 1 (p <0,008), sin que se aprecien diferencias significativas entre los dos períodos en los DM 2. En el estudio de regresión de Cox por períodos, en los NoDM la hipertensión (HR 1,6; IC 95%, 1,17-1,86; p = 0,017) y el accidente cerebrovascular (HR 4,7; IC 95%, 1,6-14,4; p <0,001) marcan la diferencia entre ambos períodos. En los DM 1 la cardiopatía isquémica (HR 2,6; IC 95%, 0,70-9,92; p <0,001). En los DM 2, la insuficiencia cardíaca (HR 1,64; IC 95%, 0,67-3,93; p <0,001) y el accidente cerebrovascularl (HR 6,94; IC 95%, 2,32-20,7; p <0,001) en ambos períodos.
La primera causa de muerte en pacientes DM es el evento cardiovascular. El 15,3% fallece por causa cardíaca frente al 8,5% de los NoDM (p <0,001) y por accidente cerebrovascular (8,5% en DM frente a 2,6% en NoDM; p <0,01). La infección peritoneal como causa de muerte es igual en ambos subgrupos de DM y NoDM (5,1 frente a 5,1%).
DISCUSIÓN
Nuestro estudio describe la experiencia en el tratamiento con DP en un solo centro a lo largo de 25 años. En su conjunto encontramos mejores resultados globales en los pacientes no diabéticos y en el período más reciente (post-1992). Aunque otros trabajos previos resaltan el peso de la DM como factor pronóstico, resulta relevante disponer de datos de nuestro entorno y con una proyección temporal tan larga.
La mayoría de los pacientes diabéticos presentan lesión de diversos órganos y sistemas en el momento de iniciar la DP, lo que condicionan una alta comorbilidad. Ésta, a su vez, puede condicionar su adaptación a la técnica, el mantenimiento en la misma y su supervivencia. En cuanto a la adaptación, resulta relevante que hemos conseguido un nivel autocuidados suficiente para que el paciente sea responsable de su diálisis, pese al elevado número de pacientes DM que son ciegos. En cuanto al mantenimiento en técnica y supervivencia, nuestros datos demuestran una mayor mortalidad, especialmente cardiovascular, al igual que señalan otros autores8,9.
Uno de los valores del presente estudio es el de reunir una larga experiencia de más de 25 años en un solo centro. Ello nos ha permitido distinguir dos períodos temporales, en los que se establece una mejoría progresiva, y aunque los pacientes DM tienen peor pronóstico en ambos períodos, en el período post-92 se aprecia una mejora de la supervivencia en los NoDM y en los DM 1. El peor pronóstico de los pacientes DM se describe con frecuencia en la bibliografía médica hasta el final de los años noventa10-13 y de forma más esporádica en los últimos años14-16. Lógicamente, la evolución a largo plazo que aquí describimos se ve influida por los cambios en la prescripción de diálisis a lo largo del tiempo, las mejoras en la tecnología y la mayor experiencia en el tratamiento de estos pacientes.
La división del estudio en dos fases, con un punto de corte en 1992, coincide con los cambios importantes en la tecnología en DP como la consolidación de los sistemas de doble bolsa y la introducción de las nuevas cicladoras que han permitido un número creciente de pacientes en DPA. La existencia de una curva de aprendizaje es un hecho común en casi todas las actividades médicas complejas, pero aquí queda claro que esta mejoría de resultados no se limita a los primeros meses o años de aplicación de la técnica, sino que persiste en el tiempo y puede mantenerse durante años17. Esta mejora de resultados globales es más evidente en los pacientes mas jóvenes con DM tipo 1, que presentan una disminución de mortalidad en la comparación entre ambos períodos.
En uno de los pocos estudios recientes sobre evolución de los pacientes DM en DP, Fang et al.15 señalan la edad avanzada como el factor que más impacto tiene en la mortalidad de los pacientes diabéticos. Nuestros resultados están en la misma línea, y la edad, junto con la comorbilidad cardiovascular, son los factores con más peso en la mortalidad de nuestros pacientes. Otros autores refieren resultados similares, describiendo cómo la patología cardiovascular afecta sobre todo a los DM tipo 214,16. En nuestro estudio, el evento CV con mayor peso pronóstico es el accidente cerebrovascular (ACVA). Los pacientes DM tipo 2 son los de mayor edad y mayor prevalencia de ACVA, los tres factores se conjugan para ensombrecer el pronóstico de estos pacientes. Otros autores han señalado el valor pronóstico de la enfermedad cerebrovascular en pacientes DM, tanto en DP18, como en HD19. En un estudio previo de nuestro grupo sobre la supervivencia de pacientes DM y la función renal con que inician DP, la patología cerebrovascular y la insuficiencia cardíaca aparecen también como los factores con mayor impacto en la mortalidad20.
El perfil del paciente DM tipo 1 y tipo 2 es completamente distinto, y por ello hemos analizado a ambos subgrupos por separado. En nuestro estudio, los pacientes DM tipo 1 tienen una supervivencia similar a los ND en los primeros 4 años de tratamiento, como se aprecia en la figura 1, y una mejora de la supervivencia y la hospitalización en el período post-92 que no se aprecia en los DM 2.
Hemos encontramos una mayor tasa de hospitalización en los pacientes diabéticos, especialmente a expensas de los DM tipo 2, aunque en algún estudio no describen diferencias en la hospitalización entre DM y NoDM en DP14. Ya hemos comentado previamente cómo las mejoras técnicas pueden influir en los mejores resultados del segundo período. Algún estudio reciente ya refiere cómo los avances tecnológicos en DP, en un diseño similar de división de un seguimiento a largo plazo en dos períodos de tiempo, pueden influir en los resultados21. Un porcentaje apreciable de pacientes DM recibe trasplante renal, aunque lógicamente por su mayor comorbilidad, en número inferior a los NoDM. La transferencia a HD por fracaso o cansancio de la técnica es, sin embargo, igual para los pacientes DM y NoDM.
Las limitaciones del presente estudio son varias. Por un lado, el largo tiempo de evolución conlleva la incorporación de cambios y mejoras en el tratamiento, pero el peso pronóstico de la DM se mantiene en ambos períodos. Por otro, al tratarse de un estudio en un solo centro, no podemos asegurar que sus resultados sean generalizables. Se trata de un estudio retrospectivo con una asimetría en el tamaño de los grupos que resulta limitante para el análisis de supervivencia. Sin embargo, se han incluido todos los pacientes que han pasado por el programa de DP y se han depurado los datos y realizado un análisis correcto. Por ello, este estudio constituye una buena descripción del tratamiento con DP en el mundo real, lejos de las restricciones de los ensayos clínicos.
En conclusión, en los 25 años de seguimiento los pacientes diabéticos presentan una peor situación clínica al iniciar DP y presentan una peor evolución en resultados globales como hospitalización y supervivencia del paciente. La primera causa de muerte son los eventos cardiovasculares, y es posible que el daño vascular presente antes del inicio de la DP condicione estos resultados. Por ello, los pacientes DM precisan una atención especial desde fases tempranas de la ERC. La experiencia del programa y los avances en DP pueden ser los responsables de los mejores resultados con los pacientes DM tipo 1 en la segunda mitad del período estudiado.
Agradecimientos
Agradecemos al Dr. J. Portolés sus comentarios y consejos sobre el tratamiento estadístico del estudio.
Tabla 1. Características de pacientes diabéticos y no diabéticos en DP y factores de riesgo al iniciar DP
Tabla 2. Causas de hospitalización y de salida de DP en pacientes diabéticos y no diabéticos
Figura 1. Supervivencia de pacientes diabéticos tipo 1 (DM 1), tipo 2 (DM 2) y no diabéticos (ND) en diálisis peritoneal (DP).
Figura 2. Comparación de la supervivencia de pacientes no diabéticos en los dos períodos considerados.
Figura 3. Comparación de la supervivencia de pacientes diabéticos tipo 1 (DM 1) en los dos períodos considerados.
Figura 4. Comparación de la supervivencia de pacientes diabéticos tipo 2 (DM 2) en los dos períodos considerados.