La reciente conceptualización del síndrome cardiovascular-reno-metabólico (CRM) por la American Heart Association (AHA) abre una oportunidad al abordaje multidisciplinar y desde etapas tempranas de la vida en la estratificación del riesgo, la prevención y el tratamiento precoz del círculo vicioso generado por la interacción de factores de riesgo cardiovasculares, renales y metabólicos y agravado por el desarrollo de enfermedades cardiovasculares (incluyendo todo su espectro: insuficiencia cardíaca, fibrilación auricular, enfermedad coronaria, accidente cerebrovascular y enfermedad arterial periférica), enfermedad renal crónica o diabetes mellitus tipo2, con la adiposidad excesiva o disfuncional como sustrato del problema. Un trío de publicaciones ofrecen las bases racionales de un decálogo conceptual y de acción, con nuevas herramientas de estratificación de riesgo cardiovascular desde los 30años de edad y que incluyen medidas de función/daño renal, entre otras, que permitan una eficaz prevención cardiovascular, renal y metabólica. En España debemos aprovechar este impulso para adaptar los nuevos conceptos a nuestra realidad con una mayor y mejor colaboración entre atención primaria y las diversas especialidades implicadas, incluyendo la creación de unidades multidisciplinares para un manejo óptimo y centrado en el paciente.
The recent conceptualization of the cardiovascular-kidney-metabolic (CKM) syndrome by the American Heart Association (AHA) opens an opportunity for a multidisciplinary and lifelong approach in the risk stratification, early prevention, and treatment of the vicious circle generated by the interaction of cardiovascular, renal and metabolic risk factors and aggravated by the development of cardiovascular diseases (including their full spectrum: heart failure, atrial fibrillation, coronary heart disease, stroke, and peripheral arterial disease), chronic kidney disease or type2 diabetes mellitus, with the excess or dysfunctional adiposity as the trigger. Three publications offer the rational basis of a conceptual decalogue and action plan and a new cardiovascular risk stratification equation since the age of 30 that includes measures of renal function/damage, among others, to promote effective cardiovascular, renal, and metabolic prevention. In Spain, we must leverage this momentum to adapt these new concepts to our reality with greater and improved collaboration between primary care and the specialties involved in CKM syndrome, including the formation of multidisciplinary units for the optimal management using a patient-centred approach.
La enfermedad renal crónica (ERC) es una patología altamente prevalente a nivel global, con una elevada carga para el paciente y los sistemas sanitarios y una elevada morbimortalidad1, especialmente de causa cardiovascular (CV)2. En España, su prevalencia alcanza hasta el 15% de la población, y es mayor en pacientes con enfermedad cardiovascular (ECV) o con la acumulación de factores de riesgo CV, incluyendo la obesidad, la diabetes mellitus y componentes del síndrome metabólico3.
La ECV a menudo concurre con enfermedad metabólica, incluidas la diabetes mellitus tipo2 y la obesidad, y con la ERC3. Es ampliamente reconocido el síndrome cardiorrenal, la estrecha relación bidireccional entre el corazón y los riñones4,5, y el síndrome cardiometabólico, en el que el exceso de adiposidad se asocia con inflamación sistémica, resistencia a la insulina, así como componentes del síndrome metabólico, los cuales se asocian a un incremento del riesgo CV6,7. Más recientemente, se ha descrito la asociación de síndrome metabólico y ERC8, y existe una conciencia creciente de que las alteraciones metabólicas, especialmente asociadas al exceso de adiposidad (sobre todo la adiposidad visceral y la grasa ectópica en otros órganos) juega un papel fisiopatológico clave en las interacciones corazón-riñón9. En este sentido, la ERC es un mediador clave de la relación entre factores de riesgo metabólico y la ECV, especialmente la insuficiencia cardíaca (IC)10. A ello se une que existe una prevalencia creciente, así como un frecuente solapamiento entre ECV, enfermedad renal y alteraciones metabólicas11,12, las cuales se asocian con un aumento de la morbimortalidad, especialmente de causa CV, y el riesgo aumenta a medida que aumenta la multimorbilidad13. Por todo ello, considerar el síndrome cardiometabólico y el síndrome cardiorrenal como entidades separadas no parece adecuado, y existe un reconocimiento creciente del solapamiento entre ambas y la necesidad de crear un constructo más amplio.
En este contexto, una reciente declaración presidencial de la American Heart Association (AHA) publicada en Circulation define la interacción adversa entre estas afecciones como síndrome cardiovascular-reno-metabólico (CRM)14. Tener más de una de estas condiciones multiplica la morbimortalidad, especialmente de causa CV15. Esta declaración define el síndrome CRM como un espectro de enfermedades asociadas a una adiposidad excesiva o disfuncional y propone su estadificación con la intención de predecir su riesgo de eventos CV, prevenirlo e incluso revertirlo y abordarlo a lo largo de la vida, desde la infancia hasta la vida adulta. La evidencia científica que avala la declaración se publica en un artículo separado16. Más recientemente se ha publicado una calculadora de riesgo CV que incluye, entre otras, medidas de función (filtrado glomerular estimado [FGe]) y de daño (cociente albúmina creatinina en orina [CACo]) renales17. En conjunto, estas publicaciones proporcionan un marco para mejorar de forma holística y equitativa la salud CRM en la población general desde la infancia-juventud hasta la vida adulta, con especial énfasis en la prevención.
La declaración está constituida por un decálogo que incluye los siguientes aspectos destacables:
Definición de síndrome cardiovascular-reno-metabólicoEl síndrome CRM se define como un trastorno sistémico caracterizado por las interacciones fisiopatológicas entre factores de riesgo metabólico, la ERC y el sistema CV que conducen a disfunción multiorgánica y a un aumento del riesgo de eventos CV. El síndrome CRM incluye tanto a individuos en riesgo de ECV, debido a la presencia de factores de riesgo metabólico, ERC o ambos, como a individuos con ECV existente que está potencialmente relacionada o complica factores de riesgo metabólico o ERC. El riesgo de desarrollar el síndrome CRM y de sus resultados adversos está influenciado además por condiciones desfavorables para el estilo de vida y la falta de autocuidado, a su vez facilitado por determinadas políticas sanitarias, la situación económica y factores medioambientales14.
Así pues, se trata de un síndrome progresivo y multiorgánico que incluye un amplio espectro, tanto a aquellos con riesgo de ECV y renal, como a aquellos con ECV y/o renal establecida y que contempla las conexiones negativas que se retroalimentan entre sí de obesidad-diabetes, ERC y ECV en su sentido amplio (insuficiencia cardíaca, enfermedad coronaria, accidente cerebrovascular, fibrilación auricular y enfermedad arterial periférica) y que conducen a unos pobres resultados en salud14,18, incluida una peor calidad de vida de los pacientes19,20.
Estadificación del síndrome CRMEn la declaración se propone asimismo la clasificación del síndrome CRM en 4 estadios, que reflejan la fisiopatología, el espectro de riesgo y las oportunidades para la prevención y el tratamiento óptimo a lo largo del continuum del síndrome CRM (tabla 1). Además, se contemplan los factores que aumentan el riesgo e influyen en la probabilidad de progresión a lo largo de los estadios del síndrome CRM (tabla 2).
Estadios del síndrome CRM: definiciones y propuesta de cribados
| Estadio | Definición | Cribado |
|---|---|---|
| Estadio 0Sin factores de riesgo | Sujetos con IMC y perímetro de cintura normales, normoglicemia, normotensión y perfil lipídico normal, y sin evidencia de ERC o ECV clínica o subclínica | • IMC y perímetro de la cintura anualmente• Cribado de DSAS• Cribado de síndrome metabólico (presión arterial, triglicéridos, colesterol HDL e hiperglicemia [glicemia basal en ayunas o HbA1c]) cada 3-5 años |
| Estadio 1Adiposidad excesiva o disfuncional | Sujetos con sobrepeso/obesidad, obesidad abdominal y tejido adiposos disfuncional, en ausencia de otros factores de riesgo metabólico o ERC, definido como:• IMC ≥25kg/m2 (o ≥23kg/m2 para individuos de ascendencia asiática)• Perímetro de la cintura ≥88/102cm en mujeres/hombres (o ≥80/90cm para sujetos de ascendencia asiática)• Glucemia basal ≥100-124mg/dl o HbA1c 5,7%-6,4%• Historia de diabetes gestacional | Como estadio 0, salvo• Cribado de síndrome metabólico cada 2-3 años• Prediabetes: cribado de fibrosis hepática cada 1-2 años (FIB-4) |
| Estadio 2Factores de riesgo metabólico y ERC | Sujetos con factores de riesgo metabólico: DM tipo2Hipertensión arterial (estadios 1-2), hipertrigliceridemia (≥ 135 mg/dl), síndrome metabólico o ERC de riesgo moderado-alto.Hipertensión arterial y ERC se consideran independientemente de su origen metabólico o no | Como estadio 0, salvo• Cribado anual de síndrome metabólico• Cribado de fibrosis hepática cada 1-2 años• Albuminuria (CACo) y creatinina sérica o cistatina C para estimar el FGe anuales• Considerar medir el score de calcificación coronaria o cribado de insuficiencia cardíaca (p.ej., biomarcadores o ecocardiograma) |
| Estadio 3ECV subclínica en el síndrome CRM | ECV aterosclerótica o insuficiencia cardiaca subclínicas en sujetos con factores de riesgo metabólico o ERC.ECV aterosclerótica subclínica a diagnosticar principalmente por score de calcificación coronario (aterosclerosis subclínica por cateterismo coronario o angioTAC también cumple los criterios)IC subclínica diagnosticada por elevación de biomarcadores cardíacos (NT-proBNP ≥125pg/ml, troponina hs T ≥14ng/l para mujeres y ≥22ng/l para hombres, troponina I hs ≥10ng/l para mujeres y ≥12ng/l para hombres) o por parámetros ecocardiográficos, con una combinación de los dos indicativa de mayor riesgo de IC.Equivalentes de riesgo de ECV subclínica:• ERC de muy alto riesgo (ERC estadio G4 o G5 o riesgo muy alto según la clasificación KDIGO)• Riesgo previsto de ECV a 10 años alto | Como en estadio 2, salvo• Medición de la función renal y albuminuria más frecuente, en función del riesgo según KDIGO• Cribado individualizado del score de calcificación coronario o de IC |
| Estadio 4ECV clínica en síndrome CRM• Estadio 4a: sin fallo renal• Estadio 4b: con fallo renal | ECV clínica (enfermedad coronaria, IC, ictus, enfermedad vascular periférica, fibrilación auricular) en sujetos con exceso de grasa corporal, factores de riesgo metabólico o ERC.Estadio 4a: sin fallo renalEstadio 4b: con fallo renal | Como en estadio 3 |
CACo: cociente albúmina-creatinina en orina; DM: diabetes mellitus; DSAS: determinantes sociales adversos para la salud; ECV: enfermedad cardiovascular; ERC: enfermedad renal crónica; HbA1c: hemoglobina glicosilada; IC: insuficiencia cardíaca; IMC: índice de masa corporal.
Factores potenciadores del riesgo en síndrome CRM14
| Patologías inflamatorias crónicas (p.ej., psoriasis, AR, lupus, VIH/Sida) |
| Grupos demográficos de alto riesgo (p.ej., ascendencia del sur de Asia, niveles socioeconómicos más bajos) |
| Alta carga de DSAS |
| Trastornos mentales (p.ej., depresión y ansiedad) |
| Trastornos del sueño (p.ej., apnea obstructiva del sueño) |
| Potenciadores del riesgo específicos de sexo (más allá de la consideración de diabetes gestacional considerada en estadio 1)• Historia de menopausia precoz (edad <40 años)• Resultados adversos del embarazo (p.ej., trastornos hipertensivos del embarazo, parto prematuro, bajo peso al nacer)• Síndrome del ovario poliquístico• Disfunción eréctil |
| Proteína C reactiva de alta sensibilidad elevada (≥ 2,0 mg/l si se mide) |
| Historia familiar de insuficiencia renal; antecedentes familiares de diabetes |
Estos factores aumentan la probabilidad de progresión a lo largo de las etapas del síndrome CRM con los riesgos asociados de enfermedad cardiovascular e insuficiencia renal.
AR: artritis reumatoide; CRM: cardiovascular-reno-metabólico; DSAS: determinantes sociales adversos de salud; VIH/Sida: virus de la inmunodeficiencia humana/síndrome de inmunodeficiencia adquirida.
Estadio 0. Sin factores de riesgo de síndrome CRM. Con el objetivo de prevención primordial (prevenir el desarrollo de factores del síndrome CRM) consiguiendo y manteniendo una buena salud cardiovascular desde etapas tempranas de la vida.
Estadio 1. Adiposidad excesiva (sobrepeso o aumento del perímetro de la cintura) o disfuncional (esta última manifestada clínicamente como una intolerancia a la glucosa o prediabetes) en ausencia de otros factores de riesgo CRM. El exceso de adiposidad visceral, frecuentemente asociado a depósito de grasa ectópica en determinados tejidos (hígado, corazón, músculo esquelético, páncreas o riñón), se asocia con el desarrollo de resistencia a la insulina, inflamación sistémica y estrés oxidativo que contribuyen al desarrollo de factores de riesgo metabólicos y ERC. Este estadio incluye mujeres con diabetes gestacional que presentan un riesgo marcado de diabetes futura. El objetivo es la identificación y el tratamiento de la adiposidad excesiva/disfuncional para la prevención de factores de riesgo CRM y ERC.
Estadio 2. Factores de riesgo metabólico, específicamente hipertrigliceridemia (≥135mg/dl), hipertensión arterial (estadios1 y2), diabetes o síndrome metabólico; o ERC de riesgo moderado a alto según la estratificación de las guías KDIGO sobre ERC del año 201221, equivalente e ERC leve-moderada de la guía de la European Society of Cardiology (ESC) 202122,23. Incluye hipertensión arterial por causas ajenas a obesidad/síndrome metabólico y ERC por causas ajenas a la diabetes o hipertensión. Aquí se enfatiza el papel de los cambios del estilo de vida y el tratamiento de los factores de riesgo modificables.
Estadio 3. ECV subclínica (generalmente detectada mediante técnicas de imagen o IC subclínica detectada mediante biomarcadores o alteraciones del ecocardiograma) en sujetos con síndrome CRM o equivalentes de riesgo; específicamente riesgo alto de ECV según el algoritmo de riesgo de síndrome CRM o ERC de muy alto riesgo (según las guías KDIGO), equivalente a ERC grave de la guía de ESC 2021, que incluye, pero no se limita, a ERC estadios G4 y G522,23. Con el objetivo de retrasar o frenar la progresión a enfermedad clínica con medidas preventivas.
Estadio 4. ECV clínica, incluyendo todo el espectro de ECV (enfermedad coronaria, cerebrovascular, enfermedad vascular periférica, arritmias [fibrilación auricular] e IC) en pacientes con síndrome CRM. A su vez, se subclasifica en:
- -
Estadio 4a: sin fallo renal.
- -
Estadio 4b: con fallo renal.
Diferenciación basada en las peculiaridades del manejo, especialmente de la IC, la cardiopatía isquémica y la fibrilación auricular en esta última población.
Aquí el objetivo es el tratamiento de las complicaciones CV en el contexto del síndrome CRM para reducir la morbimortalidad.
Cribado de factores de riesgo CRM y evaluación del riesgo cardiovascularLa declaración sugiere realizar el cribado de factores de riesgo CRM a lo largo de la vida, empezando incluso en la infancia, y sugieren que su frecuencia e intensidad deberían incrementarse a medida que se progresa en los estadios de síndrome CRM, para mejorar las estrategias de prevención y tratamiento, tanto en sujetos jóvenes como en adultos. Así, por ejemplo, los pediatras pueden detectar y clasificar los riesgos de síndrome CRM desde el nacimiento e incluso pueden incluir factores prenatales (obesidad o hipertensión maternas). Asimismo, aconsejan la identificación precoz de sobrepeso/obesidad, o marcadores de síndrome metabólico (hipertensión arterial, dislipemia e hiperglicemia) en la población. El objetivo es que esta estadificación temprana pueda fomentar modificaciones en los factores de riesgo sociales, conductuales y biológicos para el síndrome CRM desde la infancia en adelante, pues la adiposidad excesiva desde etapas tempranas se ha asociado a un mayor riesgo de síndrome CRM, ERC y ECV24-26.
Primeros años de vida- •
Cribado de sobrepeso/obesidad anual.
- •
Control de presión arterial a partir de los 3 años, anualmente sin factores de riesgo, o en cada visita si hay factores de riesgo, como sobrepeso/obesidad, diabetes, ERC o enfermedad cardíaca estructural.
- •
Salud mental y de conducta. Cribado de determinantes sociales adversos de salud (DSAS) en cada niño, pues se ha asociado con peores resultados CRM27,28.
- •
Perfil lipídico en ayunas entre 9 y 11 años y después entre los 17-21 años.
- -
A los 2 años, si hay historia familiar de ECV precoz o hipercolesterolemia familiar.
- •
Adicionalmente, glucemia basal/test de tolerancia oral a la glucosa/HbA1c, o AST inicio a los 9-11 años en niños con sobrepeso/obesidad con riesgo de desarrollar diabetes mellitus tipo2 o hígado graso.
- -
Si es normal, repetir cada 2-3 años en niños con obesidad o niños con sobrepeso en presencia de otro factor de riesgo adicional.
En este punto, hay que matizar que se trata de una propuesta norteamericana alineada con la Academia Americana de Pediatría, y que recomendar el cribado universal en niños no parece que se incluya en las guías de pediatría en Europa/España, salvo en niños con factores de riesgo CV y/o historia familiar de alteraciones lipídicas monogénicas, pues no se puede extrapolar la presencia de obesidad/diabetes y/o ECV en Estados Unidos y nuestro entorno.
A partir de los 21 años- •
Cribado de determinantes sociales adversos de salud.
- •
IMC y perímetro de cintura anualmente.
- •
Cribado de componentes del síndrome metabólico (hipertensión arterial, hipertrigliceridemia, colesterol HDL bajo e hiperglicemia).
- -
Anualmente en síndrome CRM estadio 2.
- -
Cada 2-3 años en estadio 1 o historia de diabetes gestacional.
- -
Cada 3-5 años en pacientes con síndrome CRM estadio 0.
- •
Cribado de fibrosis avanzada relacionada con hígado graso cada 1-2 años si diabetes, prediabetes o ≥2 factores de riesgo metabólico usando el índice FIB-4.
- •
Cociente albúmina creatinina en orina (CACo), así como creatinina sérica/cistatina C para estadificación de ERC según KDIGO.
- -
Anualmente en síndrome CRM estadio igual o superior a 2.
- -
Con mayor frecuencia cuanto mayor sea el riesgo según KDIGO.
- •
El score de calcificación coronaria (SCaC) es razonable medirlo en aquellos con riesgo CV intermedio a 10 años para guiar la intensificación de medidas preventivas.
- •
Cribado de IC subclínica (ecocardiograma y/o biomarcadores cardíacos) probablemente basados en el score de riesgo según la edad, comorbilidades y riesgo CV (todavía no definido), como propone la ADA o las guías de Cardiología, dado el mayor riesgo de desarrollarlo en pacientes con síndrome CRM29,30.
A partir de los 30 años se propone iniciar la estimación del riesgo de ECV y, si es necesario, iniciar terapias cardioprotectoras basadas en guías con miras a regresar el estadio del síndrome CRM. Ello es especialmente importante porque la detección y el abordaje precoces pueden maximizar el beneficio de la protección cardiorrenal, especialmente entre los más jóvenes31,32.
Se hace especial énfasis en la medida periódica de la función y daño renales en los pacientes con síndrome CRM estadio2 o superior (pacientes con ERC, diabetes, hipertensión o síndrome metabólico), tanto del FGe, como especialmente en la medida de la albuminuria, mediante el CACo en la población de riesgo, para mejorar la estimación del riesgo de ERC y ECV (especialmente de insuficiencia cardíaca), lo que coincide con las recientes iniciativas de KDIGO de identificación y abordaje tempranos de la ERC33. En este sentido, recientemente se ha demostrado el coste-efectividad de las medidas de función/daño renales en base al beneficio cardiorrenal adicional de los nuevos tratamientos inhibidores del cotransportador sodio-glucosa tipo2 (iSGLT-2)34. Destacar que la guía de la ESC incorporó ya en 2021 la determinación de la función renal y albuminuria al mismo nivel que lípidos, glucemia y presión arterial en la estratificación del riesgo CV22.
Asimismo, en esta declaración presidencial proponen considerar en estos pacientes de alto riesgo la medición del SCaC, biomarcadores de disfunción cardíaca o ecocardiograma, como se ha comentado previamente14.
Prevención y tratamiento en el síndrome CRM: importancia de la causa originalSegún la declaración presidencial, la adiposidad excesiva o disfuncional es la causa subyacente de las lesiones orgánicas asociadas al síndrome CRM14 y, por tanto, debe abordarse mediante modificaciones del estilo de vida y la pérdida de peso para prevenir la progresión y facilitar la regresión a lo largo de los estadios del síndrome CRM. La obesidad se asocia no solo con síndrome metabólico, sino también con un aumento de la morbimortalidad, incluso en aquellos sin síndrome metabólico35,36. Por el contrario, la pérdida de peso se asocia con una mejoría del pronóstico CV y renal en sujetos obesos o con sobrepeso37-39. De hecho, la declaración también menciona otras complicaciones relacionadas con la obesidad, como la esteatosis hepática, la apnea del sueño o incluso el riesgo de cáncer14.
La grasa ectópica puede ser una fuente local de mediadores y puede producir daño en los órganos afectos por compresión. En el corazón (depósitos de grasa en pericardio y epicardio, especialmente cuando se deposita en el epicardio), favoreciendo la aparición de arritmias, disfunción miocárdica y aterosclerosis coronaria40, así como a nivel intra y perirrenal, lo que contribuye a la hipertensión41.
El desarrollo de enfermedad esteatósica hepática asociada a disfunción metabólica (MASLD por sus siglas en inglés; anteriormente denominada esteatosis hepática de origen no alcohólico) amplifica aún más la inflamación sistémica y la resistencia a la insulina. La liberación de mediadores prooxidantes y proinflamatorios a la circulación sistémica exacerba los procesos patológicos implicados en la aterosclerosis y en el daño miocárdico40. En el riñón, exacerba la glomeruloesclerosis, la inflamación tubular y la fibrosis renal42.
MASLD y ERC constituyen dos problemas de salud pública global, pues la primera afecta a casi el 30% de la población adulta general43. También se espera que ambas enfermedades crónicas aumentarán dramáticamente en el futuro previsible y están estrechamente asociados con pobres resultados, mortalidad prematura, disminución de la calidad de vida y altos costes sociales39,43,44. Un reciente metaanálisis de 13 estudios de cohortes observacionales (que incluyó más de 1,2 millones de personas) demostró que MASLD se asoció significativamente con un incremento del riesgo de incidencia de ERC de hasta 1,5 veces durante un tiempo medio de seguimiento de 10años45.
La posición de la declaración de la AHA sobre la obesidad no es nueva y coincide con propuestas previas de endocrinólogos que abogan por abandonar el enfoque glucocéntrico y abordar primariamente la obesidad en el manejo de los pacientes con diabetes tipo246, y con la relevancia que le dan las nuevas guías de diabetes tipo2 al manejo de la obesidad47, lo que apoya el valor de la declaración.
La educación y el apoyo en la implementación de estilos de vida saludables pueden ayudar a mejorar la salud CRM tanto a nivel individual como poblacional. En este sentido, proponen la adopción del AHA Life's essential 8 de medidas preventivas48, que incluye la dieta, la actividad física, la exposición a nicotina, la higiene del sueño, el índice de masa corporal, los lípidos, la glucemia y la presión arterial. En nuestro ámbito, la dieta mediterránea se asocia con mejoría del síndrome metabólico, riesgo CV y renal49-51, y el ejercicio físico reduce la grasa visceral en individuos obesos o con sobrepeso52.
La declaración también proporciona orientación sobre el uso adecuado de tratamientos cardio y nefroprotectores en función de los componentes del síndrome metabólico, diabetes tipo2 o presencia de ERC (p.ej., inhibidores de la enzima conversora de angiotensina/antagonistas de los receptores de angiotensinaII, estatinas, ezetimiba, inhibidores de PCSK9, iSGLT-2, agonistas del receptor del péptido similar al glucagón tipo1 [ar-GLP-1] y antagonistas del receptor mineralocorticoide [ARM] [finerenona]). Asimismo, proponen algoritmos para una selección adecuada de los nuevos tratamientos (p.ej., iSGLT-2 en ERC a partir de riesgo moderado, en insuficiencia cardíaca o en pacientes diabéticos tipo2 con alto riesgo de IC, o ar-GLP-1 en pacientes diabéticos con hiperglucemia no controlada (hemoglobina A1c ≥9%), dosis altas de insulina u obesidad grave (índice de masa corporal ≥35kg/m2) para disminuir el riesgo de progresión de la ERC y de desarrollo de ECV asociada. Asimismo, aconsejan considerar el uso combinado de iSGLT-2 y ar-GLP-1 en pacientes diabéticos con múltiples factores de riesgo CRM en el contexto de ECV o riesgo alto previsto de ECV14 (figs. 1-3).
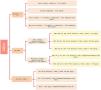
Manejo del colesterol LDL en los diferentes estadios del síndrome CRM.
CACo: cociente albúmina-creatinina en orina; cLDL: colesterol LDL; DM-2: diabetes tipo2; ERC: enfermedad renal crónica; FG: filtrado glomerular estimado.
Modificada de Ndumele et al.14.
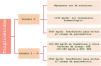
Manejo de los triglicéridos en los diferentes estadios del síndrome CRM.
ECV: enfermedad cardiovascular; EPA: icosapento de etilo.
Modificada de Ndumele et al.14.
Manejo clínico del resto de comorbilidades en los diferentes estadios del síndrome CRM.
ADOS: antidiabéticos orales; ar-GLP-1: agonistas del receptor de GLP-1; ARA2: antagonistas del receptor de angiotensina 2; ARM: antagonistas del receptor mineralocorticoide; ARNI: antagonistas del receptor de la angiotensina-neprilesina; CRM: cardiovascular-reno-metabólico; ERC: enfermedad renal crónica; FGe: filtrado glomerular estimado; HbA1c: hemoglobina glicosilada; HTA: hipertensión arterial; IC: insuficiencia cardíaca; ICFEp: insuficiencia cardíaca con fracción de eyección preservada; ICFEr: insuficiencia cardíaca con fracción de eyección reducida; iDPP4: inhibidores de la dipeptidil peptidasa 4; IECA: inhibidores de la enzima conversora de la angiotensina; IMC: índice de masa corporal; iSGLT-2: inhibidores del cotransportador sodio-glucosa tipo2: PA: presión arterial.
Modificada de Ndumele et al.14.
La declaración enfatiza que las estrategias de atención colaborativa e integral, incluidos los modelos basados en valor y volumen, que apoyan la atención interdisciplinar53, pueden ayudar a reducir la fragmentación de la atención médica actual basada en «silos» de subespecialidades y mejorar el tratamiento y los resultados clínicos para pacientes con múltiples condiciones comórbidas dentro del síndrome CRM54. También propone la formación de equipos multidisciplinares, lo que, junto con las asociaciones comunitarias, puede ayudar a movilizar recursos para dar una respuesta más eficaz14. De hecho, proponen que estas unidades multidisciplinares provean de una orientación protocolizada coordinada con atención primaria a pacientes con dos o más patologías del síndrome CRM (diabetes, ERC o ECV clínica/subclínica) con remisiones dirigidas a subespecialistas de los pacientes de alto riesgo. Este aspecto es importante, especialmente por lo que a Nefrología se refiere, dado el limitado conocimiento y confianza de atención primaria en el manejo de pacientes con ERC55, por lo que esta estrategia puede mejorar la atención de los pacientes con síndrome CRM en atención primaria56 con el apoyo de equipos multidisciplinares, lo que puede permitir una comunicación más fluida que en la actualidad entre atención primaria y nefrología y otras especialidades implicadas.
En este sentido, es necesaria la coordinación entre las distintas sociedades científicas (atención primaria, nefrología, cardiología, endocrinología), junto a las asociaciones de pacientes y autoridades sanitarias para establecer una estrategia de abordaje del síndrome CRM y que incluyan las actividades preventivas, el diagnóstico precoz y su tratamiento a lo largo del espectro del síndrome CRM.
Asimismo, destacan la necesidad de un acceso equitativo al tratamiento especializado y a nuevos fármacos o a la cirugía bariátrica de estos pacientes, especialmente los más vulnerables.
Importancia de los determinantes sociales adversos para la saludDada la mayor prevalencia del síndrome CRM entre personas con DSAS, definidos como factores económicos, sociales, ambientales y psicosociales que afectan a la salud a lo largo de la vida y tienen un impacto negativo en el manejo y los resultados del síndrome CRM, se enfatiza la detección sistemática de DSAS, propone herramientas validadas para su detección, así como la incorporación de los DSAS en la predicción de riesgos y proporcionar a estos pacientes un acceso equitativo a los recursos para permitir la consecución de estilos de vida saludables como parte del modelo de atención clínica para pacientes con síndrome CRM. También en nuestro país, estos condicionantes sociales se asocian con estilos de vida menos saludables57,58, por lo que parece apropiado considerarlos también en nuestro entorno, aunque con herramientas validadas aquí. De hecho, recientemente el Ministerio de Sanidad ha publicado los DSAS que deberían recogerse en la historia clínica digital para facilitar el abordaje biopsicosocial, familiar y comunitario59.
Evaluación de riesgos en el síndrome CRM: calculadora de riesgo CVLa nueva calculadora de riesgo CV es fruto del cambio de paradigma sobre el riesgo de ECV, ya que las enfermedades metabólicas, incluidas la obesidad y la diabetes, y la ERC, multiplican el riesgo de desarrollar ECV. Así pues, la nueva calculadora ha incluido estas condiciones junto con factores de riesgo tradicionales, como el tabaquismo, la presión arterial y los niveles de colesterol. Por primera vez, se incluye el riesgo de insuficiencia cardíaca en el cálculo del riesgo total de ECV y se puede calcular por separado, reflejando su alta prevalencia en pacientes con diabetes y/o ERC. Asimismo, en lugar de evaluar los factores de riesgo según la raza, como se ha hecho clásicamente, los nuevos modelos no la contemplan, pero consideran los DSAS para estimar el riesgo de ECV17.
Esta iniciativa va más allá de las iniciativas del Chronic Kidney Disease Prognosis Consortium (CKD-PC), que en su día crearon «parches» que incorporaban medidas de función renal para mejorar la predicción de riesgo CV para las ecuaciones de riesgo: Pooled Cohort Equation (PCE) americana y Systematic COronary Risk Evaluation (SCORE) europea60.
La nueva ecuación, debido a que pocas personas jóvenes tienen un alto riesgo de ECV a los 10años, incluye estimaciones de riesgo a 30años a partir de los 30años, lo cual es especialmente útil para el asesoramiento y la prevención tempranos. Sin embargo, la evaluación del riesgo absoluto a 10años, junto con la reducción del riesgo relativo con tratamientos específicos, sigue siendo fundamental para la consideración de los beneficios y riesgos de los mismos en los pacientes mayores.
La inclusión de nuevas variables predictivas, como la función renal (FGe), y la albuminuria (CACo), la HbA1c, o los DSAS, y la ampliación de eventos CV incluidos (e.g., IC) pueden ayudar a los médicos a prevenir la ECV antes y de forma más integral, recomendando cambios en el estilo de vida junto con tratamientos para modificar los factores de riesgo de ECV tradicionales durante la edad adulta temprana, así como considerar la posibilidad de que se desarrollen enfermedades metabólicas y ERC a medida que los pacientes envejecen.
Una limitación de esta ecuación es que está diseñada para pacientes norteamericanos, por lo que sería deseable una iniciativa similar a nivel europeo (español).
Oportunidad del reconocimiento del síndrome CRM para la Nefrología y limitacionesLa ERC es un problema de salud pública creciente, sus principales factores de riesgo son comunes con la ECV (diabetes, hipertensión, obesidad, etc.) y es un factor de riesgo CV reconocido1-3. Sin embargo, existe un infradiagnóstico, especialmente en la determinación de la albuminuria (CACo) en pacientes de riesgo61, así como un infrarreconocimiento de la enfermedad, especialmente en los estadios iniciales62,63. En España y en nuestro entorno dos terceras partes de los pacientes con ERC no están diagnosticados64-66, mientras que su diagnóstico se asocia con una mejora en el tratamiento y retraso en la progresión de la ERC67. Asimismo, existe una falta de reconocimiento de su relevancia entre las autoridades sanitarias en cuanto a su prevalencia, impacto clínico, carga para el sistema sanitario e incluso impacto económico y medioambiental, probablemente, porque la ERC se ha asociado con los estadios avanzados (categorías G4-G5 y tratamiento renal sustitutivo), que son los que maneja Nefrología y que, aunque de gran impacto clínico, económico y medioambiental, su prevalencia es muy limitada (<1% de la población general)3,68.
Esta declaración pone énfasis en que la salud renal está estrechamente ligada a la salud CV, y reconoce la relevancia de medir parámetros de función y daño renales (tanto la albuminuria elevada, como la disminución del filtrado glomerular) dentro del síndrome CRM en el riesgo CV, lo que puede ayudar al reconocimiento de la ERC como una enfermedad no comunicable prioritaria (como ya lo son la diabetes mellitus o la ECV) y contribuir a mejorar la salud CRM, reduciendo el riesgo CV y renal a largo plazo y las consecuencias de la ERC avanzada. La implementación de estrategias de reducción del riesgo CRM (prevención primordial y primaria) y la evaluación del riesgo desde etapas tempranas, el diagnóstico y el reconocimiento precoces de la ERC, y su manejo temprano con el arsenal terapéutico clásico y nuevo, pueden ayudar a reducir la elevada morbimortalidad, especialmente CV, de los pacientes con ERC, así como reducir la necesidad de tratamiento sustitutivo renal con las importantes implicaciones clínicas, de deterioro de la calidad de vida para el paciente y su entorno, sobre el sistema sanitario y medioambientales de la ERC avanzada o fallo renal1,64,66. Especialmente en un contexto en que se espera un incremento de la ERC y de su carga asistencial en el futuro próximo1. También puede incrementar la conciencia sobre la importancia de la salud renal y su cribado en atención primaria u otras especialidades, favorecer un acceso generalizado y equitativo a fármacos cardiorrenoprotectores y favorecer la educación sobre salud renal en pacientes de riesgo o con ERC69. También sería deseable que favoreciera un incremento de la investigación en ERC69.
No obstante, debemos recordar que hay causas de ERC no relacionadas con síndrome CRM, que contribuyen al mismo, pero que podrían no ser prevenibles con las medidas de prevención, aunque se incluyen en el mismo dado que se asocian también con un incremento del riesgo CV14. Asimismo, debemos recordar las consecuencias no CV de la ERC, que incluyen una mayor mortalidad prematura por cualquier causa, como se pudo comprobar durante la pandemia por COVID-1970. Además, dentro del síndrome cardiorrenal existe un subtipo específico de síndrome cardiorrenal (SCR) que difiere sustancialmente del síndrome CRM, tanto en su fisiopatología como en el abordaje terapéutico, que es el SCR tipo2 (enfermedad renal secundaria a cardiopatía crónica, especialmente cuando esta es de tipo estructural o por enfermedad de depósito). Estos pacientes han quedado clásicamente fuera de la mayoría de ensayos clínicos aleatorizados donde se ha testado el beneficio de las principales opciones terapéuticas hoy utilizadas en el paciente con IC y/o ERC4, y la mayor parte de los fármacos con beneficio pronóstico cardiaco (betabloqueantes, ARM o ARNI) han demostrado beneficio dudoso en estos pacientes. El manejo de la congestión y la terapia dirigida a optimizar la clase funcional cardiaca (dispositivos intracardiacos, terapia de resincronización, tratamiento de enfermedad de depósito o incluso trasplante cardiaco) suelen ser la base para el manejo de este tipo de pacientes, y aunque el manejo de los factores de riesgo CV no puede ser obviado en estos pacientes, la optimización del tratamiento depletivo con necesidad en ocasiones de la hemofiltración o de la diálisis peritoneal cuando la resistencia diurética progresa, pueden ser claves en el manejo de estos pacientes. Finalmente, la declaración reconoce que, aunque la evidencia científica que respalda el concepto de que el síndrome CRM aumenta los riesgos para la salud en general es sólida, reconoce la existencia de lagunas de conocimiento, como los mecanismos que relacionan el síndrome CRM con la IC o las arritmias, o la relación entre la ECV y el desarrollo de ERC, entre otros. Asimismo, reconoce lagunas en las estrategias de prevención y tratamiento del síndrome CRM que deben ser objeto de futuras investigaciones. Finalmente, destacar que esta declaración presidencial se enfoca a la población norteamericana, por lo que una adaptación europea/española y el desarrollo de una calculadora de riesgo CV serían oportunos. Este documento no pretende ser una guía, por lo que aspectos propios de una guía específica (p.ej., criterios de derivación a los diferentes especialistas) no están contemplados.
ConclusionesEl valor de la declaración presidencial de la AHA radica en su enfoque integral de un problema complejo y propone un abordaje precoz, progresivo, equitativo y multidisciplinar, especialmente enfocado a la prevención (desde la primordial a la secundaria). Esta declaración unifica muchos conceptos individuales con los que los médicos ya están familiarizados y proporciona un enfoque que es más fácil de implementar y comunicar entre especialistas, a los pacientes y a las autoridades sanitarias, lo que debería permitir la implementación de medidas preventivas y de tratamiento en etapas más tempranas de la vida y de una manera más eficaz para reducir la elevada morbimortalidad CV y reducir el riesgo de desarrollo/progresión de la ERC a fases más avanzadas. Para la Nefrología, supone además el reconocimiento implícito de la ERC dentro del grupo de enfermedades no comunicables prioritarias, junto con la diabetes y la ECV. Los nefrólogos debemos aprovechar esta oportunidad para liderar la prevención y el abordaje precoz de la ERC en el contexto del síndrome CRM y desarrollar guías/equipos multidisciplinares para el adecuado manejo de estos pacientes en colaboración con otras sociedades científicas/especialistas, con el apoyo de las asociaciones de pacientes y la administración, lo cual puede redundar en una mejoría para los pacientes, reducir el riesgo CV y renal y reducir la carga sanitaria, económica y medioambiental del síndrome CRM, especialmente asociado a la ERC avanzada o fallo renal.
- •
El síndrome CRM es un estado de enfermedad progresivo y multiorgánico que existe como un espectro que va desde el riesgo a la enfermedad clínica.
- •
La adiposidad excesiva o disfuncional se hipotetiza como el sustrato del síndrome CRM. Mejorar la atención integrada de la obesidad es fundamental para prevenir la progresión de este síndrome.
- •
El riesgo de síndrome CRM comienza ya en las primeras etapas de la vida y es agravado por DSAS a lo largo de la vida.
- •
La determinación periódica de albuminuria y de la función renal son elementos centrales para predecir enfermedad cardiovascular (ECV) incidente en pacientes con CRM en estadio2 o superior.
- •
Los nuevos fármacos y tratamientos dirigidos a tratar el síndrome CRM deben poderse prescribir de forma generalizada y equitativa, haciendo énfasis en la implementación en poblaciones de mayor riesgo para la progresión de la enfermedad.
- •
El síndrome CRM equipara la ERC a otras patologías reconocidas como enfermedades no comunicables prioritarias por su impacto en la morbimortalidad, y existen iniciativas para que así sea reconocida por la OMS71.
Este trabajo se ha financiado con fondos públicos: ayudas para dar soporte a la actividad científica de los grupos de investigación de Cataluña de la Agencia de Gestión de Ayudas Universitarias y de Investigación de la Generalitat de Catalunya (AGAUR 2021-SGR-01118).
Conflicto de interesesAC ha recibido becas de investigación de CSL Vifor y honorarios por consultoría o conferencias de Amgen, Astellas, AstraZeneca, Bayer, Boehringer Ingelheim, Esteve, GSK, Novo Nordisk, Otsuka, Sanofi (México) y Vifor Pharma.
JJB ha recibido honorarios de AstraZeneca, Novo Nordisk, Lilly, Esteve, CSL Vifor, Kyowa Kirin, Chiesi y Daichii-Sankyo.
MM ha recibido honorarios por colaboración en docencia, formación y/o asesoría científica de Alexion, Amgen, AstraZeneca, Bayer, Boehringer Ingelheim, CSL Vifor, Esteve, GSK, Janssen Cilag, Mundifarma, Novo Nordisk.
SC ha recibido honorarios por conferencias de AstraZeneca, Novo Nordisk, Roche y Chiesi.
JCJ declara haber recibido honorarios por participación en advisory board de Pfizer, Novartis y Travere; que la entidad en la que trabaja (Federación Nacional de Asociaciones ALCER) ha recibido ingresos por su participación como ponente de las compañías: AstraZeneca, Astellas, Bayer e Ipsen, en Steering Committes o Advisory Boards de las compañías: Pfizer, BMS, CSL Vifor, GSK, Ipsen y Novartis; y que dicha entidad también ha recibido colaboraciones en el marco de la Ley de Mecenazgo de las entidades Astellas, AstraZeneca, Baxter, Bayer, Boehringer-Ingelheim, BMS, Chiesi, CSL Vifor, Diaverum, Fresenius Medical Care, GSK, Ipsen, Novartis, Palex, Pfizer y Sanofi.
RA ha recibido honorarios por actividades de formación continuada de AstraZeneca, Boehringer-Ingelheim, Lilly, Bayer, CSL Vifor y Novo Nordisk y ha participado en advisory boards de Boehringer-Ingelheim, AstraZeneca y Bayer.
AO ha recibido subvenciones de Sanofi y honorarios por consultoría o ponencias, así como apoyo para viajes de Adviccene, Alexion, Astellas, AstraZeneca, Amicus, Amgen, Boehringer Ingelheim, Fresenius Medical Care, GSK, Bayer, Sanofi-Genzyme, Menarini, Mundipharma, Kyowa Kirin, Lilly, Freeline, Idorsia, Chiesi, Otsuka, Novo-Nordisk, Sysmex y Vifor Fresenius Medical Care Renal Pharma y Spafarma; además, es Director de la Cátedra UAM-AstraZeneca de enfermedad renal crónica y electrolitos; y posee acciones en Telara Farma.