La implantación del proceso de planificación anticipada de cuidados y del documento de voluntades anticipadas (DVA) es escasa en España. Por este motivo, el Grupo de Ética y Nefrología de la Sociedad Española de Nefrología (S.E.N.) elaboró una encuesta para conocer la opinión de los pacientes en programa de diálisis sobre el DVA y otras situaciones relacionadas con el fin de la vida.
Los pacientes recibieron documentación explicativa sobre la naturaleza y significado del DVA y un cuestionario sobre su conocimiento y aceptación. Se recogió su punto de vista sobre diversos aspectos relacionados con el fin de la vida.
La encuesta se realizó en siete unidades de diálisis hospitalarias con un total de 416 pacientes en diálisis en activo. El cuestionario se entregó a 265 pacientes, 154 contestaron la encuesta, el 69,2% respondió sin ayuda. El grado de implantación del DVA era muy bajo (7,9%) y también la designación de representante (6,6%). Los pacientes tenían una idea muy clara sobre sus deseos ante situaciones como coma irresoluble, estado vegetativo, demencia irreversible y enfermedad grave no tratable y más de un 65% no deseaban que se les aplicaran ventilación mecánica, alimentación por sonda, diálisis o maniobras de resucitación en caso de parada cardiorrespiratoria. Muchos opinaron que el DVA podría hacerse antes de comenzar el tratamiento de diálisis, pero la mayoría consideró que sólo debería ofrecerse a aquellas personas que lo pidieran (el 65 frente al 34%).
En conclusión, los pacientes en diálisis tienen una postura bastante definida ante diversas situaciones asociadas con el fin de la vida, sin embargo esta voluntad no está reflejada documentalmente debido a la escasa implantación de los DVA.
Advance care planning (ACP) and the subsequent advance directive document (ADD), previously known as “living wills”, have not been widely used in Spain. The Ethics Group from the Spanish Society of Nephrology has developed a survey in order to investigate the opinion of dialysis patients regarding the ADD and end-of-life care. Patients received documentation explaining ACP and filled out a survey about their familiarity with and approval of the ADD. Seven hospital dialysis centres participated in the study for a total of 416 active dialysis patients. Questionnaires were distributed to 263 patients, 154 of which answered (69.2% completed them without assistance). The rates for ADD implementation (7.9%) and designation of a representative person (6.6%) were very low. Most of the patients clearly expressed their wishes about irreversible coma, vegetative state, dementia and untreatable disease. More than 65% did not want mechanical ventilation, chronic dialysis, tube feeding or resuscitation if cardiorespiratory arrest occurred. They reported that an ADD could be done before starting dialysis but most thought that it should be offered only to those who requested it (65% vs 34%). In conclusion, patients have clear wishes about end-of-life care, although these desires had not been documented due to the very low implementation of the ADD.
INTRODUCCIÓN
A pesar de las iniciativas sociales y legislativas para la promoción de la autonomía personal en el ámbito de las decisiones personales relativas a la salud, se han producido pocos avances en los últimos años en la implantación de procesos de planificación de cuidados del fin de la vida. Muy pocos centros tienen desarrollado un proceso de planificación anticipada de cuidados y el porcentaje de pacientes que han reflejado por escrito su voluntad en relación con el fin de la vida, su posición con respecto a la reanimación cardiopulmonar o han designado un representante para el caso de incapacidad es muy escaso y esta situación no ha mejorado de forma sustancial en los últimos años1-3.
La planificación anticipada de cuidados (PAC) supone el desarrollo de un proceso que integre información, intercomunicación, reflexión y decisión. y que tenga en cuenta las características culturales de los pacientes4. La PAC requiere la participación compartida de médico, pacientes, familiares y, en caso de que el paciente no sea autónomo, de su representante legal. El paciente debe conocer las características de su enfermedad, las opciones terapéuticas disponibles, el pronóstico, las consecuencias de no iniciar tratamiento y la posibilidad de hacer un tratamiento conservador o un tratamiento de prueba y de recibir, en su caso, cuidados paliativos. Sin toda esta información discutida y compartida es muy difícil que el paciente tome una decisión adecuada5. La existencia del documento de voluntades anticipadas (DVA) puede ser importante en algunos de pacientes, como aquellos que son incompetentes y en quienes se cuestiona iniciar o no la diálisis, pacientes inconscientes de forma permanente, con demencia grave e irreversible, incapaces de cooperar en el tratamiento dialítico o de relacionarse con el medio, con escasas expectativas de vida por enfermedad terminal o con enfermedad pulmonar, hepática o cardíaca en estadios finales, confinados en la cama y que necesiten asistencia para las actividades de la vida diaria6. Por otro lado, las decisiones acordadas deben quedar reflejadas en el informe clínico del paciente y deben ser periódicamente revisadas y confirmadas o cambiadas por otras7-9.
En el Registro Americano, entre el 15 y el 25% de las muertes en diálisis se producen por retirada de ésta, segunda causa de mortalidad10, y sólo entre el 6 y el 51% de los pacientes tiene un DVA11. En nuestro país, es muy escaso el conocimiento que tenemos sobre el porcentaje de pacientes que fallecen por retirada o porque rechazan entrar en programa de diálisis12. Tenemos los datos del estudio DOPPS en el cual sólo el 0,6% de los pacientes han referido que no quieren recibir reanimación cardiopulmonar y hay una retirada de hemodiálisis de 0,3 pacientes por cada 100 pacientes/año. Estas cifras claramente no reflejan la situación actual de nuestras unidades de diálisis13. En el Registro de la Sociedad Española de Nefrología (S.E.N.) del año 2009 (datos todavía no publicados), el 6,24% de los pacientes fallecen por causa psicológico-social que implica retirada de tratamiento.
En el año 2007 se realizó un estudio en el Hospital Parc Taulí que supuso la primera aproximación al tema de las voluntades anticipadas (VA) en nuestro medio14. Este estudio reflejaba la situación en un único centro de Cataluña y urgía, por lo tanto, conocer cuál es la realidad en distintos centros del país y de las Comunidades Autónomas y saber que opinan nuestros pacientes sobre todas estas cuestiones importantes en su vida. Los profesionales necesitamos saber cuáles son los valores y los deseos de nuestros pacientes para poder decidir de forma respetuosa con los mismos.
Con este objetivo se elaboró una encuesta que recogía aspectos relativos a la implantación de los DVA y sobre los valores y deseos de los pacientes en distintos servicios de nefrología. Aunque se trata de una recogida puntual de información, creemos que la información registrada refleja una realidad que debe ser conocida por los profesionales implicados en el cuidado de estos pacientes. Este estudio proporciona un panorama en el que se aprecia que nuestros pacientes cuando se les pregunta sobre temas fundamentales en su vida tienen las ideas bastante claras, pero éstas no están reflejadas adecuadamente en nuestras historias clínicas.
En este estudio se plantearon varios objetivos: en primer lugar, averiguar cuál es el grado de conocimiento del DVA, qué porcentaje de pacientes habían hecho efectivo el documento o habían nombrado un representante por escrito o de forma verbal. En segundo, explorar, después de la información recibida, el grado de demanda y de aceptación de la implantación de un DVA en las unidades de diálisis. Tercero, conocer cuál es la posición de los pacientes en diálisis con respecto a la toma de actitudes intervencionistas ante situaciones límites de salud con incapacidad para la toma de decisiones. Y, por último, analizar si la situación clínica del paciente, la edad, el sexo, el tiempo en diálisis, la autonomía, la capacidad, la situación familiar o el nivel de estudios condicionan su posición con respecto al DVA o a su actitud con respecto al fin de la vida.
PACIENTES Y MÉTODOS
Los encuestados fueron pacientes con enfermedad renal crónica estadio V en programa activo de diálisis (hemodiálisis, diálisis peritoneal o hemodiálisis domiciliaria) seleccionados en un centro hospitalario o en una unidad periférica de diálisis. La solicitud de participación a los centros se hizo a través de la Secretaría de la S.E.N., que envió por correo corporativo la oferta para participar a todos sus miembros. Los centros que mostraron su deseo de participar recibieron la documentación. La encuesta fue proporcionada a los pacientes por el nefrólogo responsable de su tratamiento.
La documentación proporcionada a los pacientes constaba de tres partes diferenciadas.
1. El documento I contenía «información explicativa sobre la naturaleza y significado del documento de voluntades anticipadas» (anexo 1). Se subrayaba la intención de que el DVA formara parte de un proceso completo de información, participación y decisión continua y actualizada en la que participaran paciente y familiares, lo que se conoce como «planificación avanzada de cuidados». La realización de un DVA y el proceso de reflexión e información implican y posibilitan el conocimiento de los valores y de los deseos del paciente, para así poder influir en las decisiones futuras que le afecten, respetando su autonomía y facilitando el ejercicio efectivo de ésta. Se explicaba cuál era el soporte legal de los DVA (Ley 41/2002), los derechos de información concernientes a la salud y autonomía del paciente y la documentación clínica. Esta ley sigue los pasos del artículo noveno del Convenio relativo a los Derechos Humanos y la Biomedicina del Consejo de Europa, firmado en Oviedo en 1997. El paciente recibió información relativa sobre el procedimiento que debía seguirse para la formalización de un DVA: contenido, requerimientos legales y tramitación.
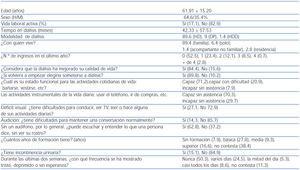
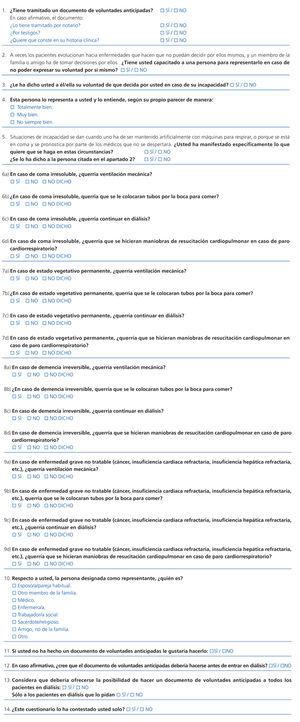
2. El documento II era un «Cuestionario sobre conocimiento y aceptación del DVA en pacientes en programa de diálisis y opiniones del paciente relativas a situaciones concretas que podrían necesitar de la toma de decisión sobre aspectos vitales» (anexo 2). Este cuestionario consistía en 14 preguntas (alguna de ellas con varios apartados) a las que se contestaba afirmativamente, negativamente o no se contestaba. Un primer grupo de preguntas exploraban el conocimiento sobre el DVA, el grado de formalización, la existencia o no de comunicación con los familiares sobre temas vitales y la designación de un representante. A continuación se preguntaba sobre cuáles serían los hipotéticos deseos del paciente sobre actuaciones médicas (ventilación mecánica, alimentación enteral, diálisis y resucitación cardiopulmonar) en casos de coma irreversible, estado vegetativo permanente, demencia irreversible o enfermedad grave no tratable. Y, finalmente, había un tercer grupo de preguntas relativas a si al paciente le gustaría hacer un DVA, en qué circunstancias y si se debería o no ofrecer a todos los pacientes en diálisis y cuándo. Se preguntaba, asimismo, si la encuesta la había contestado el paciente autónomamente o con ayuda.
3. El documento III comprendía un grupo de «preguntas para evaluar la situación general del paciente y su estado físico en el momento de respuesta al cuestionario» y datos relativos a edad, sexo, tiempo y modalidad de diálisis y nivel de formación (anexo 3).
4. Finalmente, el documento IV iba dirigido a los nefrólogos de la unidad y en él se recogía el número de pacientes que recibían diálisis en unidad, si ésta era hospitalaria o extrahospitalaria, a cuántos pacientes se les había dado el cuestionario y cuántos lo habían contestado.
Análisis estadístico
Con el objetivo de utilizar las respuestas relacionadas con los deseos de los pacientes sobre las actuaciones médicas, decidimos establecer un sistema de puntuación que permitió clasificarlas en tres categorías: pacientes que deseaban que se limitara el esfuerzo terapéutico; paciente que no deseaban que se limitara, y pacientes que no se manifestaban con claridad. La fiabilidad de la clasificación se cuantificó mediante el cálculo del estadístico alfa de Cronbach (0,835). Posteriormente, se estudió la relación entre las tres categorías de «deseos» de los pacientes con las variables cuantitativas mediante el análisis de la varianza y con las variables cualitativas mediante el test de la chi cuadrado. Como medidas resumen utilizamos media y desviación standard para las variables cuantitativas y en las cualitativas realizamos el cálculo de las proporciones.
Las encuestas fueron analizadas de forma centralizada elaborándose una base de datos con el software R.
RESULTADOS
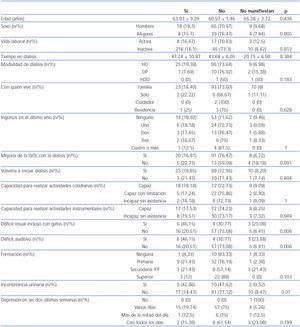
La encuesta se realizó en el segundo trimestre de 2010 en siete unidades de diálisis hospitalarias que tenían, en ese momento, un total de 416 pacientes en diálisis en activo. El cuestionario fue entregado a 265 pacientes, de los cuales contestaron 154 (58,11%), y el 69,2% manifestó que lo había respondido sin ayuda. Las características de los pacientes en el momento de la encuesta se exponen en la tabla 1. Los pacientes entrevistados tenían una edad media de 61,91 ± 15,20 años, predominaban los hombres 64,5 ± 35,4%, mayoritariamente sin vida laboral activa (el 82,1 frente al 17,1%) y llevaban un tiempo medio en programa de diálisis de 42,33 ± 57,53 meses. La representación de la muestra con respecto a la modalidad de diálisis se ajustaba a los datos de prevalencia del Registro de la S.E.N. (un 89,6% en hemodiálisis, un 9% en diálisis peritoneal y un 1,4% en hemodiálisis domiciliaria). La mayor parte de los pacientes vivían en un medio familiar (88%), el 6,3% vivían solos, el 1,4% con un acompañante no familiar y un 2,8% en residencias. Se trataba de pacientes con alta tasa de comorbilidad con frecuentes ingresos (el 23,4% habían ingresado una vez; el 12,1% dos veces, el 8,5% tres veces, y el 0,7% cuatro veces en el último año). El grado de autonomía de los pacientes para el desempeño de sus actividades cotidianas estaba limitado: el 20,9% las hacía con dificultad y el 7,9% precisaba de asistencia. Lo mismo sucedía para las actividades instrumentales de la vida diaria (usar el teléfono, ir de compras, preparación de comidas, limpieza, etc.), el 29,7% era incapaz de desarrollarlas sin asistencia. Había un porcentaje elevado de pacientes con déficit visual y auditivo, que no se corregía con gafas (27,1%) o que precisaba de audífono (37%). Sólo el 15,1% tenía incontinencia urinaria, aunque éste es un dato poco relevante en pacientes con enfermedad renal crónica (ERC) con mucho tiempo en diálisis y probablemente con poca diuresis residual. Los pacientes tenían resistencia a hablar sobre su nivel de estudios y el 38% no contestaron a esta pregunta. Los pacientes tenían una percepción positiva de su estancia en tratamiento renal sustitutivo y consideraban que la diálisis había mejorado su calidad de vida (el 84,4 frente al 15,6%). El 89,1% afirmó que si tuviera que volver a empezar la diálisis lo volvería a hacer. Llamaba la atención el elevado número de pacientes que manifestaban síntomas de tristeza, depresión o de falta de esperanza. Referían que en las últimas semanas se habían sentido deprimidos en algún momento durante varios días (27,4%), más de la mitad del día (5,9%) o casi todos los días (9,6%).
El porcentaje de pacientes que manifestaban tener un DVA era muy bajo (7,9%) y era inferior el porcentaje que lo tenía formalizado ante notario (5,3%) o consideraba que había manifestado su voluntad ante testigos (6,6%). Ante la pregunta de si el paciente había capacitado a otra persona para representarlo en caso de imposibilidad para manifestar su voluntad, encontramos un porcentaje más alto de respuestas afirmativas (60,9%), y un 40% de los pacientes le habían dado a esa persona capacidad para decidir. Los pacientes entendían que la persona que les representaba era cercana y entendía sus deseos de manera adecuada (70%). De hecho, en el 58% fue la pareja y en el 38,8%, otro miembro de la familia. Hubo poca confianza en delegar ese papel a otros actores como médico, amigos, sacerdotes, etc.
Un porcentaje elevado de pacientes había hablado y manifestado su parecer sobre las medidas a tomar en caso de coma permanente que precisara ventilación asistida (40%) y se lo había manifestado verbalmente a su representante. Los pacientes tenían una idea muy clara sobre sus deseos en situaciones como coma irresoluble o estado vegetativo y más de un 65% no deseaban que se les aplicara ventilación mecánica, ni alimentación por sonda ni continuar en diálisis, ni maniobras de resucitación en caso de parada cardiorrespiratoria (tabla 2). La misma situación sucedía en el caso de demencia irreversible y enfermedad grave no tratable, situaciones en las que la mayoría de los pacientes planteaban opciones terapéuticas limitadas y no agresivas. Cuando analizamos la «variable de posicionamiento» agrupando a aquellos individuos que respondían de la misma forma a dos o más preguntas (tabla 3), encontramos que ni las características demográficas, ni las condiciones sociolaborales, ni el tiempo o modalidad de diálisis, ni el grado de comorbilidad medido por el número de ingresos en el último año, ni la presencia de depresión ni el grado de formación condicionaban a esta variable. Únicamente se encontró correlación con el déficit visual (p <0,006), auditivo (p <0,006) y presencia de incontinencia urinaria (p <0,01). Esto refleja un elevado nivel de concordancia en las respuestas, que son bastante uniformes e independientes de la situación del paciente en el momento de la encuesta.
A pesar de que la mayoría de los pacientes tienen claro lo que quieren, el reflejo de estos deseos en un documento es muy limitado. Cuando se les pregunta si desearían hacer un DVA, la mitad sí querría (54%), pero un porcentaje del 43,7%, no. En la misma proporción consideran que el DVA debería hacerse antes de entrar en diálisis (el 51,6 frente al 48,4%), aunque también la mayoría consideraba que sólo debe ofrecerse a aquellos pacientes que lo pidieran (el 65 frente al 34%).
DISCUSIÓN
A pesar de los esfuerzos legislativos y de las diversas Sociedades de bioética para desarrollar en España el marco legal y la cultura que faciliten la implantación de los DVA, el grado de conocimiento y de difusión de éstos es muy limitado entre la población en general. La existencia en los centros hospitalarios de protocolos para facilitar la toma de decisiones por los pacientes sobre el fin de la vida sería útil para los pacientes y ayudaría simultáneamente al personal sanitario y a los familiares en la toma de decisiones adecuadas.
El PAC implica no sólo la cumplimentación de un DVA, sino la implantación de un proceso más complejo que precisa de la participación activa de pacientes y familiares después de recibir la información y formación adecuadas para la toma de decisiones. Este proceso debe estar definido en su metodología y objetivos y ser apoyado de forma activa por la institución sanitaria en su conjunto (incluyendo personal sanitario y no sanitario) responsable de la atención integral al paciente. No es de extrañar el escaso conocimiento de nuestros pacientes sobre el DVA ya que es similar al de la población general y la ausencia de un PAC que subsane este déficit no ayuda a solucionarlo.
A pesar del escaso reflejo por escrito de las VA, muchos pacientes manifiestan en la encuesta haber hablado y comentado aspectos relacionados con los cuidados del fin de la vida con personas de su confianza (por lo general familiares más cercanos). Sin embargo, estas supuestas voluntades no están claramente explicitadas ni se han delimitado específicamente ni tampoco se ha nombrado a un representante que las interprete. Esta situación se aprecia claramente en la práctica clínica habitual en la que la toma de decisiones sobre el fin de la vida recae en una familia que se ve agobiada e impelida a decidir en nombre de un familiar, en ese momento no autónomo, sin que tenga claros los deseos del paciente y sin que exista un representante designado con un mandato explicitado previamente.
A pesar de esta falta de reflejo documental, nuestros pacientes tienen una idea bastante clara de sus deseos y expectativas, así como de su posición ante determinadas situaciones de riesgo vital relacionadas con el fin de la vida. En la encuesta, los pacientes manifiestan mayoritariamente su rechazo a la adopción de medidas agresivas en caso de situaciones de enfermedad grave no curable o en ausencia de capacidad para decidir. La existencia de un DVA es importante en pacientes incompetentes. Sin embargo, es más probable que aquellos pacientes que han reflejado por escrito sus deseos vean respetada su voluntad finalmente (el 96,2 frente al 1,9%)15,16.
Aunque los pacientes aprecian el hecho de estar en diálisis y no se arrepienten de haber iniciado el tratamiento con esta terapéutica sustitutiva, sí tienen claro que no desean seguir con él por encima de cualquier circunstancia. Estos resultados contrastan con los recogidos por Davison en Canadá recientemente17, que mostraban que el 61% de los pacientes lamentaban haber iniciado la diálisis y referían haberlo hecho más por el deseo de médicos y familiares que por deseo propio y menos del 10% manifestaban que habían tenido una discusión acerca del fin de la vida con su nefrólogo en los últimos 12 meses. La Ley de Autonomía del paciente recoge claramente la necesidad de respetar sus deseos, tanto en la elección de tratamiento como en la posibilidad de modificar o retirarse de éste. Los resultados de las encuestas muestran que muchas de las situaciones que vivimos en la práctica clínica diaria podrían simplificarse u optimizarse si la voluntad de los pacientes estuviera claramente explicitada para pacientes y sanitarios.
No es posible minusvalorar la existencia de una cierta resistencia a la cumplimentación de un DVA, posiblemente por desconocimiento, pero también por cierta desconfianza con las consecuencias. Podría existir la sospecha de que los médicos mostrarán menos interés o restringirán las medidas necesarias y eficaces en el tratamiento, si previamente se hubieran recogido por escrito limitaciones terapéuticas. Éste es un aspecto que claramente podría ser mejorado con una precisa información mediante un PAC regulado. No obstante, debe respetarse la voluntad del paciente de no ser informado o de no manifestarse y se extraen de la encuesta datos que nos muestran que hay discrepancias sobre el momento en el que se debe hacer un DVA. Cabe destacar que la gran mayoría de los pacientes consideran que sólo debe ofrecerse a aquellos pacientes que expresamente lo soliciten.
La posición que adopta un paciente sobre la limitación de cuidados, en determinadas situaciones, viene condicionada por sus valores, experiencias previas, propias o ajenas, y las expectativas personales sobre el sufrimiento y la calidad de la vida. Debido a la influencia de todos estos factores cada individuo es un ente único en sí mismo y tiene sus expectativas y motivaciones y, por lo tanto, no hemos podido establecer patrones que definan tipos de pacientes o variables demográficas o de comorbilidad que se asocien con una posición determinada. En el estudio previo realizado en Cataluña13 sí se apreciaba que los pacientes de mayor edad eran más proclives a solicitar limitación de tratamiento, pero tampoco había diferencias en relación con el sexo, comorbilidad, estudios, idioma o nefropatía de base. Otros autores describen un mayor porcentaje de órdenes de no reanimación en algunos grupos (ancianos, institucionalizados y con mayor comorbilidad)12 o en pacientes de raza blanca en relación con los afroamericanos3. En nuestros pacientes únicamente se aprecia una cierta tendencia a la limitación de cuidados en aquellos con mayores déficits sensoriales, pero no con la comorbilidad. Aunque un elevado porcentaje de pacientes manifiestan tendencias depresivas éstas no son más frecuentes en pacientes con peor estado general, medido indirectamente por el número de ingresos en el último año, ni con el tiempo en terapia dialítica, que es aceptada por la mayoría como favorable. Tampoco la presencia de tendencias depresivas se asocia como una posición más favorable a la limitación de cuidados.
En resumen, el conocimiento e implantación de los DVA es muy limitado en nuestras unidades de diálisis, lo que evidencia la necesidad de establecer protocolos de PAC. Nuestros pacientes, a pesar de no tener reflejado por escrito o de forma explícita sus deseos, tienen una posición clara con respecto a la instauración de cuidados agresivos en situaciones límite del fin de la vida. Es necesario que los equipos de nefrología desarrollen habilidades y protocolos de información, formación y recogida y custodia de datos relativos a la voluntad última de sus pacientes de forma que, aquellos pacientes que lo deseen, vean facilitado el respeto a sus decisiones, en caso de pérdida de su autonomía.
Agradecimientos
Francisco Rodriguez Salvanés y Lorena Vega Piris de la Unidad de Metodocología del Instituto de Investigación del Hospital Universitario de la Princesa por su apoyo en el análisis estadístico de los datos.
Tabla 2. Posicionamiento sobre terapias intervencionistas en determinadas patologías
Tabla 3. Relaciones de la variable de posicionamiento con las variables que describen a los pacientes
Anexo 1. Información sobre el documento de voluntades anticipadas
Tabla 1. Características del paciente en el momento de la encuesta
Cuestionario sobre conocimiento y aceptación del documento de voluntades anticipadas en pacientes en programa de diálisis
Preguntas para evaluar la situación general del paciente y su estado físico en el momento de respuesta al cuestionario.