El primer trasplante renal realizado con éxito tuvo lugar en el año 1954 por el grupo de Joseph Murray, posteriormente ganador del premio Nobel de Medicina1. Se trató de un trasplante renal de donante vivo realizado entre gemelos univitelinos, que solventó el principal obstáculo que había justificado el fracaso de trasplantes realizados con anterioridad: la disparidad HLA entre donante y receptor y el deterioro y pérdida posterior del injerto por una agresión inmunológica aguda. Este primer trasplante renal ya puso de manifiesto una de las peculiaridades del trasplante de vivo: la frecuente relación genética entre donante y receptor, que favorece la compatibilidad antigénica.
En los primeros años del trasplante, la donación de vivo fue la principal fuente de órganos. La descripción de la muerte encefálica y la amplia aceptación de sus criterios diagnósticos permitieron que la donación en muerte encefálica se constituyera en su principal origen en los países occidentales. Por el contrario, en países con determinados marcos culturales, religiosos, socioeconómicos e incluso legales, en los que el establecimiento de programas de donación con donante fallecido resulta muy complejo, la donación de vivo ha continuado siendo la principal fuente.
En los últimos años, dos características específicas del trasplante renal procedente de la donación de vivo han hecho que en los países de nuestro entorno se renueve el interés por recuperar esta fuente de órganos para trasplante en términos generales y para trasplante renal en particular: los resultados obtenidos y la escasez de donantes fallecidos.
BUENOS RESULTADOS DE SUPERVIVENCIA
Los mejores resultados proporcionados por el trasplante renal de donante vivo, en comparación con el trasplante renal de cadáver han llevado incluso a plantear si el trasplante renal de vivo ha de ser la primera opción a ofertar a un paciente con insuficiencia renal avanzada. De acuerdo con los datos de la Organ Procurement Transplant Network, la supervivencia del injerto renal al año es del 89% para los trasplantes renales de donante cadáver versus 95,1% para los efectuados con donante vivo, siendo estas diferencias aún más llamativas con un seguimiento más prolongado, con supervivencias a cinco años de 66,5% versus 79,7%, respectivamente2. El trasplante renal de vivo ofrece también mejores resultados en cuanto a la supervivencia del paciente, con supervivencias a 5 años del 82% para los receptores de un injerto renal de donante fallecido versus 90,2% en el caso del trasplante renal de vivo2. El Collaborative Transplant Study ofrece figuras similares3. Cuando se analizan datos de primeros trasplantes renales realizados en Europa durante los años 1985 a 2005, la supervivencia del injerto a 20 años con muerte censurada es del 65% en el trasplante renal realizado entre gemelos HLA idénticos, del 45% en el trasplante renal de vivo relacionado, cuando donante y receptor comparten un haplotipo y del 34% en el caso del trasplante renal de cadáver. También la supervivencia del paciente es superior, con una supervivencia a 20 años del 81%, 81% y 60%, respectivamente para los tres tipos de trasplante.
En el presente número de Nefrología, Guirado y cols., confirman estos mejores resultados en el Registro de Enfermos Renales de Cataluña, si bien el análisis ajustado de los mismos les permite concluir que esas diferencias se basan principalmente en las distintas características de los receptores4. En el análisis no ajustado, la supervivencia actuarial del injerto a 10 años es significativamente superior con donante vivo (60% versus 54,3%), desapareciendo las diferencias cuando se censura la muerte como causa de pérdida del injerto. La supervivencia del paciente resulta ser mejor en el caso de los trasplantados de donante vivo, pero el análisis ulterior confirma lo que repetidamente se había sospechado, que las diferencias se deben en gran medida a un mejor pronóstico basal de los receptores, especialmente por una edad más joven, un tiempo en diálisis pre-trasplante más corto y una menor morbilidad asociada en el momento del trasplante. Esto no resta importancia a las diferencias, simplemente confirma que la precocidad del trasplante respecto al tratamiento dialítico resulta esencial para la supervivencia del paciente, que es sin duda el principal objetivo.
LA DONACIÓN DE VIVO: SOLUCIÓN PARA LA ESCASEZ DE ÓRGANOS
El segundo motivo que explica el interés renovado por el trasplante renal de vivo es la escasez de órganos para trasplante y la posibilidad de que la donación de vivo se constituya como solución para paliar, al menos parcialmente, esta situación de escasez. La escasez relativa de órganos para trasplante es obvia. En nuestro país, 4.188 pacientes (93,6 pmp) permanecían en lista de espera para trasplante renal el 31 de diciembre de 2006, y sólo se efectuaron 2.157 trasplantes renales (48,2 pmp) en todo ese año5. A nivel Europeo, según datos recogidos por la Organización Nacional de Trasplantes para el Consejo de Europa, 48.966 pacientes estaban en lista de espera en la misma fecha y sólo se efectuaron 16.819 trasplantes renales en ese año5.
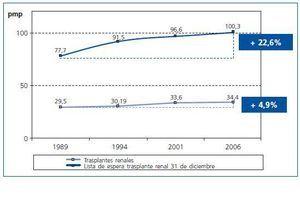
Por otro lado, la discrepancia entre oferta y demanda de trasplante renal se incrementa a lo largo del tiempo y es esperable que siga aumentando. Como ejemplo, en Europa la indicación de trasplante renal (número de pacientes en lista a final de año, pmp) ha pasado de 77,7 a 100,3 pmp del año 1989 al año 2006. Sin embargo, la actividad de trasplante renal sólo ha evolucionado de 29,5 a 34,4 procedimientos pmp (fig. 1). Esto significa que en un período de 17 años, en Europa, mientras que la indicación de trasplante renal ha aumentado en un 22,6%, la actividad sólo se ha incrementado en un 4,9%. Por tanto, la escasez dramática de hoy se acentuará aún más en el futuro.
A pesar de la intensa actividad en la obtención de órganos y tejidos de donante fallecido en España, la actividad resulta todavía insuficiente para cubrir las necesidades de nuestra población. En cálculos realizados para estimar el potencial de donantes en muerte encefálica, se ha calculado que el máximo alcanzable se sitúa entre los 45 y los 50 donantes pmp6. De acuerdo a datos acumulados de los años 1999-2004 del Programa de Garantía de Calidad en el Proceso de la Donación, sabemos que el 51,3% de los pacientes fallecidos en muerte encefálica en UCI se convierten en donantes reales y que el 27,6% de las muertes encefálicas en UCI no lo hacen por contraindicaciones médicas a la donación7. De acuerdo con estos datos y sabiendo que en el año 2006 España alcanzó un número absoluto de donantes de 1.509, nuestro potencial de donación (muertes encefálicas en UCI, sin contraindicación médica) se podría estimar en 47,7 donantes pmp para ese año.
Estamos todavía lejos de alcanzar este potencial pero, incluso en el supuesto de alcanzarlo y de que la tasa de descarte de riñones en nuestro país fuera del 0%, no llegaríamos a solventar la necesidad histórica de trasplante renal, ni la futura. La donación en asistolia es otra fuente alternativa de órganos para trasplante. Sin embargo, la actividad se ve limitada sin la utilización de donantes de la categoría Maastricht tipo III, que por obstáculos de índole ético-legal, no parece una realidad aceptable en nuestro país, al menos por el momento. Por tanto, independientemente de que los resultados con el trasplante renal de donante vivo sean mejores, este tipo de trasplante se ha convertido en una verdadera necesidad en España, para aumentar las posibilidades de trasplante de nuestra población en lista de espera, muy en particular de la población joven, como veremos a continuación.
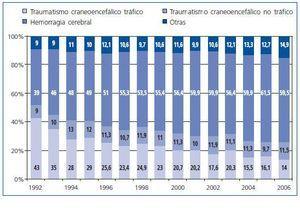
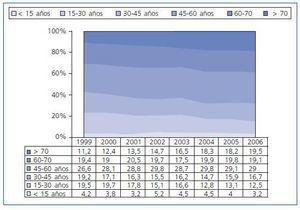
La disminución en la mortalidad por traumatismo craneoencefálico, como consecuencia de un descenso afortunado en la siniestralidad en carretera, ha conllevado una disminución en el número de donantes jóvenes pmp. La actividad se ha mantenido a expensas de una obligada evolución en el perfil de los donantes, fallecidos en los últimos años fundamentalmente por patología hemorrágica intracraneal8,9 (fig. 2). En consonancia, la edad de los donantes aumenta; de este modo, en el año 2006 casi el 40% de nuestros donantes cadáver tenía una edad superior a los 60 años8,9 (fig. 3). La necesidad de adecuar la masa renal ¿y por tanto la edad¿ del donante a la del receptor, junto con la escasez de donantes jóvenes, hacen que las probabilidades de trasplante renal en jóvenes se encuentren especialmente disminuidas. Son precisamente nuestros jóvenes en diálisis o, como sugieren Guirado y cols.4, en prediálisis, los que más necesidad presentan de esta fuente clásica y actualmente alternativa de órganos para trasplante.
EL TRASPLANTE RENAL DE VIVO EN ESPAÑA
En base a los argumentos antes mencionados, la actitud global del sistema hacia la actividad de trasplante renal de vivo, ha ido modificándose a lo largo del tiempo. Este cambio de actitud también se ha puesto de manifiesto en el discurso derivado de las recomendaciones producidas por grupos de expertos, como la Comisión de Trasplantes del Consejo de Europa. En el año 1987, este organismo afirmaba que el trasplante de vivo debería ser «una actividad restringida». Por el contrario, en el año 2002, esta comisión recomendaba que la donación de vivo «puede ser llevada a cabo en beneficio de un receptor con el que el donante tiene una relación personal estrecha, definida por ley o, en ausencia de dicha relación, sólo en circunstancias definidas por la ley y con la aprobación de un órgano apropiado independiente»10.
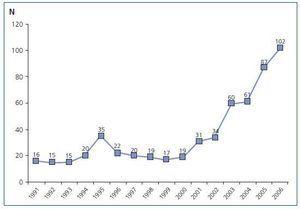
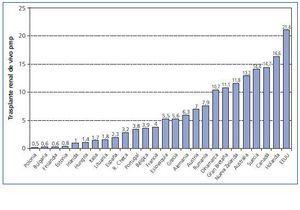
Esta opción terapéutica ha despertado en nuestro país un creciente interés, como lo demuestra el aumento lento pero progresivo en la actividad de trasplante renal de vivo en los últimos años (fig. 4). De este modo, si en los 90 el trasplante renal de vivo representaba un 1-1,5% de toda la actividad de trasplante renal en España, en el último año ese porcentaje se ha incrementado a un 4,7%8. Esta actividad es muy inferior a la observada en otros países de nuestro entorno (fig. 5). De hecho, en el año 2006 se efectuaron en España 2,3 trasplantes renales de vivo pmp, existiendo países europeos con más de 15 procedimientos pmp y siendo la actividad en EE.UU. de 21,4 trasplantes renales de vivo pmp5.
Por último, es esperable que la actividad de trasplante renal de vivo siga aumentando en España. De hecho, 23 centros están efectuando trasplantes renales de donante vivo en el año 2007, y otros 3 centros pretenden desarrollar esta actividad en un futuro inmediato (fig. 6).
OBSTÁCULOS EN EL TRASPLANTE RENAL DE VIVO EN ESPAÑA
Existen fundamentalmente dos obstáculos que impiden que la actividad de trasplante renal de vivo aumente de una manera más rápida en España: la ausencia de indicación por parte de los profesionales que atienden a pacientes con insuficiencia renal avanzada y la falta de experiencia de muchas de nuestras unidades de trasplante. El trasplante renal de vivo no se oferta como una opción terapéutica más. Según una encuesta realizada hace apenas tres años a pacientes en diálisis, el 59% de ellos no tenían información sobre el trasplante renal de vivo y el 83,4% aseguraba que su equipo médico no le había planteado la posibilidad de este tratamiento11. El principal motivo para no ofertar esta opción terapéutica parecía ser, de acuerdo a lo expresado por los nefrólogos encuestados, el hecho de que se consideraba que la actividad de trasplante renal con donante fallecido era suficiente en España. Carecemos de información sobre si la frecuencia en el planteamiento del trasplante renal de vivo varía en función de las características del centro en el que se sigue o se dializa el paciente. No obstante, cabe pensar que esta situación se da con más frecuencia en centros sin actividad trasplantadora.
Otro posible obstáculo para no ofertar esta opción, es el desconocimiento de cómo debe plantearse, si de manera activa o solamente ante la demanda del propio paciente y/o de sus familiares. En un estudio recientemente publicado en el que se describían las barreras psicológicas hacia la donación de vivo, se ponía de manifiesto cómo la principal razón por la que un paciente en lista de espera no buscaba la posibilidad del trasplante de vivo era su resistencia a discutir el tema con sus donantes potenciales12. Entre los pacientes en lista de espera favorables a la donación de vivo, pero que no habían buscado activamente esta opción, muchos interpretaban como una negativa a la donación la ausencia de una oferta espontánea por parte de sus donantes potenciales. Sin embargo, esta interpretación no siempre era correcta: más de un tercio de los donantes potenciales estaban abiertos a ser considerados como tales. También muchos de los pacientes temían preguntar entre sus familiares y allegados por miedo a recibir una respuesta negativa. Los pacientes en lista de espera que no eran favorables a la donación de vivo seleccionaban como motivo principal el miedo a la nefrectomía en el donante. Este artículo pone de manifiesto la dificultad de índole no estrictamente médica en el planteamiento de esta opción terapéutica, dificultad ante la cual el profesional a cargo puede sentir cierta desorientación. Además de la necesaria formación específica al respecto, otra posible solución es el desarrollo de figuras en el ámbito hospitalario que pudieran encargarse de informar, plantear esta opción y orientar a pacientes y familiares, por indicación de los profesionales encargados de su seguimiento clínico.
En definitiva, el no ofertar esta opción a los pacientes o el no plantearla los propios pacientes y familiares refleja de manera más o menos aparente el miedo a la nefrectomía en una persona sana, lo que, en el caso de los profesionales, infringe la primera norma de la medicina, «primun non nocere». El foro de Amsterdam es un documento de consenso internacional que describe cómo debe realizarse el abordaje, valoración, manejo y seguimiento clínico del donante renal de vivo13. Sin duda, hemos de perseguir su aplicación universal, sin que ello impida la eventual aparición de complicaciones a corto, medio o largo plazo. La bibliografía publicada refleja una tasa de mortalidad del donante renal de vivo de 0,03%14. La morbilidad en el postoperatorio temprano es también baja, si bien varía dependiendo del abordaje quirúrgico empleado para la realización de la nefrectomía14.
El seguimiento a largo plazo de donantes renales de vivo no ha demostrado, en términos generales, la presencia de más complicaciones médicas que las descritas en la población general. Sin embargo, la mayoría de las series publicadas son retrospectivas, con un importante número de pérdidas de seguimiento y la comparación con la población general puede no ser apropiada, dado que los donantes renales de vivo presentan un estado de salud mejor, observaciones bien plasmadas en un artículo de revisión titulado «absence of proof is not proof of absence»15. De hecho, fomentar el trasplante renal de vivo implica necesariamente la obligación de recoger detalladamente todas las complicaciones desarrolladas por el donante de vivo a corto, medio y largo plazo, incluyendo aquellas de índole médica, psicológica y social. Sólo construyendo una mayor evidencia sobre la evolución del donante renal de vivo podremos convencernos de la inocuidad relativa de la nefrectomía en el donante, perfilar las circunstancias que obligan a descartar esta opción y proporcionar una información completa a los donantes de vivo potenciales.
El segundo obstáculo para aumentar esta actividad es la falta de experiencia en la donación y el trasplante renal de vivo por parte de muchos de nuestros grupos de trasplante. Es fundamental fomentar la formación de estos equipos, facilitando la progresiva incorporación de nuevos procedimientos instrumentales que faciliten la nefrectomía en el donante, principalmente la nefrectomía laparoscópica. El desarrollo de este tipo de técnicas, si bien debe ser promocionado, no ha de considerarse una condición sine qua non para activar un programa de vivo, sino un valor añadido. No debería «satanizarse» la práctica de la nefrectomía abierta clásica, si esta técnica constituye en un ámbito determinado la opción más sensata.
CONCLUSIÓN
El trasplante renal de vivo ofrece, en definitiva, evidentes ventajas frente al trasplante renal de cadáver. Estas ventajas son, por un lado, de índole individual, puesto que benefician al paciente en cuanto a sus expectativas de supervivencia. Pero, más aún, y como subrayan Guirado y cols., en su artículo, el trasplante renal de vivo tiene ventajas colectivas: ayuda a solventar la escasez de órganos, escasez que se acentúa con el tiempo y que amenaza fundamentalmente a nuestra población joven. Sólo aumentando la actividad de trasplante renal de vivo de un 5% actual a un 15%, se estarían efectuando en nuestro país unos 300 trasplantes renales de vivo anuales, lo que representa una gran oportunidad de aumentar las probabilidades de trasplante de nuestros pacientes.
Figura 1.
Figura 2.
Figura 3.
Figura 4.
Figura 5.
Figura 6.