Introducción: El aumento de pacientes que precisan tratamiento renal sustitutivo, sobre todo en el grupo de pacientes sometidos a hemodiálisis, supone un reto en incremento de actividad y de ocupación de recursos para los servicios de cirugía. Las complicaciones relacionadas con los accesos vasculares son la causa fundamental de ingresos en muchas unidades de diálisis. La cirugía sin ingreso puede disminuir la ocupación de camas hospitalarias, reduce la lista de espera y las complicaciones relacionadas con un ingreso innecesario. Material y métodos: Hemos realizado un estudio prospectivo de las intervenciones realizadas en el período 1998-2009 para la creación o la reparación de fístulas arteriovenosas (FAV) para hemodiálisis, con el objetivo de conocer el nivel de ambulatorización, resultados, complicaciones y su posible impacto en la tasa de ingresos de los pacientes en hemodiálisis. La actividad fue realizada dentro del funcionamiento global del servicio de cirugía general sin unidad específica de cirugía mayor ambulatoria (CMA). Las intervenciones las realizaron varios cirujanos del servicio interesados en el tema, pero sin dedicación exclusiva a éste (su actividad es la de cualquier cirujano general) y sin guardias específicas. La cirugía ambulatoria se organizó dentro de la actividad ordinaria del servicio de cirugía general sin una unidad específica, ni cirujanos especialmente dedicados a la misma. Resultados: Desde la apertura de nuestro hospital en 1998 hasta diciembre de 2009 hemos realizado un total de 2.413 intervenciones en 1.229 pacientes (primeros accesos y reparaciones de los mismos). La cirugía programada supuso el 74,8% de las intervenciones; el 25,2% restante fueron intervenciones urgentes. El porcentaje global cirugía ambulatoria fue del 82% (89% en cirugía programada y 60% en cirugía urgente). Se produjeron un 6% de ingresos imprevistos. No hubo mortalidad postoperatoria. El número de ingresos fue de 0,09 episodios por paciente año con una estancia media de 0,2 días por paciente y año. Conclusiones: La mayoría de las intervenciones relacionadas con las FAV, incluso la cirugía urgente, se pueden realizar en régimen ambulatorio dentro de la actividad habitual de un servicio de cirugía. Se evitan así costes asociados con la ocupación de camas hospitalarias y se disminuyen las complicaciones relacionadas con el ingreso.
Introduction: The increase of prevalent haemodialysis patients is a challenge for surgery units. Vascular access related complications are the main cause of hospital admissions in many dialysis units. Outpatient surgery could decrease waiting lists, cost and complications associated to vascular access. Material and methods: We have performed a prospective study of the vascular access related surgery in a ten year period. Outpatient surgery was included with the rest of the activity in a general surgery unit and was performed by not exclusive dedicated surgeons. Results: Since 1998 to December 2009 we performed 2,413 surgical interventions for creating and repairing arteriovenous fistula in 1,229 patients, including elective and emergency surgery (74.8% and 25.2% respectively). Outpatient procedures were performed in 82% of cases (89% in elective and 60% in emergency surgery). There were unexpected admissions secondary to surgical complications in 6% of patients. There was no postoperative mortality. The rate of admissions was 0.09 events and 0.2 days per patient/year. Conclusions: Outpatient surgery is possible in a high percentage of patients to perform or to repair an arteriovenous fistula, including emergency surgery. Vascular access surgery can be included in ordinary activity of a surgical unit. Outpatient vascular access surgery decreases unnecessary hospital admissions, reduces costs and nosocomial complications.
INTRODUCCIÓN
La incidencia y la prevalencia de pacientes que necesitan tratamiento renal sustitutivo (TRS) han aumentado más del 100% en los últimos 15 años, desde 61 y 392 por millón de población (pmp) en 1991 a 132 y 1.009 pmp, respectivamente, en 20071. El grupo de edad que ha registrado un mayor incremento porcentual en la prevalencia es el de pacientes mayores de 75 años (del 8,5% en 1992 al 40% en la actualidad). En este grupo, la mayoría de los pacientes son tratados mediante hemodiálisis (94% de los pacientes incidentes) y pocos cambian de técnica a lo largo de su vida. En resumen, asistimos a un incremento de la demanda de fístulas arteriovenosas (FAV) para hemodiálisis por parte de los servicios de nefrología, siendo para los servicios de cirugía cada vez más complicado mantener unos indicadores de calidad asistencial adecuados. Es un problema de ámbito nacional y algunos servicios de nefrología han decidido hacerse cargo del mismo2.
Creemos que la mayoría de los procedimientos quirúrgicos para la creación y reparación de FAV para hemodiálisis se pueden realizar en régimen ambulatorio, incluyendo la reparación urgente de las trombosis. Se disminuyen la estancia hospitalaria, el uso de catéteres innecesarios y la lista de espera de intervenciones que son de carácter preferente.
En nuestro hospital desde su apertura existe un programa de cirugía en régimen ambulatorio integrado dentro de la actividad global del servicio de cirugía y apoyado por un equipo multidisciplinario dedicado al cuidado de los accesos vasculares para hemodiálisis formado por nefrólogos, cirujanos generales, radiólogos intervencionistas y profesionales de enfermería. El objetivo de este grupo fue protocolizar los procedimientos relacionados con los accesos vasculares para hemodiálisis (tanto su creación como su mantenimiento), así como monitorizar los resultados mediante la aplicación de indicadores de calidad asistencial3-5.
MATERIAL Y MÉTODOS
Ámbito
Nuestro hospital atiende el acceso vascular para hemodiálisis de un área de salud en la Comunidad de Madrid con 550.000 habitantes y de forma regular también a las unidades de las provincias de Ávila y Segovia (250.000 habitantes). Se han incluido, además, procedimientos realizados a otras áreas de salud para las que trabajamos de forma temporal (Leganés, Alcalá de Henares, Badajoz y Guadalajara). En nuestro hospital la historia clínica está informatizada y existe un protocolo específico para las intervenciones relacionadas con las FAV que el cirujano responsable cumplimenta al finalizar la intervención. La actividad fue realizada dentro del funcionamiento global del servicio de cirugía general sin unidad de cirugía mayor ambulatoria (CMA). Las intervenciones las realizaron 4 cirujanos del servicio interesados en el tema pero sin dedicación exclusiva al mismo (su actividad es la de cualquier cirujano general) y sin guardias específicas.
Pacientes
Los pacientes del estudio son remitidos para la realización de su primera FAV a nuestro servicio desde la consulta de enfermedad renal crónica avanzada (ERCA) y desde unidades de diálisis en casos de pacientes que comenzaron hemodiálisis sin un acceso vascular desarrollado previo. Todos los pacientes son mayores de 18 años, ya que en nuestro hospital no hay unidad de cirugía ni de nefrología infantil.
Evaluación y selección preoperatoria
Se incluyó en lista de espera en régimen de cirugía sin ingreso prácticamente a todos los pacientes salvo en las siguientes situaciones:
1. Ausencia de familiares/acompañantes.
2. Anticoagulación (se intenta realizar una reversión ambulatoria pero no siempre es posible).
3. Negativa del paciente.
Se consideró la trombosis de la FAV una complicación que debe solucionarse de forma urgente (en las primeras 24-36 horas dependiendo de la situación clínica del paciente) para evitar la utilización de catéteres innecesarios. Los procedimientos urgentes se realizaron dentro de la actividad y los quirófanos de la urgencia general.
En las intervenciones urgentes los ingresos indicados con mayor frecuencia fueron los siguientes:
1. Tratamiento de infecciones.
2. Motivos sociales por la hora a la que se realiza la intervención.
3. Necesidad de coordinar el procedimiento con el servicio de nefrología.
4. Mayor porcentaje de resultados subóptimos que requirieron observación o realización de pruebas de imagen.
Intervención quirúrgica
La práctica totalidad de las intervenciones (sea cual sea el tipo de FAV y su localización) se indican bajo anestesia local.
Utilizamos mepivacaína al 1% en los casos en los que se precisa poco volumen de anestésico (fístulas autólogas) y bupivacaína al 0,25% si el campo quirúrgico es más extenso (fístulas protésicas o reparaciones complejas). Indicamos otra técnica anestésica (locorregional o general) en los siguientes casos:
1. Cirugía por infecciones graves.
2. Falta de colaboración del paciente.
3. Necesidad de disección amplia.
En los casos necesarios la prótesis empleada fue el politetrafluoroetileno expandido (PTFE) (PTFE standard wall strecht, Goretex®) de 6 mm de calibre.
Las trombosis de FAV autólogas se trataron mediante reanastomosis proximales o reparación con puente protésico. Las trombosis de FAV protésicas se trataron mediante trombectomía con catéter de Fogarty y puente a vena proximal, arteria proximal o sustitución parcial de PTFE según la causa detectada. Cuando no se detectó en quirófano el origen de la trombosis (trombectomía sin dificultad y buen funcionamiento de la FAV) se realizó fistulografía de control y tratamiento radiológico mediante angioplastia de la estenosis, si la había.
Los casos de síndrome de robo se trataron mediante banding o ligadura de la FAV según la gravedad del cuadro y la posibilidad o no de rescate del acceso.
Las infecciones protésicas se trataron mediante la retirada completa del injerto y reparación arterial con parche venoso.
Protocolo quirúrgico
Tras la intervención se registraron todas las intervenciones de forma prospectiva en un formulario específico con los siguientes apartados:
1. Demográficos (edad, sexo, hospital de referencia, número de historia, fecha de la intervención).
2. Carácter de la intervención (urgente o programada).
3. Tipo de ingreso (CMA u hopitalización).
4. Diagnóstico (primer acceso, disfunción, etc.).
5. Tipo de FAV actual (en las reparaciones).
Protocolo postoperatorio
El paciente pasa del quirófano al hospital de día, donde permanece una media de 2 horas en observación. Se comprueba el buen funcionamiento del acceso por parte del personal de enfermería. Si las constantes son normales y no hay complicaciones el paciente es dado de alta. Posteriormente acude a revisión en consultas de enfermería y nefrología para decidir el inicio de las punciones. En caso de FAV autóloga se demora al menos 4 semanas; las FAV protésicas se puncionan como mínimo a las 2 semanas si el paciente lo necesita por ser portador de un catéter con disfunción, aunque las guías recomiendan demorar las punciones hasta 4 semanas (no hemos encontrado complicaciones secundarias a la punción a las 2 semanas).
También se cumplimentó de forma prospectiva un formulario para conocer el porcentaje de ingresos no previstos relacionados con complicaciones (pacientes inicialmente programados para someterse a cirugía ambulatoria), la estancia media postoperatoria y los días de ingreso en los pacientes que lo requirieron para su análisis como indicador (tasa de ingresos y días de ingreso/paciente/año).
Seguimiento
Se revisaron todos los protocolos quirúrgicos y formularios de CMA realizados entre 1998 y 2009 para analizar los tipos de intervención realizados y su nivel de realización ambulatoria.
El seguimiento de las disfunciones de las FAV es realizado por parte de los profesionales de enfermería y de los nefrólogos responsables de la unidad y, en caso necesario, se solicita una fistulografía de control.
La trombosis del acceso se consideró una complicación que debái tratarse de forma urgente en las primeras 24 horas para evitar la utilización de catéteres innecesarios.
RESULTADOS
Desde la apertura de nuestro hospital en 1998 hasta diciembre de 2009 se realizaron un total de 2.410 intervenciones en 1.229 pacientes (1,96 intervenciones por paciente) para la realización o la reparación de FAV.
Esta actividad supuso un 22% (13-36%) del total de la cirugía ambulatoria del servicio de cirugía durante estos 10 años.
Características demográficas
1. Edad: media 68 años (rango, 17- 90), con un 40% mayores de 75 años.
2. Sexo: 61% hombres y 39% mujeres.
3. Índice medio de comorbilidad de Charlson: 6.
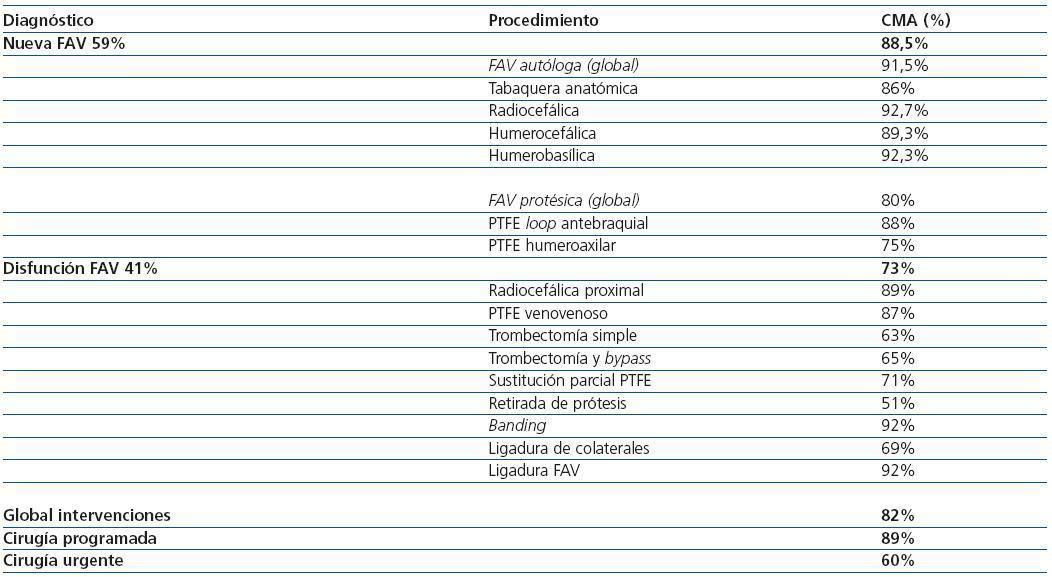
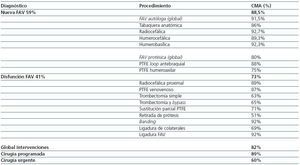
La indicación de cirugía más frecuente (59%) fue la realización de un nuevo acceso vascular, realizándose el 88,5% sin ingreso. En el caso de reparaciones (41% del total de las intervenciones) éstas se realizaron ambulatoriamente en el 73% (tabla 1).
Se utilizó anestesia local en un 98,8% de las intervenciones, anestesia general en un 0,8% y anestesia locorregional en un 0,3%.
Las intervenciones tuvieron un carácter electivo en el 74,8% de los casos. El resto (25,2%) se realizaron de forma urgente en las primeras 24-36 horas del evento en el 80% de las trombosis, consiguiéndose el rescate de la FAV en el 80% de los casos. Las intervenciones las realizan 3 cirujanos del servicio de cirugía general. Con sus guardias (cinco al mes por cirujano) se cubre la asistencia el 50% de los días.
Globalmente se realizaron 1980 intervenciones sin ingreso (82%). Cuando se trató de cirugía programada el tratamiento ambulatorio llegó al 89%; en la cirugía urgente la cirugía sin ingreso supuso el 60%.
Los ingresos imprevistos fueron el 6% (las causas más frecuentes fueron la disfunción precoz del acceso y la hemorragia).
La estancia media postoperatoria fue de 112 min. No se produjo ninguna muerte postoperatoria.
El número de ingresos en relación con la cirugía de las FAV (excluidos los ingresos en relación con catéteres) ha sido en nuestro área sanitaria de 0,09 por paciente y año; la estancia media de ingreso hospitalario relacionada con la cirugía de las FAV arteriovenosas para hemodiálisis en nuestro hospital fue de 0,2 días por paciente y año. Estos ingresos son el 12% de todos los ingresos de los pacientes en hemodiálisis.
DISCUSIÓN
Los servicios de cirugía se enfrentan a un reto asistencial importante generado por el aumento del número de pacientes en hemodiálisis1,2. El mantenimiento de unos indicadores de calidad adecuados genera un elevado número de intervenciones quirúrgicas anuales, con lo que conlleva de aumento de las lista de espera y ocupación de camas hospitalarias. En nuestra experiencia se trata de la segunda patología más frecuente intervenida en régimen de cirugía ambulatoria (esto se debe en parte a la realización de FAV a otros centros). Se trata de una intervención de suma importancia para la evolución futura del paciente en hemodiálisis y un conocido factor que influye de forma importante en la supervivencia de los pacientes en hemodiálisis6,7.
Tanto la creación de una FAV como su reparación son intervenciones quirúrgicas técnicamente complejas que debe realizar un cirujano entrenado. No obstante, se realizan en un campo quirúrgico limitado en extensión y profundidad, lo que permite la utilización de anestesia local. El resultado técnico es evaluable de forma inmediata; la hemorragia y el fracaso precoz del acceso pueden tratarse en el mismo episodio, manteniendo en algunos casos la intervención ambulatoria. La frecuencia de aparición de otras complicaciones tardías (la infección o el síndrome de robo) no se modifican por estar el paciente ingresado. Por todas las razones expuestas, salvo contadas excepciones, la cirugía relacionada con las FAV puede realizarse sin problemas en régimen ambulatorio9-16.
La cirugía ambulatoria se puede organizar en un hospital como actividad o como unidad independiente. Por las características de nuestro hospital, en nuestro caso se organiza como una actividad más dentro de la del servicio de cirugía general, no existiendo unidad de cirugía ambulatoria.
Aproximadamente el 60% de las intervenciones se realizaron para la creación del acceso y el 40% para tratar disfunciones. Cuando el paciente es intervenido para la realización de un nuevo acceso vascular el porcentaje de tratamiento ambulatorio es cercano al 90%, incluyendo la colocación de prótesis. En el extremo opuesto se encuentra el tratamiento de las infecciones del acceso vascular con repercusión sistémica (un 2% de las intervenciones) que en nuestra experiencia requieren procedimientos quirúrgicos complejos para la retirada del acceso y reparación vascular. En estos casos el 100% de los pacientes se quedan ingresados y en general se utilizan anestesia general o locorregional.
En la cirugía urgente el régimen ambulatorio es más complejo, pero pudo realizarse en aproximadamente el 60% de las intervenciones.
Algunos de los motivos de ingreso (cirugía urgente, problemas sociales, sospecha de disfunción precoz) podrían evitarse, pero esto requiere una mayor dotación de medios para la atención continuada en los servicios implicados.
Creemos que unos de los pilares del alto porcentaje de pacientes atendidos ambulatoriamente es la utilización de anestesia local en la inmensa mayoría de las intervenciones (98,8%). No hemos encontrado ninguna reacción adversa relacionada con el empleo de mepivacaína al 1% ni de bupivacaína al 0,25%. Por tanto, hemos evitado posibles ingresos relacionados con complicaciones de tipo anestésico.
En nuestra serie, los ingresos imprevistos (6%) fueron en su inmensa mayoría secundarios a complicaciones quirúrgicas (en un 90% hemorragia y disfunción). Las complicaciones hemorrágicas fueron en su mayoría hematomas autolimitados y en muy pocos casos se precisó revisión quirúrgica, quedando en cualquier caso los pacientes ingresados para observación. El otro motivo de ingreso más frecuente es la observación tras revisión de un acceso con fracaso precoz o disfunción (en estos casos el cirujano decidió el ingreso con heparinización empírica durante unas horas). En la mayoría de los casos el ingreso se limitó a 24 horas de observación.
Los resultados de nuestro grupo en cuanto a porcentajes de atención ambulatoria son equiparables a los referidos en otras publicaciones previas17-26 de grupos de referencia;, no obstante, se debe resaltar que la actividad fue realizada dentro del funcionamiento global del servicio de cirugía general sin unidad de CMA específica por varios cirujanos interesados en el tema pero sin dedicación exclusiva al mismo (su actividad es la de cualquier cirujano general) y sin guardias específicas.
Para finalizar, creemos que este protocolo de trabajo tiene una clara repercusión en la disminución de ingresos hospitalarios relacionados con complicaciones del acceso vascular que en nuestra experiencia es inferior a lo referido en otras publicaciones27-29 tanto en tasa de ingresos como en días de hospitalización y en causa de ingreso frente a otras patologías. Estos resultados son mejorables, sobre todo en los casos de cirugía urgente para intentar el rescate de la mayoría de las FAV, pero para ello es necesaria la figura de un coordinador y guardias específicas de los componentes del grupo de trabajo (cirugía, nefrología, radiología intervencionista, enfermería de diálisis).
Tabla 1. Tipo de intervenciones quirúrgicas