La enfermedad ósea asociada a la enfermedad renal crónica, y en particular en el paciente trasplantado renal, representa una causa de frecuente morbimortalidad, sobre todo porque predispone a un mayor riesgo de fractura osteoporótica. Este hecho, bien conocido desde hace décadas, no ha estimulado lo suficiente hasta la fecha el desarrollo de una adecuada estrategia diagnóstica. Si dejamos aparte la biopsia ósea, técnica invasiva y escasamente utilizada, no disponemos de herramientas capaces de estimar de manera precisa el riesgo de fractura en el paciente renal. La escasa validación externa de técnicas aplicadas en la población general como la densitometría ósea hace que su uso tampoco sea sistemático. Por tanto, la identificación de qué pacientes tienen mayor riesgo de fractura y son susceptibles de intervención preventiva es una necesidad no cubierta.
La resistencia ósea, definida como la capacidad del hueso para resistir la fractura, viene determinada por la cantidad de material mineral (medida como densidad mineral ósea por densitometría ósea), la arquitectura trabecular y la calidad del tejido óseo. El score trabecular óseo estima la microarquitectura ósea y valores bajos se han demostrado como predictores independientes de mayor riesgo de fractura. La microindentación ósea es una técnica mínimamente invasiva capaz de medir la resistencia ósea que el hueso opone a la apertura de micro-cracks (separación microscópica de fibras de colágena mineralizada), y con ello, las propiedades biomecánicas del tejido óseo. La buena correlación con el riesgo de fractura de los parámetros medidos con el score trabecular óseo o la microindentación en diversas poblaciones, superior a la propia densitometría ósea, nos ha estimulado a desarrollar su potencial aplicación en los pacientes con enfermedad renal crónica y trasplantados renales.
Bone disease related to chronic kidney disease and, particularly, to kidney transplant patients is a common cause or morbidity and mortality, especially due to a higher risk of osteoporotic fractures. Despite the fact that this has been known for decades, to date, an appropriate diagnostic strategy has yet to be established. Apart from bone biopsy, which is invasive and scarcely used, no other technique is available to accurately establish the risk of fracture in kidney patients. Techniques applied to the general population, such as bone densitometry, have not been subjected to sufficient external validation and their use is not systematic. This means that the identification of patients at risk of fracture and therefore those who are candidates for preventive strategies is an unmet need.
Bone strength, defined as the ability of the bone to resist fracture, is determined by bone mineral density (measured by bone densitometry), trabecular architecture and bone tissue quality. The trabecular bone score estimates bone microarchitecture, and low values have been described as an independent predictor of increased fracture risk. Bone microindentation is a minimally invasive technique that measures resistance of the bone to micro-cracks (microscopic separation of mineralised collagen fibres), and therefore bone tissue biomechanical properties. The superiority over bone densitometry of the correlation between the parameters measured by trabecular bone score and microindentation with the risk of fracture in diverse populations led us to test its feasibility in chronic kidney disease and kidney transplant patients.
El establecimiento de la salud ósea en la población con enfermedad renal crónica (ERC) sigue siendo una asignatura pendiente. Las guías disponibles indican que la salud ósea se evalúe mediante pruebas como la radiografía de columna para el despistaje de fracturas vertebrales asintomáticas o la densitometría ósea (dual X-ray absorptiometry, DXA) para la determinación de la densidad mineral ósea (DMO)1–3. Sin embargo, la DMO no es la única característica que influye en la capacidad del hueso para absorber la energía de un impacto y no fracturarse. Otras propiedades como la microarquitectura ósea o la calidad tisular se han descrito como determinantes de la resistencia ósea a la fractura. Además, aunque existe una buena correlación entre la DMO y el riesgo de fractura en población general, la validación de la DXA como técnica diagnóstica de referencia en población renal no está clara, siendo su práctica rutinaria poco habitual4.
Hemos revisado las diversas estrategias diagnósticas en la evaluación de la salud ósea en el paciente renal, con especial interés en el receptor de un trasplante renal (TR).
Justificación: enfermedad ósea postrasplante renal y fracturasLa enfermedad mineral ósea de la ERC se caracteriza por alteraciones en el recambio, la mineralización y la densidad ósea, que inducen un aumento de la fragilidad ósea y un mayor riesgo de fracturas2. En el paciente trasplantado constituye una entidad propia, con peculiaridades asociadas a la recuperación de la función renal, el hiperparatiroidismo persistente5 y el tratamiento inmunosupresor, inherente al proceso del trasplante6.
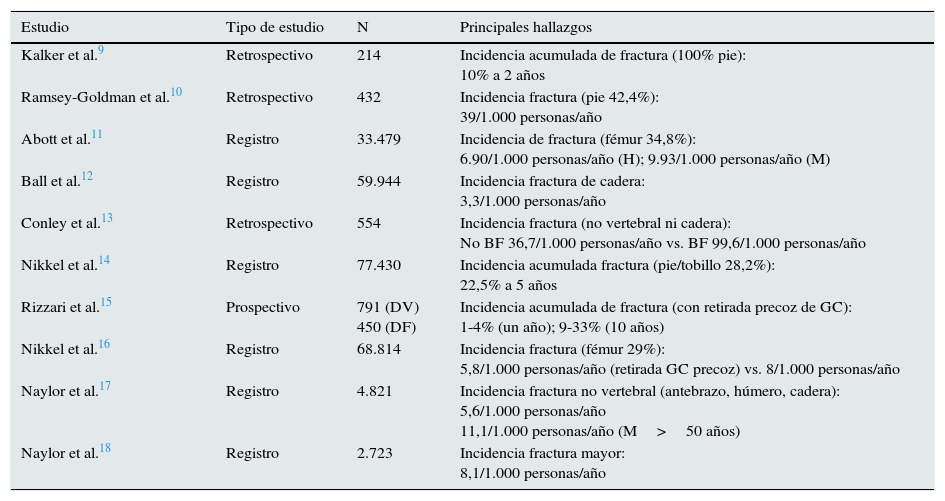
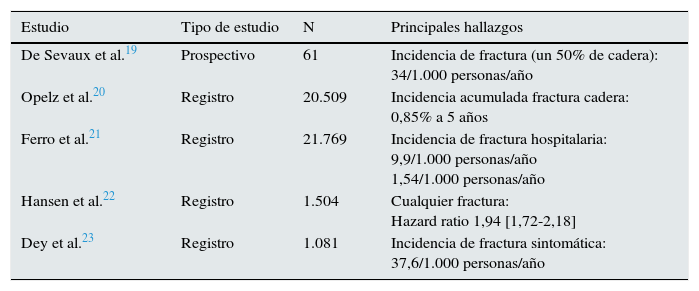
La principal alteración en el remodelado óseo postrasplante renal es el descenso en la formación y mineralización ósea, con predominio persistente de la resorción. De hecho, en los primeros 6 meses postrasplante se produce un descenso rápido de la DMO7, que posteriormente se atenúa8, muy probablemente en relación con el descenso de dosis de glucocorticoides. Como resultado, se ha descrito un mayor riesgo de fractura tras el TR (tablas 1 y 2)9–23, inicialmente incluso mayor que el que presentan los pacientes en diálisis12. Además, se ha comprobado que este incremento de riesgo persiste en el postrasplante tardío17.
Principales estudios que describen el riesgo de fractura en los pacientes con trasplante renal en población de EE. UU. y Canadá
| Estudio | Tipo de estudio | N | Principales hallazgos |
|---|---|---|---|
| Kalker et al.9 | Retrospectivo | 214 | Incidencia acumulada de fractura (100% pie): 10% a 2 años |
| Ramsey-Goldman et al.10 | Retrospectivo | 432 | Incidencia fractura (pie 42,4%): 39/1.000 personas/año |
| Abott et al.11 | Registro | 33.479 | Incidencia de fractura (fémur 34,8%): 6.90/1.000 personas/año (H); 9.93/1.000 personas/año (M) |
| Ball et al.12 | Registro | 59.944 | Incidencia fractura de cadera: 3,3/1.000 personas/año |
| Conley et al.13 | Retrospectivo | 554 | Incidencia fractura (no vertebral ni cadera): No BF 36,7/1.000 personas/año vs. BF 99,6/1.000 personas/año |
| Nikkel et al.14 | Registro | 77.430 | Incidencia acumulada fractura (pie/tobillo 28,2%): 22,5% a 5 años |
| Rizzari et al.15 | Prospectivo | 791 (DV) 450 (DF) | Incidencia acumulada de fractura (con retirada precoz de GC): 1-4% (un año); 9-33% (10 años) |
| Nikkel et al.16 | Registro | 68.814 | Incidencia fractura (fémur 29%): 5,8/1.000 personas/año (retirada GC precoz) vs. 8/1.000 personas/año |
| Naylor et al.17 | Registro | 4.821 | Incidencia fractura no vertebral (antebrazo, húmero, cadera): 5,6/1.000 personas/año 11,1/1.000 personas/año (M>50 años) |
| Naylor et al.18 | Registro | 2.723 | Incidencia fractura mayor: 8,1/1.000 personas/año |
BF: bisfosfonatos; DF: donante fallecido; DV: donante vivo; EE. UU.: Estados Unidos; GC: glucocorticoides; H: hombres; M: mujeres.
Principales estudios que describen el riesgo de fractura en los pacientes con trasplante renal en población europea
| Estudio | Tipo de estudio | N | Principales hallazgos |
|---|---|---|---|
| De Sevaux et al.19 | Prospectivo | 61 | Incidencia de fractura (un 50% de cadera): 34/1.000 personas/año |
| Opelz et al.20 | Registro | 20.509 | Incidencia acumulada fractura cadera: 0,85% a 5 años |
| Ferro et al.21 | Registro | 21.769 | Incidencia de fractura hospitalaria: 9,9/1.000 personas/año 1,54/1.000 personas/año |
| Hansen et al.22 | Registro | 1.504 | Cualquier fractura: Hazard ratio 1,94 [1,72-2,18] |
| Dey et al.23 | Registro | 1.081 | Incidencia de fractura sintomática: 37,6/1.000 personas/año |
Por lo tanto, determinar la salud ósea en el paciente renal es muy relevante para la estimación individual del riesgo de fractura. Disponemos de técnicas de laboratorio como los marcadores de remodelado óseo, o cruentas como la biopsia ósea, pero no resulta claro qué test diagnósticos predicen mejor el riesgo de fractura. A diferencia de lo que ocurre en la población general, las escalas de riesgo o la DXA tienen un poder predictivo mucho más limitado.
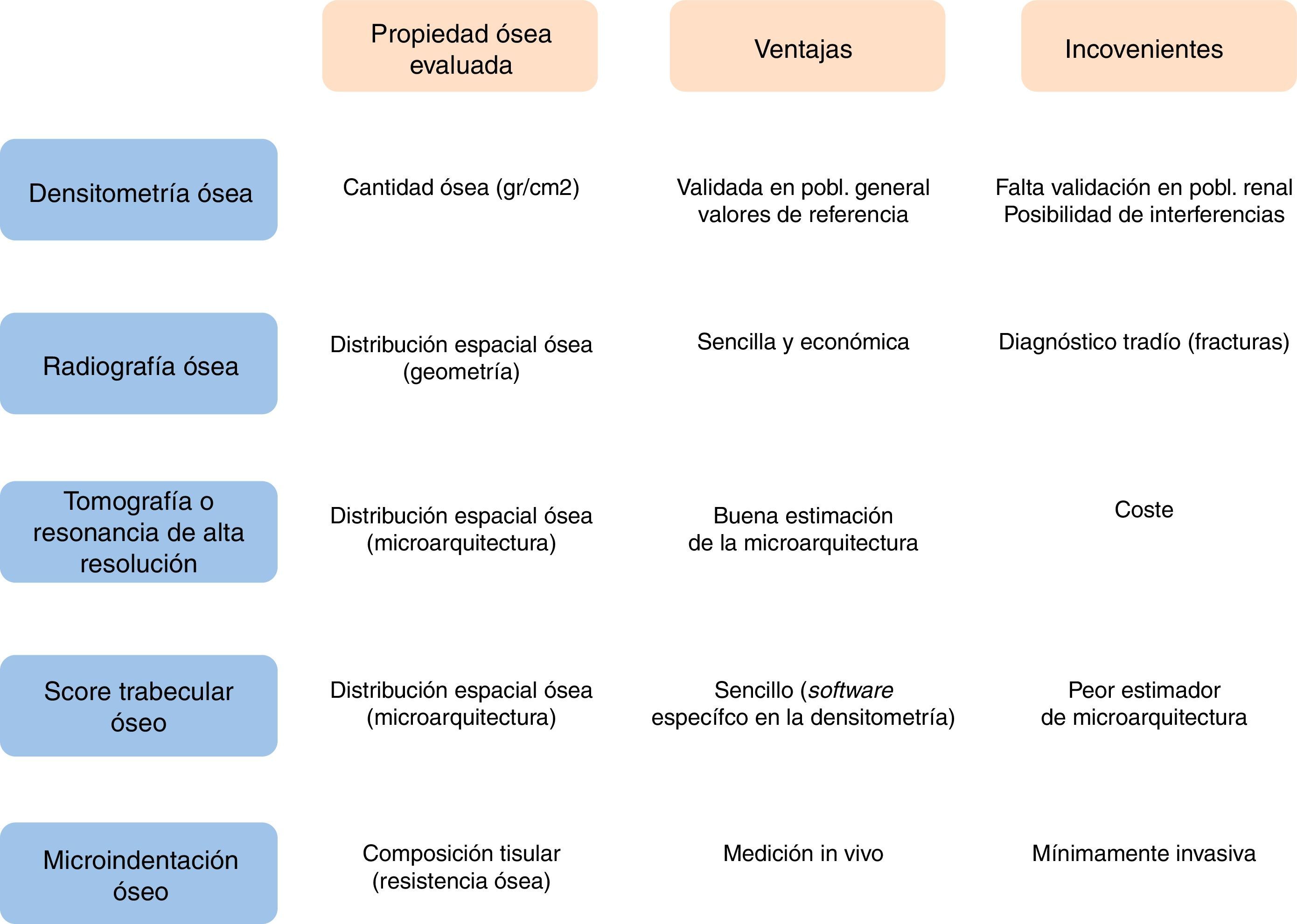
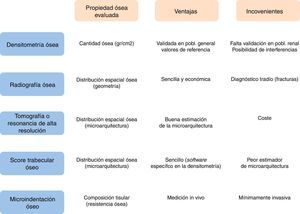
Para profundizar en el diagnóstico de la enfermedad ósea es necesario entender las distintas propiedades que constituyen la resistencia ósea. La cantidad ósea se determina por la DMO y se expresa como gramos de mineral por área ósea (o volumen si la medimos por tomografía computarizada). En cualquier individuo viene determinada por la masa ósea máxima alcanzada y la velocidad de pérdida ósea. Otros aspectos de calidad ósea contribuyen a la resistencia mecánica del hueso: la distribución espacial del hueso a nivel macroscópico (geometría) y microscópico (microarquitectura), y la composición del propio tejido óseo. La distribución espacial ósea se puede determinar mediante diferentes técnicas de imagen, desde la radiografía simple hasta la tomografía de alta definición o la resonancia magnética24. Cuanto mayor sea la resolución de las imágenes, mejor será la posibilidad de estimar con precisión la estructura ósea microscópica. Por otro lado, los componentes físicos, químicos y biológicos del tejido óseo son igualmente relevantes para la fuerza ósea y pueden contribuir a un mejor o peor comportamiento mecánico del hueso, incluyendo características del colágeno25, grado y homogeneización de la mineralización26 y proteínas no colágenas27.
Para el diagnóstico de la enfermedad ósea postrasplante renal disponemos de distintas técnicas que aportan información sobre las diferentes propiedades óseas.
La radiografía ósea permite identificar lesiones características de la osteodistrofia renal, pero los cambios aparecen muy tardíamente. Su valor diagnóstico principal es la capacidad de detectar fracturas vertebrales asintomáticas, hecho que predispone a padecer una fractura mayor osteoporótica, seleccionando así una población con mayor riesgo de fractura.
Por otro lado, la aplicación del Fracture Risk Assessment Tool (FRAX), que estima la probabilidad de fractura mayor osteoporótica (vertebral clínica, cadera, antebrazo y húmero) a 10 años aplicando un algoritmo basado en edad, sexo y factores clínicos (con o sin la DMO), no está extendida entre los pacientes con ERC28, y se desconoce su capacidad predictiva en esta población. En un estudio reciente se aplicó el score FRAX a pacientes TR con una media de 1,1 años postrasplante, la mayoría de los cuales se categorizaron como de «bajo riesgo» de fractura a 10 años, objetivándose un modesto poder predictivo del score, ya que un 4,6% de los pacientes sufrieron una fractura a 10 años29.
La DXA es actualmente el método estándar para determinar la DMO en la población general y se utiliza en el cribado de osteoporosis en población con ERC. Proporciona información acerca de la cantidad total de mineral en la zona de hueso escaneada –normalmente cuello del fémur y columna vertebral– aunque no distingue cambios en el recambio óseo o las características de la matriz ósea. En pacientes con ERC, las calcificaciones tisulares o vasculares pueden interferir con las mediciones óseas y dar valores falsamente elevados. Asimismo, la movilización de calcio postrasplante podría descender los valores de DMO, sin realmente cambiar el contenido mineral óseo.
En pacientes con ERC grados 3-5D no se recomienda la realización rutinaria de DXA para la determinación de la DMO, debido a su bajo poder predictivo de fracturas y a su incapacidad para diagnosticar el tipo de osteodistrofia renal2. En la población con ERC, la DMO lumbar o en cadera puede ser engañosa y conducir a la administración inadecuada de fármacos antirresortivos, por lo que el sitio de elección propuesto para la medición de la DMO es el radio distal4. A pesar de estas limitaciones, los pacientes renales con DMO más baja a nivel lumbar y cuello femoral son los que presentan mayor incidencia de fracturas30.
No obstante, con esta técnica no pueden captarse otras propiedades óseas tan importantes para la resistencia ósea y el consiguiente incremento del riesgo de fractura como la microarquitectura trabecular ósea31 u otras propiedades mecánicas como la elasticidad, la disposición espacial trabecular o la calidad de la matriz de colágeno, también determinantes de esta resistencia4.
Aunque la prueba diagnóstica estándar-oro para establecer la salud ósea real de los pacientes es la biopsia ósea, constituye una práctica invasiva, laboriosa, cara y, como consecuencia, muy poco habitual. En este sentido, y dado que la DXA no es capaz de captar todos los aspectos que conformarán la resistencia ósea a las fracturas, se necesitan pruebas diagnósticas para completar el establecimiento del riesgo de fractura. Tres pruebas diagnósticas han emergido en los últimos años:
- -
La tomografía computarizada cuantitativa periférica de alta resolución, utilizada en pacientes con ERC32, o TR33. Mide la densidad volumétrica de la región cortical y trabecular por separado, y tiene una resolución que permite analizar la microarquitectura ósea. No obstante, es cara y hasta el momento poco accesible en la práctica habitual.
- -
El score trabecular óseo (trabecular bone score, TBS), que analiza la microarquitectura trabecular ósea en la columna lumbar utilizando un software específico en las imágenes obtenidas con DXA31. La microarquitectura trabecular a nivel vertebral se ha asociado a mayor riesgo de fractura de manera independiente31. Se han descrito valores más bajos de TBS en población en hemodiálisis34 y en pacientes trasplantados –en el postrasplante precoz– con respecto a la población general35, con el riesgo de fractura que ello conlleva.
- -
La microindentación ósea es una técnica capaz de medir directamente propiedades mecánicas del hueso a nivel tisular, que fue descrita por primera vez en una serie clínica en 201036. Se basa en la indentación microscópica, que mide la resistencia del tejido cortical óseo a la apertura de grietas microscópicas o micro-cracks, fenómeno íntimamente ligado al inicio de la solución de continuidad en el hueso que da lugar a la fractura. Hasta la fecha, se han desarrollado 2 técnicas principales, la microindentación cíclica y la microindentación por impacto. Ambas quedan englobadas en el término genérico de reference point indentation (indentación con un punto de referencia) y están basadas en el principio de que cuanto más profundo penetre una aguja en la cara anterior de la tibia, menos resistente será el tejido óseo ante un impacto mecánico. La cíclica se utilizó en los primeros estudios en pacientes36; la segunda, por impacto, simplifica la metodología de medición37–39 y la hace preferible para su uso clínico. El procedimiento es sencillo. Se realiza en la cara anterior de la tibia con un dispositivo indentador de mano, Osteoprobe®(Active Life Scientific, Santa Barbara, CA, EE. UU.). Después de administrar anestesia local en el punto de punción, se aplica con el dispositivo una precarga de 10Newton de fuerza seguida de una indentación de 30Newton utilizando una aguja cónica de 4μ. La media de 8 valores de indentación se transforma por un algoritmo computarizado. Después, se realizan 5 indentaciones de calibración sobre un bloque de polimetilmetacrilato. El ratio entre el valor proporcionado por el hueso y por el bloque nos facilita el parámetro final, el índice de resistencia mineral ósea que viene expresado en unidades absolutas.
La propensión del hueso a la fractura es el resultado del deterioro de la DMO, la microarquitectura y las propiedades tisulares óseas, que pueden darse de manera individual o combinada y en diferentes proporciones dependiendo de cada situación fisiopatológica. Por tanto, para un cálculo completo debemos contemplar los 3 componentes.
La microindentación por impacto se ha aplicado en el estudio de otras poblaciones en las que el riesgo de fractura se puede establecer solo de manera parcial con la DXA37–39. Hay situaciones, como por ejemplo, en mujeres ancianas, en las que la microindentación no parece añadir valor a la predicción del riesgo de fractura40, quizá por ser un sector poblacional en el que la DMO y la microarquitectura ya muy deterioradas desempeñan un papel predominante en la pérdida de resistencia ósea. Por el contrario, en mujeres con diabetes tipo 2, donde tanto la DMO como la microarquitectura trabecular están preservadas en tanto que el riesgo de fractura es claramente alto, el índice de resistencia mineral ósea fue el componente más deteriorado de la fuerza ósea39. Por tanto, la microindentación puede complementar los métodos de análisis óseo existentes, particularmente en poblaciones en las que la DMO no explica de manera satisfactoria la propensión a la fractura.
Se desconoce la mejor manera de estimar qué riesgo de fractura tiene un paciente con ERC, y el desarrollo y mejora de métodos diagnósticos que permitan determinar el riesgo de fractura es crucial como un primer paso para la indicación de cualquier tratamiento preventivo (fig. 1).
Salud ósea en el trasplantado renal a largo plazoEn nuestro grupo nos planteamos analizar la salud ósea de una cohorte de pacientes trasplantados de muy larga evolución atendiendo a diferentes propiedades del hueso que contribuyen a la fuerza ósea41. Para ello, desarrollamos un estudio caso-control, con pacientes TR de más de 10 años de evolución y controles sanos sin enfermedad renal u otro factor relevante para la salud ósea. Los pacientes trasplantados presentaban una DMO más baja que los controles sanos. Sin embargo, la microarquitectura trabecular estimada por TBS y la calidad tisular ósea medida por microindentación fueron comparables en ambos grupos.
En pacientes trasplantados renales se ha descrito un TBS más bajo que en población general35. Sin embargo, a diferencia de este estudio que analizó el TBS en el postrasplante precoz, nuestra cohorte de TR de más de 10 de años de evolución mostró valores similares a los controles, apuntando a una recuperación de la salud ósea.
Por otro lado realizamos microindentación ósea por primera vez en sujetos con enfermedad renal y nuestros pacientes presentaron valores de resistencia ósea similares a los de los controles sanos. Esto indica que la afectación ósea en esta población trasplantada de larga evolución ya no es muy relevante, presentando estos receptores valores similares a la población general en términos de calidad ósea. Además, estos datos concuerdan con los estudios que muestran que las alteraciones óseas en el postrasplante son temporales y revierten con una reducción rápida o suspensión de glucocorticoides16,42. En este aspecto, es de destacar que el 80% de nuestra cohorte no llevaba glucocorticoides como tratamiento inmunosupresor de base en el momento del estudio.
Por lo tanto, en términos generales, los resultados obtenidos mostraron normalización ósea en el postrasplante tardío, a pesar de que los valores de DMO eran inferiores a los de los controles sanos. Hasta donde sabemos, este es el primer estudio que evalúa la salud ósea en TR atendiendo a todos sus diferentes componentes, cantidad ósea, microestructura trabecular y calidad del tejido óseo. Es la primera vez, por tanto, que se lleva a cabo en pacientes renales una medición de la calidad ósea mediante microindentación, capaz de captar propiedades mecánicas del hueso y aportar información adicional acerca de la resistencia ósea en un paciente individual de una manera sencilla y clínicamente viable. Sin embargo, para determinar el valor predictivo del riesgo de fractura de la microindentación ósea en esta población, así como para monitorizar los valores del índice de resistencia mineral ósea en respuesta a distintas estrategias terapéuticas, serán necesarios estudios longitudinales con mayor número de pacientes.
ConclusionesLa resistencia ósea determina la predisposición que tiene el hueso a la fractura. Se conforma por varias propiedades complementarias entre sí que pueden ser evaluadas con diferentes pruebas diagnósticas. Para una adecuada estimación del riesgo de fractura de un paciente debe realizarse una evaluación que integre la cantidad y la calidad ósea. Los pacientes renales y, dentro de estos, los trasplantados, representan una población tributaria de esta evaluación completa, para la posterior intervención preventiva. El TBS y la microindentación ósea se han asociado a un mayor riesgo de fracturas en otras poblaciones, aunque nuevos estudios prospectivos de mayor envergadura y a largo plazo permitirán confirmar la utilidad clínica de estas técnicas y su poder predictivo de fracturas.
Conceptos clave
- •
Los pacientes trasplantados renales tienen mayor riesgo de fracturas que la población general.
- •
En la resistencia ósea intervienen diversas propiedades óseas como la cantidad de mineral, la arquitectura y la calidad tisular ósea.
- •
Se desconoce si las técnicas de detección de sujetos en riesgo de fractura, como la densitometría ósea, tienen la misma validez en población trasplantada.
- •
Otras técnicas, como el score trabecular óseo o la microindentación ósea, se postulan para complementar la evaluación ósea integral de nuestros pacientes.
La institución de DPA ha recibido fondos para la investigación en forma de becas de AMGEN y BIOIBERICA. ADP es accionista de Active Life Scientific. El resto de los autores declaran no tener conflicto de intereses.
Este trabajo se ha realizado en parte gracias a una Ayuda de Investigación de la Sociedad Española de Nefrología. JP es investigador de los proyectos FIS-FEDER PI13/00598 y PI16/00619 (Instituto de Salud Carlos III) y coordina un grupo dentro de REDinREN (RD16/0009/0013). La técnica de microindentación se financia en parte por CIBERFES, Instituto Carlos III (Fondos FEDER).