Sr. Director:
Los pacientes en hemodiálisis presentan mayor predisposición al desarrollo de infecciones por la existencia de alteraciones en la respuesta inmunológica asociadas a la insuficiencia renal y favorecidas, además, por el uso de algunos fármacos inmunosupresores y patologías como la diabetes1-4. En los últimos años hemos asistido a un aumento en la incidencia de tuberculosis (TBC) en la población en general y por ello también en nuestra población en hemodiálisis1. El diagnóstico de TBC en estos pacientes se ve dificultado por la clínica insidiosa e inespecífica y por la negatividad de algunas pruebas diagnósticas y de cribado en este grupo de pacientes3,5.
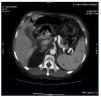
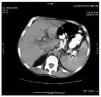
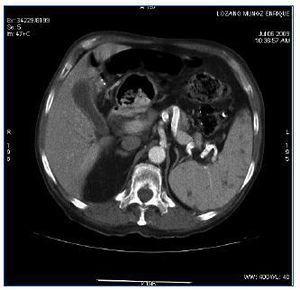
Se describe el caso de un paciente de 67 años de edad en programa de hemodiálisis con los antecedentes personales de hipertensión arterial, serologías positivas de virus de hepatitis C, enfermedad renal crónica por nefroangiosclerosis, que inicia hemodiálisis en 1989, trasplante renal en 1990, diabetes mellitus postrasplante; reinicia diálisis en septiembre de 2007. En tratamiento desde hacía 3 meses con dosis de 30 mg/día de prednisona ante la sospecha clínica inicial de una intolerancia al injerto renal. Ingresa por fiebre vespertina con sudoración sin foco aparente de una semana de evolución. La anamnesis y la exploración física eran inespecíficas, mostrando únicamente astenia y pérdida de peso en los últimos meses. Se obtienen cultivos de sangre, orina, líquido pleural y esputos que resultan negativos, así como estudios radiológicos de tórax y abdomen. Se comienza antibioticoterapia de amplio espectro y se continúa el estudio para buscar el foco causante de la fiebre. Se realizan ecocardiogramas transtorácico y transesofágico que resultan normales. En únicamente uno de los hemocultivos seriados posteriores se aísla Staplylococcus aureus, por lo que se modifica el tratamiento antibiótico y se realizan de nuevo ecocardiogramas transtorácico y transesofágico que descartan la existencia de una endocarditis. Ante la persistencia de la fiebre se añade tratamiento antifúngico. En la analítica destaca PCR 13 U, proteínas totales 5,1 g/dl, albúmina 2,3 g/dl, leucocitos 3.600 (80% neutrófilos), Hgb 12,4, hematocrito 37%, plaquetas 102.000 x 109. La ecografía abdominal muestra una esplenomegalia con múltiples y pequeñas imágenes hipoecogénicas bien definidas, de hasta 1 cm de diámetro que podrían corresponder a microabscesos esplénicos múltiples. Se realiza TAC toracoabdominal que muestra en el tórax la existencia de múltiples adenomegalias mediastínicas, evidentes en espacio retrocavo-pretraqueal, paraaórtico, paratraqueal derecho superior e inferior y subcarinal, de hasta 2 cm de diámetro. Derrame pleural bilateral y pericárdico. Parénquima pulmonar con patrón «en mosaico». Se aprecian al menos tres imágenes focales, seudonodulares, de alrededor de 1 cm de diámetro, en situación periférica, subpleural, una en segmento anterior del lóbulo del lóbulo superior derecho y dos en lóbulo superior izquierdo. Infiltrados irregulares intersticioacinares en ambas bases en abdomen y pelvis, esplenomegalia, con múltiples imágenes focales hipodensas, de contornos no bien definidos, menores de 1 cm, compatibles con microabscesos esplénicos y al menos dos pequeñas imágenes hipodensas puntiformes en el hígado (figura 1). Planteamos el diagnóstico diferencial con un carcinoma microcítico de pulmón o con un linfoma. Se realiza biopsia de médula ósea que muestra una hipoplasia de células medulares sin evidencia de células neoplásicas. La gammagrafía con galio-67 no muestra focos de actividad inflamatoria/infecciosa. En PET/TAC se aprecian adenopatías hipermetabólicas en la encrucijada cérvico-supraclaviculares, axilares y mediastínicas, nódulos pulmonares hipermetabólicos subpleurales múltiples. Esplenomegalia con múltiples nódulos hipermetabólicos, imágenes focales hipermetabólicos en cuerpos vertebrales de C3, C4, D8 y cuarto arco costal. Pese al tratamiento antibiótico de amplio espectro y antifúngicos el paciente continúa con picos febriles con importante síndrome constitucional y caquectización. Todos los cultivos, serologías, así como el test de PPD intradérmico, cultivos de BK en esputo, líquido pleural y orina y adenosindesamina en líquido pleural son repetidamente negativos. Se realiza mediastinoscopia con biopsia de dos de las adenopatías. La anatomía patológica es descrita como una linfadenitis granulomatosa necrosante extremadamente indicativa de infección por micobacterias; con las técnicas histoquímicas para microorganismos no se identifican bacilos ácido-alcohol resistentes ni hongos. Ante este hallazgo y la clínica del paciente, con una alta sospecha de infección tuberculosa decidimos iniciar tratamiento con tuberculostáticos (rifampicina, isoniazida y etambutol).
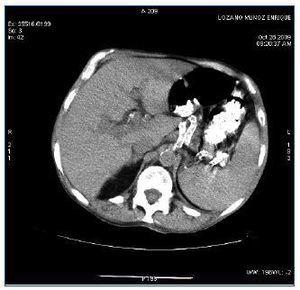
La evolución posterior del paciente es favorable, con desaparición de la fiebre, mejoría del estado general y aumento de peso que permite incluso la rehabilitación y deambulación. A los 2 meses de iniciado el tratamiento se realiza TAC de control en la que se aprecian una importante reducción del tamaño y del número de las adenopatías mediastínicas, una disminución del número de adenopatías paratraqueales, un descenso del tamaño y de la densidad de la lesiones parenquimatosas en pulmón y la desaparición de las imágenes esplénicas, quedando únicamente una lesión hipodensa en el polo anterior del bazo de menor tamaño que en la TAC previa (figura 2).
Así pues, el diagnóstico del paciente fue TBC diseminada probablemente por reactivación de TBC en paciente en diálisis en tratamiento crónico con corticoides. El diagnóstico se llevó a cabo mediante anatomía patológica y la clínica del paciente. En este tipo de casos, el diagnóstico de la infección es difícil, porque la mayoría de las veces las pruebas de detección y de laboratorio son negativaso, porque los pacientes presentan una clínica inespecífica y por la localización extrapulmonar, por lo que suelen retrasarse el diagnóstico y el inicio del tratamiento5. Coincidimos con otros autores en la necesidad de mantener índices de alta sospecha y en el tratamiento empírico precoz, que reduce la mortalidad.
Figura 1. TAC con contraste a nivel esplénico con múltiples lesiones.
Figura 2. TAC con contraste a nivel esplénico tras 2 meses de tratamiento con tuberculostáticos.