El trasplante renal de donante vivo (TRDV) es la opción terapéutica con las mejores expectativas de supervivencia para el injerto y para el paciente con insuficiencia renal terminal; sin embargo, este tipo de trasplantes ha experimentado un descenso progresivo en los últimos años en España.
Entre las posibles explicaciones del descenso de actividad se encuentra la coincidencia en el tiempo con un aumento en el número de donantes renales fallecidos, tanto por muerte encefálica como por asistolia controlada, que podría haber generado una falsa impresión de ausencia de necesidad del TRDV. Además, la disponibilidad de un mayor número de riñones para trasplante habría supuesto un incremento en la carga de trabajo de los profesionales que pudiera enlentecer los procesos de donación en vida. Otro posible argumento radica en un posible cambio de actitud hacia posturas más conservadoras a la hora de informar a pacientes y a familiares acerca de esta opción terapéutica, a raíz de los artículos publicados respecto al riesgo de la donación a largo plazo. Sin embargo, existe una importantísima variabilidad en la actividad entre centros y comunidades autónomas, no explicada por el volumen de trasplante procedente de otros tipos de donante. Este dato, unido a que la indicación de donación renal en vida se realiza de manera mayoritaria en situación de enfermedad renal crónica avanzada (ERCA) y que el tiempo en diálisis es un factor pronóstico negativo respecto a la supervivencia postrasplante, permite concluir que el descenso depende además de otros factores.
Por este motivo, en la reunión anual de equipos de trasplante renal, celebrada en la sede de la Organización Nacional de Trasplantes (ONT) en 2018, se constituyó un grupo de trabajo formado por equipos de trasplante renal, el grupo de trasplantes de la Sociedad Española de Nefrología (SEN) (SENTRA), la Sociedad Española de Trasplantes (SET) y la ONT, con el objetivo de identificar otras causas que condicionaron el descenso de la actividad de este tipo de trasplantes en España y su posible relación con la gestión del proceso de donación de vivo.
El grupo de trabajo diseñó un cuestionario de autoevaluación, que fue cumplimentado por las 33 unidades de trasplante renal de donante vivo activas en España. El cuestionario contiene preguntas sobre las diferentes fases del proceso de donación de vivo: información inicial, estudio del donante vivo e información de los riesgos, consentimiento, recursos humanos (RRHH), nefrectomía, trasplante y seguimiento posterior.
El análisis de las respuestas ha dado como resultado la creación de un análisis de debilidades, amenazas, fortalezas y oportunidades (DAFO) del programa a nivel nacional y ha permitido elaborar recomendaciones específicas dirigidas a mejorar cada una de las fases del proceso de donación en vida. El documento, denominado Análisis de situación del trasplante renal de donante vivo y hoja de ruta ha sido también revisado por un panel de expertos en TRDV, representantes de varias sociedades científicas implicadas (Asociación Española de Urología [AEU], Sociedad Española de Enfermería Nefrológica [SEDEN], Sociedad Española de Inmunología [SEI/GETH]), el Grupo de Trabajo Enfermedad Renal Crónica Avanzada (ACERCA), la Asociación de Pacientes para la Lucha Contra la Enfermedad Renal (ALCER) y sometido posteriormente a consulta pública. Tras incluir las mejoras sugeridas, el documento final ha sido adoptado institucionalmente en el Consejo Interterritorial de Trasplantes (CIT) del Sistema Nacional de Salud.
El trabajo realizado y las recomendaciones para optimizar el TRVD se describen a lo largo del presente artículo, organizados por los diferentes apartados del proceso de donación.
Living donor kidney transplantation (LDKT) is the best treatment option for end stage renal disease in terms of both patient and graft survival. However, figures on LDKT in Spain that had been continuously growing from 2005 to 2014, have experienced a continuous decrease in the last five years.
One possible explanation for this decrease is that the significant increase in the number of deceased donors in Spain during the last years, both brain death and controlled circulatory death donors, might have generated the false idea that we have coped with the transplant needs. Moreover, a greater number of deceased donor kidney transplants have caused a heavy workload for the transplant teams.
Furthermore, the transplant teams could have moved on to a more conservative approach to the information and assessment of patients and families considering the potential long-term risks for donors in recent papers. However, there is a significant variability in the LDKT rate among transplant centers and regions in Spain independent of their deceased donor rates. This fact and the fact that LDKT is usually a preemptive option for patients with advanced chronic renal failure, as time on dialysis is a negative independent factor for transplant outcomes, lead us to conclude that the decrease in LDKT depends on other factors.
Thus, in the kidney transplant annual meeting held at ONT site in 2018, a working group was created to identify other causes for the decrease of LDKT in Spain and its relationship with the different steps of the process. The group was formed by transplant teams, a representative of the transplant group of the Spanish Society of Nephrology (SENTRA), a representative of the Spanish Society of Transplants (SET) and representatives of the Spanish National Transplant Organization (ONT).
A self-evaluation survey that contains requests about the phases of the LDKT processes (information, donor work out, informed consent, surgeries, follow-up and human resources) were developed and sent to 33 LDKT teams. All the centers answered the questionnaire.
The analysis of the answers has resulted in the creation of a national analysis of strengths, weaknesses, opportunities, threats (SWOT) of the LDKT program in Spain and the development of recommendations targeted to improve every step of the donation process. The work performed, the conclusions and recommendations provided, have been reflected in the following report: Spanish living donor kidney transplant program assessment: recommendations for optimization. This document has also been reviewed by a panel of experts, representatives of the scientific societies (Spanish Society of Urology (AEU), Spanish Society of Nephrology Nursery (SEDEN), Spanish Society of Immunology (SEI/GETH)) and the patient association ALCER. Finally, the report has been submitted to public consultation, reaching ample consensus. In addition, the transplant competent authorities of the different regions in Spain have adopted the report at institutional level.
The work done and the recommendations to optimize LDKT are summarized in the present manuscript, organized by the different phases of the donation process.
El trasplante renal constituye el mejor tratamiento de la insuficiencia renal crónica en cuanto a supervivencia, calidad de vida, complicaciones y relación coste-efectividad frente a la diálisis1–5 y, en caso de donación en vida, con un bajo índice de complicaciones para el donante6,7. Por ello, este procedimiento es ampliamente utilizado a nivel internacional. Según datos del Observatorio Mundial de Donación y Trasplantes8, en el año 2018 se llevaron a cabo más de 95.000 trasplantes renales, un 36% procedente de donante vivo. Este porcentaje se reduce a un 28% en el conjunto de países del consejo de Europa. Sin embargo, en España, la contribución de la donación de vivo a la actividad global de trasplantes es de un 10%9,10.
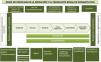
En la primera década del presente siglo se llevaron a cabo una serie de iniciativas acometidas por diferentes actores: autoridades sanitarias (ONT y Coordinaciones Autonómicas de Trasplante [CAT]), profesionales sanitarios a nivel de centro, sociedades científicas y asociaciones de pacientes, con el objetivo de fomentar la donación de vivo. Estas iniciativas basadas en la información, con acciones de formación dirigidas a profesionales, desarrollo de protocolos de actuación y guías de práctica clínica11,12, puesta en marcha de los programas de donación cruzada y altruista13,14 y del registro de donante vivo15 condujeron a un incremento significativo de la actividad de este tipo de trasplante en nuestro país durante el período 2005-2014, al pasar de tasas inferiores a 3 trasplantes por millón de población (pmp) a 9 procedimientos pmp, con cifras superiores a los 400 trasplantes anuales en números absolutos (fig. 1). Sin embargo, a partir del año 2014 se ha invertido la curva con un descenso progresivo en la actividad de TRDV.
Evolución de la actividad de TRDV en España (1991-2018)10.
Un primer análisis de la situación llevó a sospechar que el motivo fundamental era el incremento en la disponibilidad de riñones para trasplante procedentes de donante fallecido, resultado del aumento en la actividad de donación en muerte encefálica y del extraordinario desarrollo de la donación en asistolia controlada en los últimos años10,16. Este incremento en la actividad habría contribuido, por un lado, a generar la percepción de una disminución de las necesidades de trasplante de nuestra lista, con tiempos de espera más cortos. Por otro lado, el aumento en el número de procedimientos con donantes cada vez más complejos habría supuesto una importante carga de trabajo para los equipos de trasplante (y, en menor medida, también para los profesionales de la coordinación de trasplante, urología e inmunología). Si la composición de los equipos de trasplante no ha variado, la donación de vivo podría suponer un trabajo extra, puesto que en España el estudio y la coordinación del proceso de donación de un riñón en vida recae, en la gran mayoría de los casos, en los nefrólogos de trasplante.
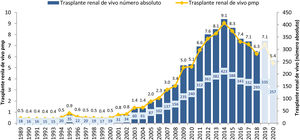
Sobre esta valoración, y bajo la premisa de que el aumento de la actividad trasplantadora de donante fallecido podría haber influido negativamente en la actividad de donación de vivo, hemos analizado la actividad de trasplante renal en sus diferentes modalidades, estratificada por comunidades autónomas. Si bien es cierto que el descenso en actividad de vivo se ha producido en la gran mayoría de las comunidades, la que tiene mayor tasa de trasplante renal de donante fallecido (Cataluña) también es la que ha realizado un mayor número de procedimientos de donante vivo pmp. Además, las comunidades autónomas con una menor tasa de trasplante renal de donante fallecido no han suplido las necesidades con un aumento en la actividad de donación de vivo (fig. 2).
Trasplantes renales por Comunidades Autónomas (CCAA) de trasplante y tipo de donante pmp en España (2018)10.
Otro de los motivos que podría haber influido en el descenso del trasplante renal de vivo es la incertidumbre sobre la seguridad de esta donación a largo plazo, tras la publicación de las experiencias noruega y estadounidense, si bien estos trabajos tienen sesgos metodológicos de selección de la población control estudiada, lo que podría justificar el incremento de la morbi-mortalidad del donante frente a la población sana emparejada17,18. Recientemente se han puesto de manifiesto las características que configuran un perfil de mayor riesgo frente a otro con similares resultados a la población sana, lo que permite realizar una mejor valoración de riesgos19.
En este contexto, el Plan Estratégico Nacional en Donación y Trasplante de Órganos, concebido para los años 2018-2022, identifica como Acción número 33: el análisis de los motivos que han determinado la reducción en la actividad de TRDV y la identificación de buenas prácticas en la organización y el desarrollo de los procesos de información, evaluación y selección (inmunológica, nefrológica, urológica y psicosocial) del donante vivo, así como del procedimiento quirúrgico, el cuidado y el seguimiento20.
Con este objetivo, la ONT acordó con los equipos de trasplante renal de nuestro país, en la reunión anual celebrada en el año 2018, la creación de un grupo de trabajo formado por nefrólogos voluntarios de los centros con programa de TRDV, la SET, SENTRA y la propia ONT para realizar un análisis de la situación y detectar áreas de mejora.
Este documento resume la metodología utilizada para el mencionado análisis, sus resultados y las recomendaciones derivadas para optimizar los procesos de TRDV en los centros, que se detallan en el Documento de Consenso: Análisis de situación del trasplante renal de donante vivo y hoja de ruta, disponible en la páginas Web de la SEN, la SET y la ONT21-23.
MetodologíaEl grupo de trabajo diseñó un cuestionario de autoevaluación21-23 destinado al responsable del programa de TRDV de cada centro.
El instrumento incluía preguntas cerradas y abiertas, de modo que los encuestados tenían la oportunidad de argumentar sus respuestas. Para que los responsables de los centros se sintieran con mayor libertad en la información aportada por sus respuestas, se garantizó que éstas sólo fueran conocidas por el centro y por el grupo de trabajo, de manera que el hospital mantuviera el anonimato en los informes y conclusiones de este proyecto.
Además, para facilitar la cumplimentación del cuestionario y el análisis posterior, las preguntas se agruparon en función de las diferentes fases del proceso de donación de vivo (fig. 3):
- 1.
Información inicial/detección: Tipo de información inicial que se facilita al enfermo renal, si esta información está protocolizada, si se dedica un tiempo específico, en qué momento y lugar se informa, cuál es el perfil de los profesionales que suministran la información, si esta se ofrece sólo al paciente o también a los acompañantes y si consideran que la información que proporcionan es adecuada o no.
- 2.
Proceso de estudio: Existencia de la figura de un responsable del proceso de estudio, así como de protocolos que especifiquen cómo se realiza la gestión de los estudios y la solicitud de pruebas, si se prioriza el estudio por tratarse de un donante vivo, qué acciones se han llevado a cabo para optimizar el proceso de estudio y qué acciones de mejora proponen los centros. Finalmente, si se considera que el tiempo de estudio de un donante vivo en el centro es el adecuado.
- 3.
Consentimiento a la donación: Aspectos relacionados con la información facilitada para la firma del consentimiento a la extracción de un riñón, la actuación del Comité de Ética Asistencial (CEAS) y la del juzgado de primera instancia.
- 4.
RRHH: Número, dedicación y experiencia en TRDV de los profesionales sanitarios de las unidades de nefrología, urología, enfermería nefrológica y coordinación de trasplantes, así como otras tareas que realizan estos colectivos y si se considera adecuada la disponibilidad de RRHH para llevar a cabo un programa de TRDV. Por las características del estudio, no se ha contemplado de manera explícita la importante dedicación de otros profesionales que participan en diferentes apartados del estudio del donante, como los pertenecientes a servicios de inmunología, psiquiatría/psicología, radiodiagnóstico, medicina interna, etc., pero sí se reflejará en las áreas de mejora propuestas por los centros para la mejora en el proceso de estudio.
- 5.
Nefrectomía, trasplante y seguimiento: Preguntas relacionadas con la capacidad de los hospitales de adaptarse a la actividad de donación de vivo y la priorización del proceso en el centro.
- 6.
Preguntas finales: Opinión sobre la actividad de TRDV en el hospital; si se considera adecuada y cuál es la actitud de los profesionales en el hospital y en los centros periféricos frente a la donación de vivo. Finalmente, posibles acciones de mejora que se hayan detectado, tanto a nivel local como general.
Mapa del proceso de trasplante renal con donante vivo directo21-23.
El análisis de las respuestas al cuestionario se llevó a cabo desde dos perspectivas diferentes:
Por un lado, se realizó un análisis descriptivo de las variables cuantitativas, utilizando medidas de frecuencia para las categóricas y de dispersión para las variables cuantitativas, para lo que se utilizó SPSS versión 25 (SPSS Inc., Chicago IL., EE. UU.) para los análisis estadísticos. De forma complementaria al cuestionario de autoevaluación, se utilizó el Registro Nacional de Donación y Trasplante (CORE) para obtener los datos de actividad de trasplante renal (global y estratificada en donante vivo y donante fallecido) del período 2013-2017, y poder analizar las respuestas junto a la información sobre la actividad de trasplantes.
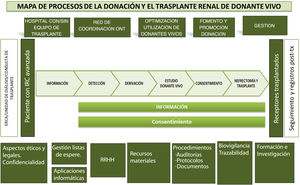
Por otro lado, a partir de las respuestas abiertas, se elaboró un análisis DAFO (fig. 4) del programa de TRDV a nivel nacional, identificando las debilidades, amenazas, fortalezas y oportunidades del proceso en su conjunto.
Análisis DAFO del programa nacional de TRDV21-23.
El análisis completo de las respuestas por parte del grupo de trabajo dio como resultado la elaboración de una serie de recomendaciones y acciones separadas por cada fase del proceso de TRDV.
El estudio completo se recogió en el documento Análisis de situación del trasplante renal de donante vivo y hoja de ruta, que fue revisado también por un grupo de profesionales expertos en donación de vivo, política sanitaria, y pacientes en ERCA.
Posteriormente, el documento fue elevado a representantes de las Sociedades Científicas SEDEN, AEU, SEI/GETH, la asociación de pacientes ALCER y finalmente sometido a consulta pública, alcanzando un amplio consenso y siendo adoptado institucionalmente por el Consejo Interterritorial de Trasplantes del Sistema Nacional de Salud en noviembre de 2020.
A continuación se resumen las recomendaciones desarrolladas para cada uno de los apartados del proceso:
Desarrollo de recomendacionesInformación inicial:El momento ideal para detectar un posible donante vivo para un receptor de trasplante renal es en el paso de la consulta a la unidad de ERCA.
Para mejorar la detección de un posible donante vivo, se debe informar adecuadamente de esta opción cuando se explican las opciones de tratamiento sustitutivo de la función renal a pacientes y familiares.
La información acerca de la opción de TRDV debe ser reforzada en la consulta de lista de espera, al inicio de diálisis y realizarse de manera periódica en aquellos pacientes, candidatos a trasplante, que han preferido esperar un trasplante de donante fallecido que no se ha realizado.
Es necesario el establecimiento de un equipo multidisciplinar (médico/enfermera) especialmente dedicado, con formación adecuada para cubrir los aspectos informativos.
Es necesario disponer de material informativo riguroso, actualizado, de fácil comprensión y consensuado a nivel nacional, para entregar al paciente y a sus seres queridos.
Aunque la inmensa mayoría de los centros reportan que informan de manera habitual, ninguno lleva un registro de los pacientes a los que se explica esta opción terapéutica. Es necesario conocer el volumen de pacientes candidatos a trasplante renal que reciben información sobre la opción del TRDV para dimensionar la indicación real de este tipo de trasplante en España.
Por otro lado, no todos los centros tienen un protocolo para facilitar la información, por lo que tanto la forma de abordarla como el momento en que se facilita es «persona-dependiente» en los hospitales. En este sentido, el grupo de ERCA de la SEN ha puesto en marcha un sistema de acreditación de calidad de las unidades de enfermedad renal crónica avanzada, que incorpora, dentro de sus estándares obligatorios, el desarrollo de protocolos de información acerca de la donación de vivo entre las diferentes opciones de tratamiento sustitutivo de la función renal y el registro de esta información24.
Por otro lado, existe un importante volumen de pacientes atendido en centros no trasplantadores (tanto en hospitales como en centros de diálisis) y la percepción de la información que se facilita en ellos es variable, lo que denota una ausencia de coordinación adecuada entre estos centros y su hospital de referencia
Proceso de estudioEl proceso de estudio debe poder realizarse, de media, en un periodo no superior a 12 semanas, con el apoyo de la institución hospitalaria.
El proceso de estudio debe seguir un protocolo previamente establecido, que englobe la organización del proceso, cómo se inicia, los roles del personal implicado incluyendo el responsable del programa, las pruebas a realizar, apoyo de otros servicios implicados (como inmunología, radiología, etc.) y un cronograma establecido.
Los centros no trasplantadores deben colaborar en las fases iniciales del proceso de estudio para la agilización del propio proceso y para evitar la sobrecarga de trabajo del centro trasplantador, si bien se recomienda un procedimiento coordinado con el centro trasplantador.
El tiempo de estudio de un donante vivo debe ser similar en un hospital trasplantador y no trasplantador, independientemente de si el hospital no trasplantador realiza alguna de las pruebas o todas.
Se recomienda la monitorización de los procedimientos de estudio iniciados y cuántos no finalizan en trasplante, para detectar áreas de mejora.
En cuanto al proceso de estudio del donante vivo, existe una importante motivación por parte de los profesionales encargados del mismo; sin embargo, aunque los centros siguen un protocolo de test diagnósticos que deben realizar, la presencia de un procedimiento que automatiza las solicitudes facilita la realización de pruebas, con lo que se logra acortar el tiempo de estudio. En este sentido, el trabajo en equipo y el apoyo de otros servicios, como inmunología, radiodiagnóstico, psicología, etc. es esencial para optimizar esta fase del proceso.
Con respecto a las causas de desestimación, son pocos los centros que recogen de manera exhaustiva los motivos por los que un procedimiento de donante vivo no sigue adelante, algo fundamental para establecer áreas de mejora.
Consentimiento a la donaciónSe deben crear materiales informativos actualizados, consensuados y adaptados a las condiciones del donante, para facilitar la comprensión de la información.
Es necesario disponer de un documento de consentimiento informado específico, que contemple no solo las peculiaridades de la nefrectomía para donación y trasplante, sino también los riesgos asociados a ser monorreno, en relación con el riesgo cardiovascular y la ERC.
La información deberá ser facilitada por un equipo de, al menos, dos profesionales.
El proceso de consentimiento, que engloba la información que recibe el donante sobre los riesgos concretos del procedimiento a lo largo de todo el proceso de evaluación, así como el procedimiento de valoración por parte del CEAS y la comparecencia judicial, está claro y bien establecido. Existe, sin embargo, variabilidad en el tipo de consentimiento que se facilita para la firma, por lo que se debe trabajar en la unificación del mismo, de modo que el donante tenga la misma información independientemente de su lugar de residencia.
Por otro lado, aunque no es una conclusión directa de los resultados del cuestionario, es importante valorar el apoyo en la información, tanto por parte del personal de enfermería adecuadamente formado, como de pacientes y donantes que han vivido la experiencia TRDV. Estos últimos, a través de sus testimonios, pueden ayudar a facilitar una buena gestión emocional del proceso, vivido en ocasiones con un elevado grado de ansiedad por parte de las familias.
Recursos humanosEl número de RRHH destinados al TRDV debe adecuarse a la actividad de trasplante renal que desarrolle el centro con el apoyo de la propia institución hospitalaria.
Los profesionalesdestinados al TRDV han de disponer de untiempo específicodedicado al mismo. Además, deben ser adecuadamente formados, cada profesional en sus competencias (nefrología, urología, enfermería nefrológica, inmunología, etc.) para atender adecuadamente a cada uno de los apartados que configuran el proceso del TRDV: desde la detección hasta la nefrectomía y el cuidado posterior.
En los centros trasplantadores siempre deberá existir la figura del responsable de todo el programa de donación de vivo, con un perfil profesional que le permita organizar y gestionar todas las tareas derivadas del mismo. Dicho profesional contará con personal de apoyo para coordinar las exploraciones complementarias, visitas de especialistas y trámites administrativos.
En lo relativo a RRHH, para las diferentes fases del proceso de donación de vivo se cuenta con profesionales responsables de los mismos, pero no ha sido posible determinar si existe una persona que coordine todas las labores derivadas de este acto terapéutico. Es importante definir esta figura a nivel hospitalario con un perfil y una asignación de tareas para facilitar la coordinación de los procesos.
Respecto a otros profesionales que participan en el proceso, se observa una dispersión que hace muy difícil establecer una relación directa entre el número de RRHH y la actividad, si bien es cierto que los hospitales con mayor actividad dedican un número mayor de profesionales y éstos tienen más tiempo de experiencia. Por otro lado, el aumento en el número de trasplantes de donante fallecido que ha experimentado España de forma global ha supuesto un incremento en la carga de trabajo en los centros, por lo que es posible que la dedicación a la donación de vivo se haya visto disminuida. Con respecto a las funciones del coordinador hospitalario de trasplantes, varían en función del centro, ejerciendo un papel de apoyo logístico en la gran mayoría de los casos.
Disponibilidad de quirófanosDebe establecerse un mecanismo para facilitar la disponibilidad de quirófano cuando hay un procedimiento de donante vivo.
Llegado el momento del trasplante, no todos los centros tienen facilidad para elegir una fecha de quirófano, al no ser una actividad priorizada en el centro. Esta circunstancia alarga los tiempos del proceso de donación de vivo y puede ser un condicionante en la actividad del centro. La disponibilidad de quirófano puede materializarse, a modo de ejemplo, en días fijos de cirugía o programación de quirófano en un horario específico.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses en el trabajo realizado y presentado en el presente artículo.