A propósito del artículo publicado en la revista de Nefrología «Estenosis de arteria ilíaca tras trasplante renal como causa de hipertensión arterial refractaria y claudicación»1 y a una revisión sobre el síndrome de encefalopatía posterior reversible (SEPR)2, publicada en NefroPlus, presentamos un caso que guarda estrecha relación con ambas publicaciones.
Los problemas vasculares siguen siendo una de las principales complicaciones después del trasplante renal, con una incidencia del 3% al 15%3.
La hipertensión arterial (HTA) postrasplante secundaria a la disminución del flujo sanguíneo renal, debido a la afectación de la arteria del injerto o menos frecuente del segmento aorto-ilíaco proximal4, es una forma corregible1,
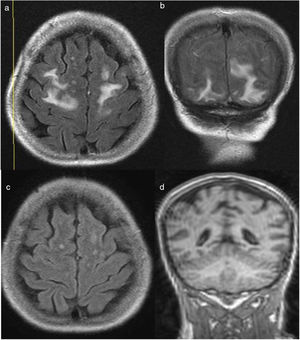
Presentamos el caso de una mujer de 62 años, con antecedentes de nefropatía túbulo-intersticial crónica e HTA controlada con amlodipino, que había recibido un trasplante renal estando en tratamiento inmunosupresor con tacrolimús, sirolimús y prednisona. A las 3 semanas, comenzó con cefalea intensa, vómitos y visión borrosa, asociados a HTA refractaria, sin evidencia de deterioro de la función renal ni proteinuria. En el fondo de ojo se objetivó retinopatía hipertensiva grado 2. Ante la sospecha clínica de encefalopatía hipertensiva, se solicitó TC craneal, observándose hallazgos compatibles con SEPR, que se confirma mediante resonancia nuclear magnética cerebral (RNMC) (fig. 1a y b). Debido al mal control tensional, se intensificó el tratamiento hipotensor; se realizaron exámenes complementarios para descartar causas de HTA secundaria y se procedió a la suspensión del tacrolimús, aunque la concentración plasmática del mismo se mantuvo dentro del intervalo terapéutico objetivo desde el ingreso.
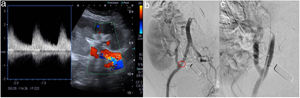
El estudio de HTA secundaria resultó negativo, excepto por la eco-Doppler del injerto, que informó de probable estenosis de la arteria renal (morfología tradus parvus y aumento de las velocidades de hasta 200cm/s en la porción proximal) (fig. 2a). La angio-TC planteó la posibilidad de fístula arteriovenosa, siendo poco valorable por artefacto (prótesis de cadera derecha), por lo que se realizó arteriografía selectiva que evidenció una estenosis de la arteria ilíaca externa previa a la anastomosis de la arteria del injerto (fig. 2b), con reducción del calibre de la luz a 3,5mm. Se practicó entonces un tratamiento endovascular con angioplastia de la estenosis, lográndose buen resultado morfológico (fig. 2c), siendo este procedimiento con/sin stent el tratamiento de elección en este tipo de patología4.
A las 24 h se objetivó un mejor control tensional, con desaparición paulatina de la sintomatología, lo cual permitió disminuir progresivamente el tratamiento hipotensor.
La RNMC que se realizó un mes después, mostró una importante mejoría de los signos del SEPR (fig. 1c-d). En la eco-Doppler de control no existieron hallazgos compatibles con alteración vascular del injerto y se procedió a la reintroducción del tacrolimús. La paciente actualmente se encuentra asintomática y normotensa.
Algunos autores señalan la HTA refractaria como el elemento fundamental en el diagnóstico de la estenosis del segmento ilíaco proximal4, siendo la eco-Doppler la técnica de cribado de elección seguida de la angio-TC como prueba confirmatoria1. Ambas no fueron concluyentes en nuestro caso y fue necesario recurrir a la arteriografía, previo al tratamiento endovascular5.
La forma de presentación clínica obligó a descartar un SEPR, entidad clínico-radiológica potencialmente reversible y poco frecuente, que se manifiesta con síntomas neurológicos agudos (alteraciones de la consciencia, convulsiones, cefalea, trastornos visuales, déficit neurológico focal, etc.)6. Los cambios fisiopatológicos que subyacen al SEPR no son del todo conocidos6, aunque algunos investigadores postulan que las fluctuaciones abruptas de las cifras de presión arterial provocan disfunción de la autorregulación del flujo sanguíneo cerebral y causan una lesión endotelial con posterior edema vasogénico2,7.
Este síndrome se relaciona con varias enfermedades, como la encefalopatía hipertensiva, la enfermedad renal aguda o crónica, la microangiopatía trombótica, las enfermedades autoinmunes, la vasculitis y los fármacos inmunosupresores2. Respecto a estos últimos, los inhibidores de la calcineurina como el tacrolimús han sido relacionados por tener efectos citotóxicos directos en el endotelio cerebral8, incluso con niveles séricos normales9. Este dato nos llevó a la retirada del mismo en nuestra paciente, sin mejoría del cuadro.
La sospecha clínica, las pruebas de laboratorio y el uso de una adecuada prueba de imagen ayudan a establecer un diagnóstico de certeza2. La RNMC es el método de mayor valor diagnóstico, que permite diferenciar este síndrome de lesiones isquémicas agudas10, objetivándose en nuestro caso áreas hiperintensas en la sustancia blanca subcortical occipital y frontal bilateral2,8,10, correspondiéndose con los hallazgos descritos en la literatura.
Como tratamiento se recomiendan medidas de control de la HTA, la interrupción de medicamentos potencialmente implicados y el tratamiento de los trastornos subyacentes6.
Una isquemia postrasplante desencadenó una HTA refractaria que propició el desarrollo de una encefalopatía posterior reversible, por lo que incorporar esta entidad como diagnóstico diferencial de cuadros neurológicos agudos, en pacientes trasplantados renales con trastornos hipertensivos o en tratamiento inmunosupresor principalmente con inhibidores de la calcineurina, puede contribuir al diagnóstico precoz y a un tratamiento oportuno para evitar casos de irreversibilidad.