El estudio ESHOL ha demostrado que la hemodiafiltración on line (HDF-OL) posdilución reduce la mortalidad por todas las causas respecto a la hemodiálisis (HD) en pacientes prevalentes. Sin embargo, durante el periodo de observación, 355 pacientes finalizaron prematuramente el estudio, de acuerdo con el diseño del mismo. Estos pacientes fueron censurados en el momento de la finalización prematura.
ObjetivosEl objetivo de este estudio fue investigar los eventos de los pacientes que abandonaron el estudio.
MétodosReanalizar los datos de supervivencia utilizando la población por intención de tratar en los 3 años de seguimiento. Los datos fueron analizados considerando también el trasplante renal como evento competitivo de la muerte del paciente.
ResultadosDurante el seguimiento, 207 pacientes fallecieron durante el tratamiento y 47 después de abandonar el estudio. Comparados con aquellos pacientes que se mantuvieron en HD, los que fueron aleatorizados a HDF-OL tuvieron una mortalidad total menor (12,4 vs. 9,46 por 100/pacientes/año, hazard ratio [HR] e IC 95%: 0,76 [0,59-0,98]; p=0,031). La mortalidad total por todas las causas, teniendo en consideración el riesgo competitivo del trasplante renal y tiempo-dependiente, mostró en el análisis de Cox tiempo-dependiente resultados similares al análisis principal con un HR de 0,77 (0,60-0,99; p=0,043).
ConclusionesLos resultados del reanálisis del estudio ESHOL se confirman cuando se aplica el análisis en la población por intención de tratar sin censurar ninguna observación y considerando la mortalidad por todas las causas dependiente del tiempo y del riesgo competitivo del trasplante renal.
The ESHOL study showed that post-dilution online haemodiafiltration (OL-HDF) reduces all-cause mortality versus haemodialysis. However, during the observation period, 355 patients prematurely completed the study and, according to the study design, these patients were censored at the time of premature termination.
MethodsThe aim of this study was to investigate the outcome of patients who discontinued the study.
ResultsDuring follow-up, 207 patients died while under treatment and 47 patients died after discontinuation of the study. Compared with patients maintained on haemodialysis, those randomised to OL-HDF had lower all-cause mortality (12.4 versus 9.46 per 100 patient-years, hazard ratio and 95%CI: 0.76; [0.59-0.98], P= 0.031). For all-cause mortality by time-dependent covariates and competing risks for transplantation, the time-dependent Cox analysis showed very similar results to the main analysis with a hazard ratio of 0.77 (0.60-0.99, P= 0.043).
ConclusionThe results of this analysis of the ESHOL trial confirm that post-dilution OL-HDF reduces all-cause mortality versus haemodialysis in prevalent patients. The original results of the ESHOL study, which censored patients discontinuing the study for any reason, were confirmed in the present ITT population without censures and when all-cause mortality was considered by time-dependent and competing risks for transplantation.
El Estudio de Supervivencia de Hemodiafiltración On-Line (ESHOL)1 ha demostrado que la hemodiafiltración on-line (HDF-OL) de alto flujo posdilucional reduce la mortalidad por todas las causas respecto a la hemodiálisis (HD) convencional en pacientes crónicos prevalentes en HD. El análisis inferencial de la variable principal, tiempo hasta la producción de un acontecimiento, definido como mortalidad por cualquier causa (supervivencia total), fue estimado mediante el modelo de Cox sin ajustar y sin imputación de medias en la prueba de log-rank para comparación entre tratamientos y hazard ratios (HR) con el 95% de sus intervalos de confianza. El estudio proporcionó una descripción detallada del tiempo y de las causas de censuras para evitar cualquier sesgo potencial. Sin embargo, durante el periodo de observación, 355 pacientes finalizaron prematuramente el estudio y, de acuerdo con su diseño, todos estos pacientes fueron censurados en el momento de su finalización prematura. Muchos estudios llevados a cabo en pacientes en HD (the Hemodialysis [HEMO] study2, the Membrane Permeability Outcome [MPO] study3, the Turkish HDF study4) han sido efectuados con el mismo método, por lo que un porcentaje elevado de pacientes podrían haberse excluidos principalmente como consecuencia de haber recibido un trasplante renal (TR).
En ensayos clínicos aleatorizados (ECA) controlados, se recomienda que los datos sean analizados en la población de estudio «por intención de tratar» (ITT), en el que se comparan los acontecimientos evaluados de acuerdo con la asignación aleatoria inicial, independientemente de la intervención que reciben los pacientes. El análisis en la población ITT se recomienda como el método de elección en los ensayos en los que se investiga la superioridad de una intervención5–7. En los estudios en los que se compara la HDF-OL con la HD, solo se ha utilizado el análisis ITT en el estudio CONTRAST8. Este tipo de análisis evita varios artefactos que se pueden producir y generar confusión en los estudios de intervención. Además, un análisis no efectuado ITT puede perder los beneficios de la aleatorización, puesto que los grupos pueden no quedar balanceados en el tiempo en lo que respecta a los factores que pueden influir los acontecimientos9,10. En el estudio ESHOL1, 164 pacientes fueron censurados en el brazo asignado a HD y 191 pacientes en el brazo HDF-OL. Como era de prever, el TR fue la causa principal de pacientes censurados (79 en la rama HD y 101 en la rama HDF-OL). En el análisis de supervivencia efectuado para analizar el riesgo de muerte en los pacientes en diálisis, el TR es un factor de riesgo competitivo bien conocido, puesto que obviamente después de recibir el TR los pacientes no estarán en riesgo de morir «en diálisis». En este sentido, el acontecimiento competitivo, el TR, oculta el evento que se está estudiando. Para superar este inconveniente se han propuesto diferentes aproximaciones, pero la mejor opción es efectuar un análisis completo ITT después de completar el seguimiento de las observaciones censuradas por cualquier causa. Los objetivos de este estudio han sido investigar los acontecimientos de los pacientes que interrumpieron el estudio ESHOL y reanalizar los datos de supervivencia utilizando el análisis ITT en la población con 3 años de seguimiento. También se efectuó en la población ITT un análisis de sensibilidad. Finalmente se han analizado los datos teniendo en consideración el TR como un acontecimiento competitivo del evento muerte del paciente.
Pacientes y métodosPoblación del estudio, aleatorización y procedimientosLa población del estudio ya ha sido descrita en detalle previamente1,11. El estudio fue registrado en NCT0069403112. En esencia, se incluyó a pacientes mayores de 18 años con enfermedad renal crónica en tratamiento con 3 sesiones semanales de HD convencional como mínimo durante 3 meses. Se excluyeron a pacientes con enfermedad sistémica, cirrosis hepática, enfermedad neoplásica, tratamiento inmunosupresor, dosis inadecuada de diálisis (Kt/V single pool<1,3) y el uso de catéter transitorio no tunelizado. Los pacientes fueron aleatorizados 1:1 a recibir 3 sesiones/semanales de HD convencional o 3 sesiones/semanales de HDL-OL. El periodo de reclutamiento de pacientes fue de 16 meses y el estudio se desarrolló hasta la muerte del paciente o hasta 3 años de seguimiento en los que sobrevivieron en ese tiempo. Tanto la HDL-OL como la HD se efectuaron con líquido de diálisis ultrapuro y no se modificó la duración de las sesiones de diálisis. Para los pacientes con HDL-OL posdilucional, se requirió un mínimo de 18 L/sesión de líquido de reposición. Los pacientes que no recibieron como mínimo 2 meses consecutivos la modalidad de tratamiento asignada aleatorizadamente fueron excluidos del estudio.
Observaciones censuradasEn el estudio original, el periodo de observación de cada paciente incluido en el estudio fue hasta completar 3 años de seguimiento, hasta la terminación prematura o hasta la muerte del paciente. En el presente estudio, se contactó con los investigadores principales de cada centro participante para que proporcionaran información de la supervivencia a los 3 años de cada observación censurada. Cada investigador contactó con la unidad de TR para informarse sobre los pacientes que recibieron un TR o con la unidad de HD para aquellos que seguían en tratamiento con HD en el momento de la censura. La fecha y la causa de muerte de cada paciente censurado durante el estudio fueron registradas para calcular la supervivencia del paciente en la muestra ITT.
Análisis estadísticoLa mortalidad total por todas las causas, la mortalidad cardiovascular (CV), la caquexia, las infecciones, los tumores, la muerte súbita y la mortalidad por otras causas (no CV ni muerte súbita) fueron descritas por el método de las medias de Kaplan-Meier. La prueba log-rank fue utilizada para verificar la hipótesis, y el HR y sus intervalos de confianza al 95% (IC 95%) fueron estimados para el modelo sin ajustar de Cox. Adicionalmente se efectuó un análisis de sensibilidad multivariante de regresión de Cox ajustado por edad, género, diabetes, índice de comorbilidad de Charlson (la escala original y también excluyendo diabetes) y el tipo de acceso vascular. Para comprobar la fiabilidad (solidez) de los resultados del estudio se efectuó un análisis de Cox dependiente del tiempo, en el que se incluyó el tiempo hasta el TR13, así como las curvas de progresión de incidencia acumulada en un marco de riesgos competitivos, con el TR sin muerte como evento competitivo14,15. Se utilizaron las pruebas de significación de 2 lados y un valor de p<0,05 se consideró significativo. Todo el análisis estadístico se efectuó utilizando el paquete estadístico SAS versión 9.2.
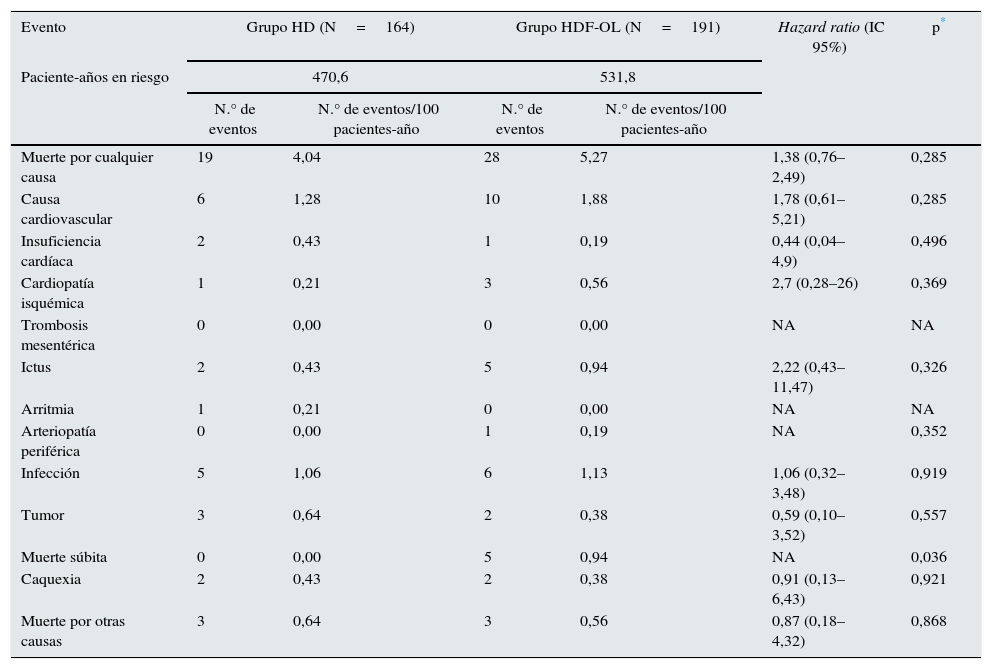
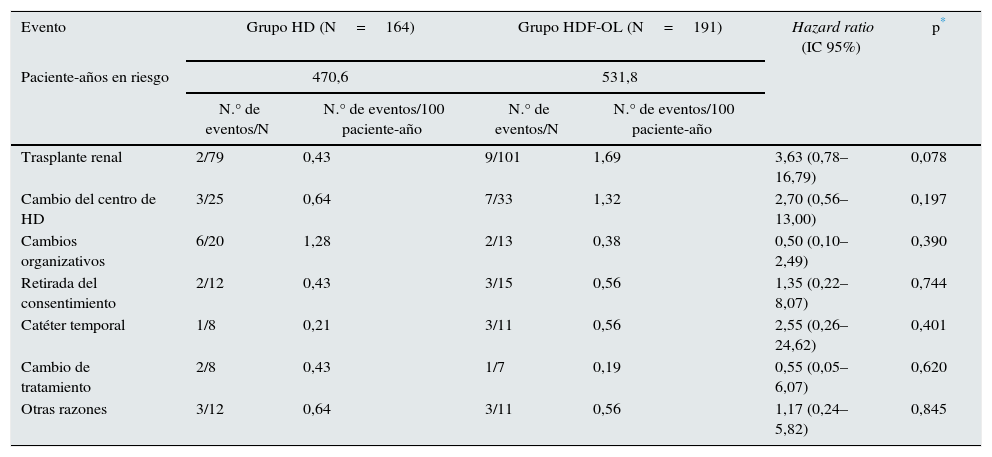
ResultadosEventos de las observaciones censuradasDe los 906 pacientes incluidos en la aleatorización, 355 (39,18%) interrumpieron prematuramente el estudio, 180 (19,87%) como consecuencia de recibir un TR; 58 (6,40%) por cambiar de centro de HD; 33 (3,64%), por cambios organizativos; 27 (2,98%) por retirada del consentimiento; 19 (2,10%) por la necesidad de un catéter temporal; 15 (1,66%) por cambio del tratamiento y 23 (2,54%) por otras causas no especificadas. En el análisis del presente estudio, todos los pacientes que lo abandonaron prematuramente completaron el seguimiento de 3 años. Así, a los 3 años, 305 pacientes vivían, 47 fallecieron y solo 3 pacientes fueron censurados prematuramente en el último momento cuando se conoció que estaban vivos. El tiempo de seguimiento medio fue de 2,6±0,8 años y la mediana de observación de tiempo para los pacientes censurados fue de 3 años. La mortalidad después de interrumpir el estudio fue similar en ambos grupos: 4,04 por 100 pacientes-año en la rama HD y 5,27 por 100 pacientes-año en la rama HDF-OL. Las causas de mortalidad en estos pacientes que interrumpieron el tratamiento se describen en la tabla 1. No se apreciaron diferencias significativas en la tasa de mortalidad en las 2 ramas del estudio según las causas del abandono del paciente del estudio (ver tabla 2).
Mortalidad de los 355 pacientes que abandonaron el estudio
| Evento | Grupo HD (N=164) | Grupo HDF-OL (N=191) | Hazard ratio (IC 95%) | p* | ||
|---|---|---|---|---|---|---|
| Paciente-años en riesgo | 470,6 | 531,8 | ||||
| N.° de eventos | N.° de eventos/100 pacientes-año | N.° de eventos | N.° de eventos/100 pacientes-año | |||
| Muerte por cualquier causa | 19 | 4,04 | 28 | 5,27 | 1,38 (0,76–2,49) | 0,285 |
| Causa cardiovascular | 6 | 1,28 | 10 | 1,88 | 1,78 (0,61–5,21) | 0,285 |
| Insuficiencia cardíaca | 2 | 0,43 | 1 | 0,19 | 0,44 (0,04–4,9) | 0,496 |
| Cardiopatía isquémica | 1 | 0,21 | 3 | 0,56 | 2,7 (0,28–26) | 0,369 |
| Trombosis mesentérica | 0 | 0,00 | 0 | 0,00 | NA | NA |
| Ictus | 2 | 0,43 | 5 | 0,94 | 2,22 (0,43–11,47) | 0,326 |
| Arritmia | 1 | 0,21 | 0 | 0,00 | NA | NA |
| Arteriopatía periférica | 0 | 0,00 | 1 | 0,19 | NA | 0,352 |
| Infección | 5 | 1,06 | 6 | 1,13 | 1,06 (0,32–3,48) | 0,919 |
| Tumor | 3 | 0,64 | 2 | 0,38 | 0,59 (0,10–3,52) | 0,557 |
| Muerte súbita | 0 | 0,00 | 5 | 0,94 | NA | 0,036 |
| Caquexia | 2 | 0,43 | 2 | 0,38 | 0,91 (0,13–6,43) | 0,921 |
| Muerte por otras causas | 3 | 0,64 | 3 | 0,56 | 0,87 (0,18–4,32) | 0,868 |
HD: hemodiálisis; HDF-OL: hemodiafiltración on-line.
Revisión de muertes de pacientes que abandonaron el estudio en relación con la causa de retirada
| Evento | Grupo HD (N=164) | Grupo HDF-OL (N=191) | Hazard ratio (IC 95%) | p* | ||
|---|---|---|---|---|---|---|
| Paciente-años en riesgo | 470,6 | 531,8 | ||||
| N.° de eventos/N | N.° de eventos/100 paciente-año | N.° de eventos/N | N.° de eventos/100 paciente-año | |||
| Trasplante renal | 2/79 | 0,43 | 9/101 | 1,69 | 3,63 (0,78–16,79) | 0,078 |
| Cambio del centro de HD | 3/25 | 0,64 | 7/33 | 1,32 | 2,70 (0,56–13,00) | 0,197 |
| Cambios organizativos | 6/20 | 1,28 | 2/13 | 0,38 | 0,50 (0,10–2,49) | 0,390 |
| Retirada del consentimiento | 2/12 | 0,43 | 3/15 | 0,56 | 1,35 (0,22–8,07) | 0,744 |
| Catéter temporal | 1/8 | 0,21 | 3/11 | 0,56 | 2,55 (0,26–24,62) | 0,401 |
| Cambio de tratamiento | 2/8 | 0,43 | 1/7 | 0,19 | 0,55 (0,05–6,07) | 0,620 |
| Otras razones | 3/12 | 0,64 | 3/11 | 0,56 | 1,17 (0,24–5,82) | 0,845 |
HD: hemodiálisis. HDF-OL: hemodiafiltración on line
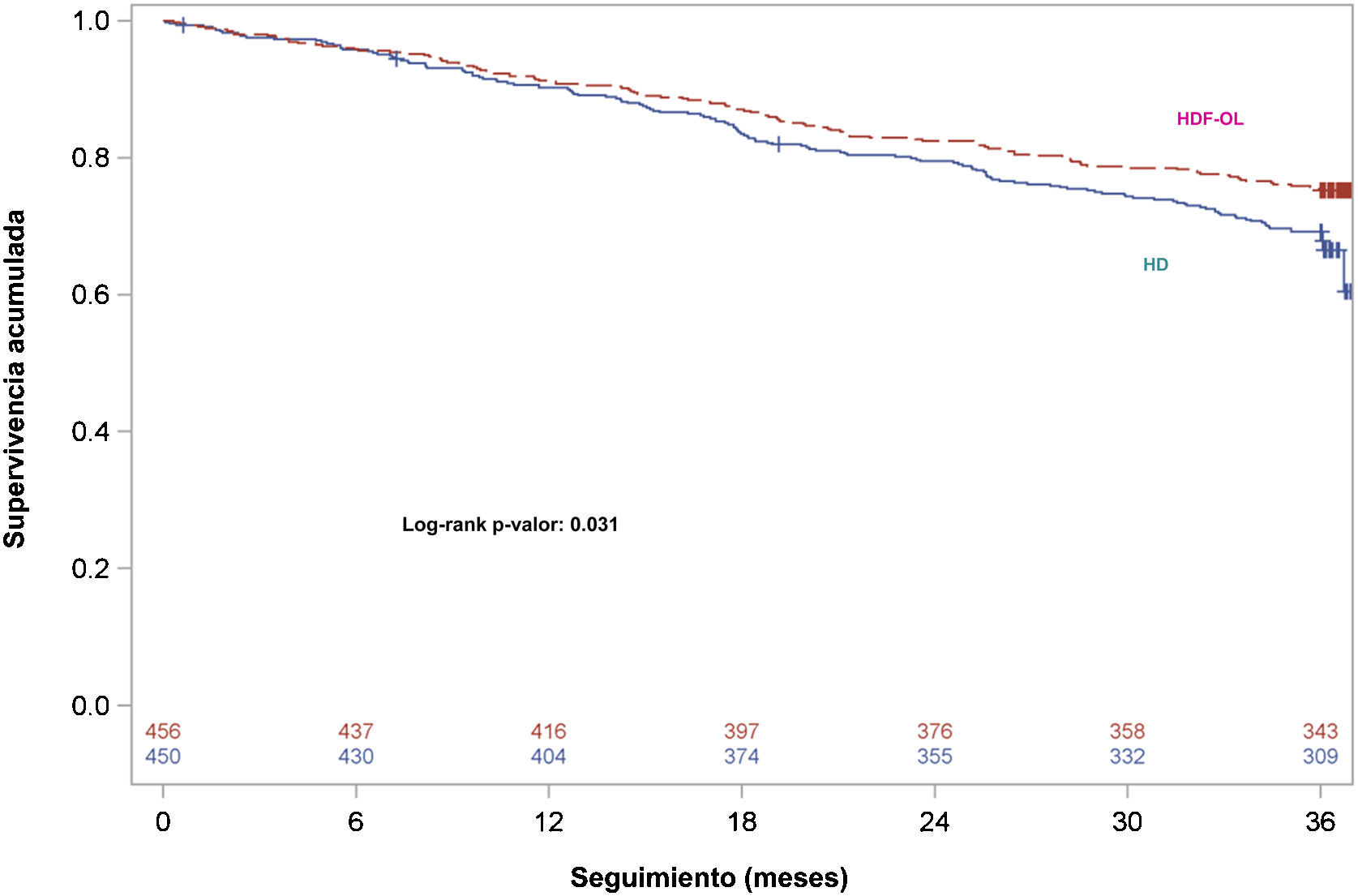
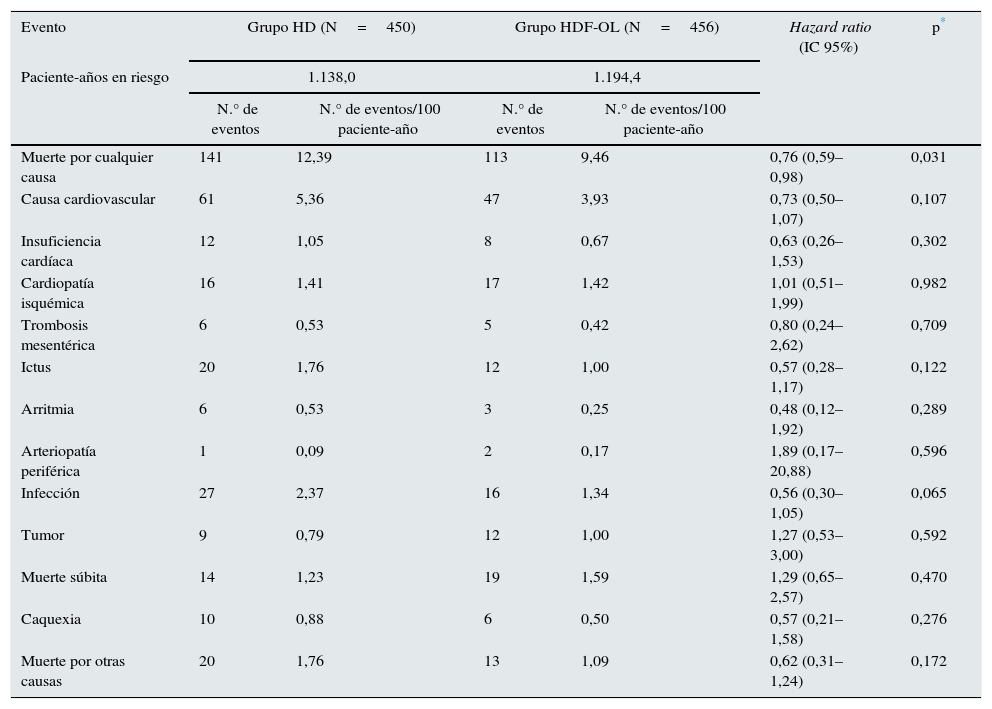
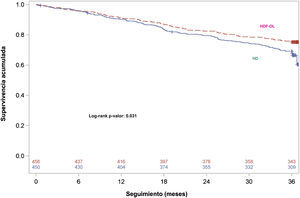
Durante el periodo de seguimiento de 3 años, 207 pacientes murieron durante el tratamiento y 47 murieron después de interrumpir el tratamiento. En total murieron 254 pacientes de los 906 (28,03%) incluidos durante el seguimiento, con una tasa de mortalidad a los 3 años del 24,78 y 31,33% en los grupos HDL-OL y HD, respectivamente. Las curvas de supervivencia de Kaplan-Meier en la población ITT con solo 3 pacientes censurados ha mostrado que la supervivencia fue menor en los pacientes aleatorizados a la rama HD que aquellos a los que se les asignó la rama HDF-OL (long-rank p=0,031) (fig. 1). El análisis univariante de regresión de Cox mostró que los pacientes de la rama HDF-OL tuvieron una reducción del riesgo de mortalidad por cualquier causa del 24% (HR [IC 95%]: 0,76 [0,59-0,98]; p=0,031) (tabla 3). Las principales causas de muerte fueron la enfermedad CV (42,5%) y las enfermedades infecciosas (16,9%), no encontrándose diferencias entre ambos grupos (tabla 3).
Evolución de la mortalidad (ITT)
| Evento | Grupo HD (N=450) | Grupo HDF-OL (N=456) | Hazard ratio (IC 95%) | p* | ||
|---|---|---|---|---|---|---|
| Paciente-años en riesgo | 1.138,0 | 1.194,4 | ||||
| N.° de eventos | N.° de eventos/100 paciente-año | N.° de eventos | N.° de eventos/100 paciente-año | |||
| Muerte por cualquier causa | 141 | 12,39 | 113 | 9,46 | 0,76 (0,59–0,98) | 0,031 |
| Causa cardiovascular | 61 | 5,36 | 47 | 3,93 | 0,73 (0,50–1,07) | 0,107 |
| Insuficiencia cardíaca | 12 | 1,05 | 8 | 0,67 | 0,63 (0,26–1,53) | 0,302 |
| Cardiopatía isquémica | 16 | 1,41 | 17 | 1,42 | 1,01 (0,51–1,99) | 0,982 |
| Trombosis mesentérica | 6 | 0,53 | 5 | 0,42 | 0,80 (0,24–2,62) | 0,709 |
| Ictus | 20 | 1,76 | 12 | 1,00 | 0,57 (0,28–1,17) | 0,122 |
| Arritmia | 6 | 0,53 | 3 | 0,25 | 0,48 (0,12–1,92) | 0,289 |
| Arteriopatía periférica | 1 | 0,09 | 2 | 0,17 | 1,89 (0,17–20,88) | 0,596 |
| Infección | 27 | 2,37 | 16 | 1,34 | 0,56 (0,30–1,05) | 0,065 |
| Tumor | 9 | 0,79 | 12 | 1,00 | 1,27 (0,53–3,00) | 0,592 |
| Muerte súbita | 14 | 1,23 | 19 | 1,59 | 1,29 (0,65–2,57) | 0,470 |
| Caquexia | 10 | 0,88 | 6 | 0,50 | 0,57 (0,21–1,58) | 0,276 |
| Muerte por otras causas | 20 | 1,76 | 13 | 1,09 | 0,62 (0,31–1,24) | 0,172 |
HD: hemodiálisis. HDF-OL hemodiafiltración on-line.
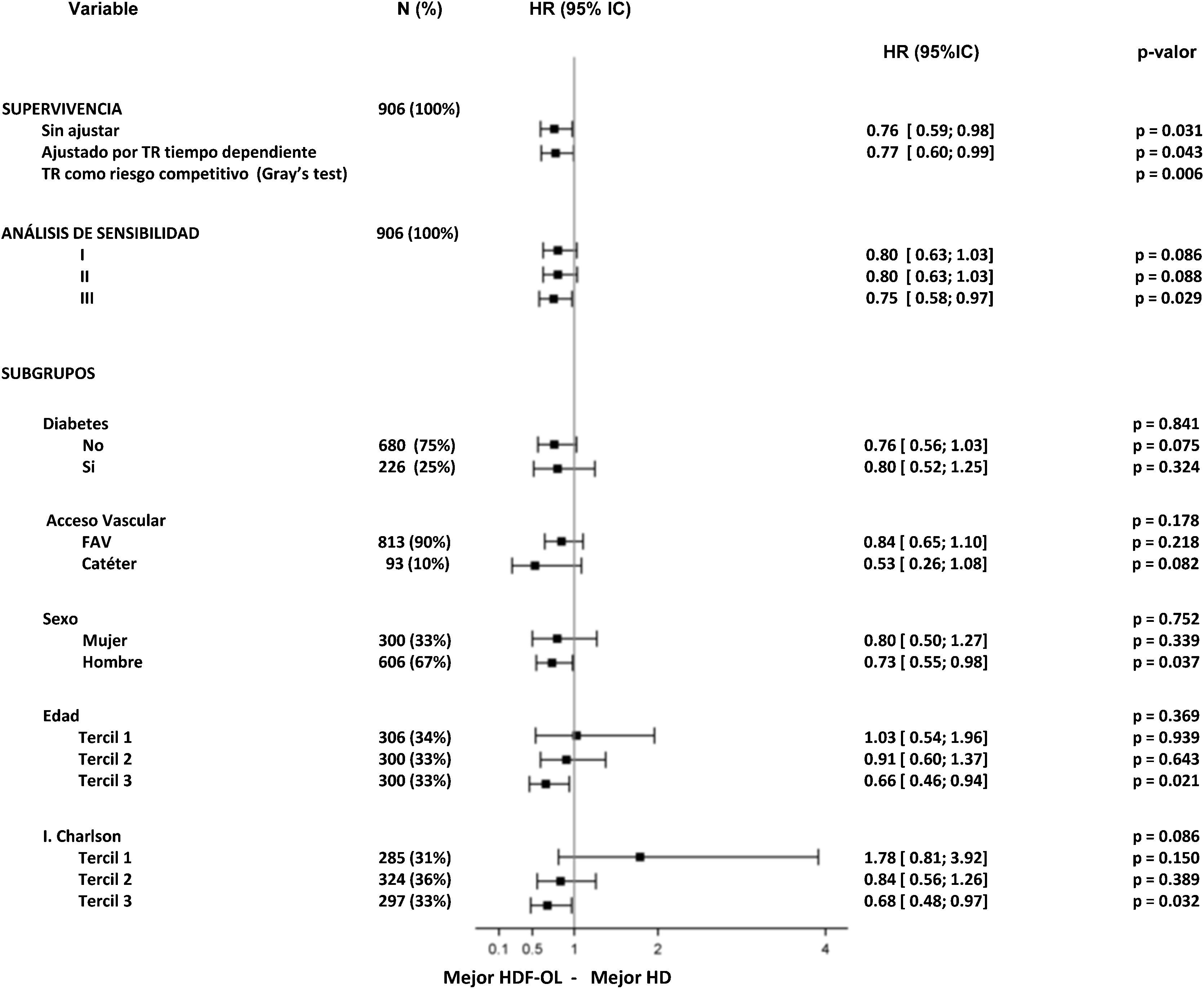
El análisis de sensibilidad incluyó aquellas variables que se detectaron como predictoras independientes de mortalidad por todas las causas, que fueron la edad, el género, la presencia de diabetes mellitus, el índice de comorbilidad de Charlson y el acceso vascular. Estas variables fueron incluidas en 3 análisis multivariantes diferentes para evaluar el valor del riesgo de las covariables ajustadas sobre la intervención (fig. 2). Cuando estas variables fueron incluidas, el efecto del tratamiento se encontró en el límite de la significación estadística (modelo i). En el modelo ii se añadió el TR al modelo i como una covariable dependiente del tiempo y el valor del riesgo ajustado sobre la intervención fue idéntico al del modelo i. Finalmente, en el modelo iii se calculó el riesgo ajustado considerando el TR como la única causa de censura. El valor del riesgo del tratamiento también se calculó en todos los subgrupos que surgieron de esas variables, usando para las variables nominales las categorías originales y para las variables continuas los terciles. Todos los HR fueron consistentes para ambos tipos de análisis y las pruebas estadísticas para interacción no fueron significativas (fig. 2). En este análisis, los pacientes del género masculino y los de mayor edad (tercil superior de edad), así como los pacientes el tercil superior del índice de comorbilidad de Charlson, obtuvieron un beneficio significativo de la intervención.
Análisis de sensibilidad para el evento principal mostrando los hazard ratio (IC 95%) para la intervención basado en las variables relevantes que se encontraron predictores independientes para todas las causas de mortalidad.
Multivariante I: edad, género, diabetes y acceso vascular.
Multivariante II: edad, género, diabetes, acceso vascular e índice de comorbilidad de Charlson.
Multivariante III: edad, género, diabetes, acceso vascular, índice de comorbilidad de Charlson y censura para trasplante renal.
1T, 2T y 3T: primer, segundo y tercer terciles.
Teniendo en consideración que es conocido que el riesgo de muerte cambia después del TR, se ha utilizado un modelo para la mortalidad por todas las causas contemplando el TR mediante una aproximación dependiente del tiempo. Esta aproximación con el análisis de Cox dependiente del tiempo ha mostrado unos resultados muy similares a los del análisis original con un HR (IC 95%: 0,77; 0,60-0,99; p=0,043).
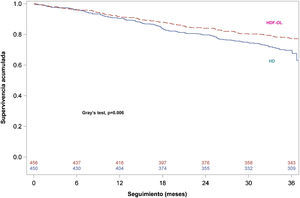
Se efectuó de nuevo el análisis de supervivencia para evaluar la consistencia de los resultados teniendo en consideración en este caso el TR como un evento competitivo y sin considerar, pues, la muerte después del TR. Para los otros pacientes que continuaron el estudio, se consideró el seguimiento hasta completar los 3 años, incluyéndose los acontecimientos producidos después de la interrupción del estudio. Las curvas de supervivencia para ambos grupos se observan en la figura 3, que confirman que los pacientes aleatorizados al grupo HDF-OL tuvieron una supervivencia superior a los asignados a la rama HD (prueba de Grey, p=0,006).
DiscusiónEn el presente estudio, se ha llevado a cabo un nuevo análisis del estudio ESHOL con la población ITT con un seguimiento de 3 años después de la inclusión. En el estudio original previo1, los pacientes no fallecidos que abandonaron el estudio por cualquier razón fueron censurados en el momento de la retirada del estudio. Al igual que en otros estudios efectuados en pacientes en HD, en el estudio ESHOL se presentó una tasa elevada de observaciones censuradas antes de los 3 años (39,2%), y la razón fundamental de censura fue el TR, que se produjo en más del 50% de los casos censurados. Además, la proporción de pacientes que recibieron un TR fue algo mayor en los pacientes de la rama HDL-OL que en los de la rama HD (101 frente a 79, respectivamente), lo que indicaría que, a pesar de que los pacientes fueron aleatorizados a una de las 2 ramas, pudiera ser que no estuvieran bien balanceados en cuanto al riesgo.
En el análisis de supervivencia, todos los sujetos que tienen un riesgo de experimentar un evento conforman el grupo de riesgo. En los métodos de análisis de supervivencia convencionales, como la prueba de Kaplan-Meier, se asume que la censura es «independiente», esto es, que los pacientes que son censurados en cualquier momento del seguimiento deberían ser representativos de aquellos que están todavía en riesgo en cualquier momento, o sea, en el grupo de riesgo. En el estudio ESHOL, se pudo apreciar que la censura no constituyó un fenómeno independiente, pues los pacientes que fueron censurados tuvieron un menor riesgo de muerte que aquellos que continuaron el ensayo (el grupo de riesgo). Estos resultados eran de prever en pacientes en HD, pues la causa más frecuente de censura fue el TR, y es bien conocido que el riesgo de muerte disminuye después del TR en pacientes en HD crónica. No obstante, según el diseño aleatorizado del ensayo, el riesgo de muerte en los pacientes censurados de ambas ramas del estudio no fue diferente (4,04 por 100 pacientes-año en la rama HD y 5,27 por 100 pacientes-año en la rama HDF-OL).
El método ITT constituye un análisis estadístico que se efectúa en ECA en el que la comparación de cada brazo se lleva a cabo de acuerdo con la asignación inicial que corresponde por la aleatorización. Este método se interpreta, en general, incluyendo a todos los pacientes, independientemente de que realmente cumplan a lo largo del estudio todos los criterios de inclusión, el tratamiento inicialmente asignado y, por consiguiente, la retirada o desviación del protocolo del paciente. El análisis ITT mantiene a los grupos originales que son similares de acuerdo con los principios establecidos por los clínicos y permite incluir a los pacientes no cumplidores o que se han desviado del protocolo16. Esta aproximación estadística enfatiza la efectividad de la intervención y aporta información de los beneficios potenciales que se observan en la práctica clínica. Cuando no se efectúa un análisis ITT, se podría sobrestimar la efectividad clínica17.
En el plan estadístico del estudio ESHOL original, el análisis ITT no se contempló, pues se estimó un porcentaje significativo de retiradas, del orden del 15% anual, y se asumió que no afectaría a la variable principal del estudio. De hecho, otros estudios llevados a cabo en pacientes en HD para evaluar el beneficio de diferentes intervenciones se han efectuado con un diseño similar2–4. El presente estudio se ha llevado a cabo con un análisis ITT completo para superar la limitación del análisis original del estudio y obtener información más potente sobre la efectividad de la intervención. En el análisis univariante del presente estudio hemos podido demostrar que los pacientes asignados a la rama HDF-OL tienen una reducción significativa de la mortalidad en un 24% en comparación con aquellos asignados a la rama HD. Además, cabe destacar que la tasa de mortalidad fue menor en la población ITT que en los pacientes que continuaron en HD. No obstante, este nuevo análisis por ITT tuvo una menor potencia para detectar diferencias entre grupos. Esta pérdida de potencia estadística explicaría en parte por qué, en el análisis multivariante después de efectuar el ajuste por edad, género, diabetes, índice de comorbilidad de Charlson y acceso vascular, la reducción de la mortalidad del 20% se encontró en el límite de la significación estadística (p=0,086).
A pesar de la utilidad del análisis ITT en el estudio ESHOL, la razón principal de retirada de los pacientes fue el TR. Este es un ejemplo clásico de riesgo competitivo en nefrología, y en esta situación se ha propuesto como una alternativa analizar los datos mediante un modelo de riesgos proporcional causa-específico con la aplicación del análisis de regresión de Cox para cada uno de los tipos de eventos específicos7. En estos modelos, los eventos competitivos son tratados como observaciones censuradas. También se efectuó este análisis (modelo iii del análisis de sensibilidad) y observamos una reducción significativa estadísticamente del 25% en el riesgo de muerte después de ajustar por factores de confusión en los pacientes asignados al brazo HDL-OL. Así pues, la valoración del efecto potencial del TR sobre los resultados con las 2 aproximaciones efectuadas, el análisis de Cox dependiente del tiempo y el de los eventos competitivos, muestran resultados similares a los del primer análisis y confirman las conclusiones positivas del ensayo.
En el último año, 4 metaanálisis han sido publicados para analizar el efecto convectivo frente a las terapias difusivas18–21. Susantitaphong et al.18 evaluaron el efecto de las terapias convectivas, incluyendo diálisis de alto flujo, hemofiltración y hemodiafiltración frente a diálisis de bajo flujo. Los otros metaanálisis, más recientes19–21, incluyeron los otros 3 ECA en los que la mortalidad fue el objetivo principal del estudio1,4,8, y en donde se compararon las técnicas convectivas frente a la HD de bajo o alto flujo. La supervivencia fue positiva para la HDF-OL, pero los resultados no fueron concluyentes, probablemente como consecuencia de la disparidad de los criterios y de los factores de confusión. Solo el metaanálisis del grupo de trabajo EuDial21, en el que solo se incluyeron ECA en los que se comparó la HDF-OL con la HD (se excluyeron la hemofiltración y la AFB), mostró la superioridad de la HDF-OL sobre la HD en la mortalidad total y CV. Las discrepancias entre estos metaanálisis se pueden explicar por los diferentes objetivos planteados, por los diferentes criterios de selección y por los potenciales factores de confusión (cantidad de dosis del tratamiento convectivo, infusión pre- o posdilucional y la modalidad de tratamiento). Una revisión de la definición de HDF-OL ha sido recientemente publicada por el grupo EuDial22, en la que se afirma que la HDF-OL es una terapia de purificación sanguínea que combina el transporte de solutos por técnica difusiva y convectiva utilizando una membrana de alto flujo, con un coeficiente de ultrafiltración superior a 20mL/h/mmHg/m2, un coeficiente de cribado para la β2-microglobulina superior a 0,6 y habiendo alcanzado un transporte convectivo efectivo de al menos un 20% del total de la sangre procesada. Si estos recientes criterios se hubieran aplicado para seleccionar los ECA incluidos en los metaanálisis, ninguno de los 4 publicados los hubieran cumplido.
En conclusión, los resultados del reanálisis del estudio ESHOL confirman en pacientes prevalentes la elevada eficiencia de la HDF-OL posdilucional para reducir la mortalidad por todas las causas frente a la HD convencional. Estos resultados son consistentes, independientemente del análisis estadístico utilizado. Los resultados observados en el estudio ESHOL original, en los que se censuraron los pacientes que abandonaron el estudio por cualquier causa, se confirman en el presente estudio, que tiene en consideración la mortalidad por todas las causas en la población ITT sin censurar ningún paciente y teniendo en consideración la mortalidad por todas las causas dependientes del tiempo y el riesgo competitivo del TR.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
El estudio ESHOL ha tenido la aprobación de la Sociedad Catalana de Nefrología. El estudio ha sido patrocinado en parte con becas de Fresenius Medical Care y Gambro a través de la Sociedad Catalana de Nefrología.
Las siguientes instituciones e investigadores han participado en el studio ESHOL: CETIRSA, Barcelona: M. Pons, B. Insensé, C. Pérez, T. Feliz; Hospital San Antonio Abad, Vilanova i la Geltru: R. Ramos, M. Barbetta, C. Soto; Fresenius Medical Care, Granollers: J. Mora Maciá, A. Juan, O. Ibrik; Diaverum Baix Llobregat, Hospitalet: A. Foraster, J. Carreras; Fresenius Medical Care, Hospitalet: F. Moreso, M. Hueso, J. Nin, A. Fernández; Fresenius Medical Care, Reus: J. Soler, M. Arruche, C. Sánchez, J. Vidiella; Fresenius Medical Care Diagonal, Barcelona: F. Barbosa, M. Chiné, S. Hurtado; CETIRSA, Terrassa: J. Llibre, A. Ruiz, M. Serra, M. Salvó, T. Poyuelo; Hospital Clínic, Barcelona: F. Maduell, M. Carrera, N. Fontseré, M. Arias, J. M. Campistol; Fresenius Medical Care Julio Verne, Barcelona: A. Merín, L. Ribera; Fundació Althaia, Manresa: J. M. Galceran, J. Mòdol, E. Moliner, A. Ramírez; Hospital Santa Tecla, Tarragona: J. Aguilera, M. Álvarez; Diaverum Bonanova, Barcelona: B. de la Torre, M. Molera; Diaverum IHB, Barcelona: J. Casellas, G. Martín; Fundació Puigvert, Barcelona: E. Andres, E. Coll; Hospital Josep Trueta, Gerona: M. Valles, C. Martínez; Hospital General, Vic: E. Castellote; Diaverum, Mataró: J. M. Casals, J. Gabàs, M. Romero; Hospital Universitari Bellvitge, Hospitalet: A. Martínez-Castelao, X. Fulladosa; Hospital de Terrassa: M. Ramírez-Arellano, M. Fulquet; Diaverum Verge de Montserrat, Santa Coloma: A. Pelegrí, M. el Manouari, N. Ramos; Centre Secretari Coloma, Barcelona: J. Bartolomé; Hospital de Figueres: R. Sans; Hospital Arnau de Vilanova, Lérida: E. Fernández, F. Sarró; Hospital Santa Creu, Tortosa: T. Compte; Diaverum Nephros, Barcelona: F. Marco, R. Mauri; Clínica Girona: J. Bronsoms.
Unidad de Ensayos Clínicos: J. A. Arnaiz, H. Beleta, A. Pejenaute (UASP Farmacología Clínica, Hospital Clínic Barcelona).
Análisis estadístico: F. Torres, J. Ríos, J. Lara (Biostatistics Unit, School of Medicine, Universitat Autònoma de Barcelona; Biostatistics and Data Management Platform, IDIBAPS, Hospital Clinic; Barcelona).