En la actualidad, existen pocos datos sobre la evolución de la función renal en pacientes con hipertensión arterial (HTA) resistente y enfermedad renal crónica (ERC), así como de la influencia de diferentes tipos de tratamiento en dicha progresión.
ObjetivoEvaluar la progresión de la ERC en pacientes con ERC e HTA resistente tratados mediante 2estrategias terapéuticas diferentes: tratamiento con espironolactona vs. furosemida.
MétodosIncluimos a 30 pacientes (21 H, 9M) con una edad media de 66,3±9,1 años, FGe 55,8±16,5ml/min/1,73 m2, PAS 162,8±8,2 y PAD 90,2±6,2mmHg: 15 tratados con espironolactona y 15 con furosemida, seguidos durante un tiempo medio de 32 meses (28-41).
ResultadosEl descenso medio anual del FGe fue de –2,8±5,4ml/min/1,73 m2. En el grupo de espironolactona fue de –2,1±4,8ml/min/1,73 m2 y en el de furosemida –3,2±5,6ml/min/1,73 m2, p<0,01. En los pacientes con espironolactona la PAS disminuyó 23±9mmHg vs. 16±3mmHg en el grupo de furosemida (p<0,01). La PAD se redujo 10±8mmHg y 6±2mmHg, respectivamente (p<0,01). El tratamiento con espironolactona redujo la albuminuria de una mediana de 210 (121-385) mg/g a 65 (45-120) mg/g al final del seguimiento, p<0,01. En el grupo de furosemida la albuminuria no descendió. La progresión más lenta en la enfermedad renal se asoció con una menor PAS (p=0,04), mayor FGe basal (p=0,01), menor albuminuria (p=0,01), no tener diabetes mellitus (p=0,01) y recibir tratamiento con espironolactona (p=0,02). El tratamiento con espironolactona (OR 2,13; IC 1,89-2,29) y la menor albuminuria (OR 0,98; IC 0,97-0,99) mantienen su poder predictivo independiente en un modelo multivariante.
ConclusionesEl tratamiento con espironolactona reduce más la presión arterial y la albuminuria en pacientes con HTA resistente comparado con la furosemida y esto se asocia con una progresión más lenta de la ERC a largo plazo.
Actualy, there are few data about glomerular filtration rate (eGFR) drop in patients with resistant hypertension and how diferent therapies can modify chronic kidney disease progression (CKD).
ObjectiveTo evaluate CKD progression in patients with resistant hypertension undergoing 2diferent therapies: treatment with spironolactone or furosemide.
MethodsWe included 30 patients (21M, 9W) with a mean age of 66.3±9.1 years, eGFR 55.8±16.5ml/min/1.73 m2, SBP 162.8±8.2 and DBP 90.2±6.2mmHg: 15 patients received spironolactone and 15 furosemide and we followed up them a median of 32 months (28-41).
ResultsThe mean annual eGFR decrease was -2.8±5.4ml/min/1.73 m2. In spironolactone group was –2.1±4.8ml/min/1.73 m2 and in furosemide group was -3.2±5.6ml/min/1.73 m2, P<0.01. In patients received spironolactone, SBP decreased 23±9mmHg and in furosemide group decreased 16±3mmHg, P<.01. DBP decreased 10±8mmHg and 6±2mmHg, respectively (P<.01). Treatment with spironolactone reduced albuminuria from a serum albumin/creatine ratio of 210 (121-385) mg/g to 65 (45-120) mg/g at the end of follow-up, P<.01. There were no significant changes in the albumin/creatinine ratio in the furosemide group. The slower drop in kidney function was associated with lower SBP (P=.04), higher GFR (P=.01), lower albuminuria (P=.01), not diabetes mellitus (P=.01) and treatment with spironolactone (P=.02). Treatment with spironolactone (OR 2.13, IC 1.89-2.29) and lower albuminuria (OR 0.98, CI 0.97-0.99) maintain their independent predictive power in a multivariate model.
ConclusionTreatment with spironolactone is more effective reducing BP and albuminuria in patients with resistant hypertension compared with furosemide and it is associated with a slower progression of CKD in the long term follow up.
Existe una fuerte asociación entre la enfermedad renal crónica (ERC) y la hipertensión arterial (HTA) resistente como demuestran diversos estudios1,2 y entre la HTA y la progresión de la ERC3,4. En cambio, hay muy pocos datos sobre la caída del filtrado glomerular estimado (FGe) en pacientes con HTA resistente y todavía menos datos sobre el efecto en la progresión de la ERC de estrategias encaminadas al control de la presión arterial (PA) de estos pacientes. En un estudio previo publicado en 2015, observamos que la espironolactona era más eficaz que la furosemida para el control de la PA y la albuminuria en pacientes con HTA resistente y ERC, en un seguimiento inicial a corto plazo de 6 meses5. Los principales resultados del estudio fueron: 1) la espironolactona redujo más la PA sistólica (PAS) y diastólica (PAD) que la furosemida (PAS: 24±9,2mmHg vs. 13,8±2,8mmHg y PAD: 11±8,1mmHg vs. 5,2±2,2mmHg); 2) el tratamiento con espironolactona redujo la albuminuria (173±268mg/g a 14±24mg/g), mientras que no observamos cambios en la albuminuria en el grupo de furosemida, y 3) el FGe se mantuvo estable en los 2 grupos de tratamiento.
El presente estudio muestra los resultados post hoc sobre la progresión de la ERC en estos pacientes con HTA resistente tratados mediante las 2pautas de optimización del tratamiento antihipertensivo (intensificación diurética con diuréticos de asa o tratamiento con un bloqueante de la aldosterona), en un seguimiento adicional a largo plazo de 3 años.
El objetivo fundamental de este estudio es evaluar la progresión de la ERC en pacientes con ERC e HTA resistente tratados mediante 2estrategias terapéuticas diferentes: tratamiento con espironolactona vs. furosemida. Como objetivos secundarios, ver el efecto de estas 2estrategias terapéuticas en el control de la PA y la albuminuria en un seguimiento a largo plazo
Material y métodosDiseño del estudioEl diseño del estudio previo se describe en la publicación anterior5. Se trata de un estudio observacional prospectivo y no aleatorizado. En resumen, se incluye a 30 pacientes con HTA resistente de la consulta externa de Nefrología con FGe>30ml/min/1,73 m2. La HTA resistente se definió como una PA ≥ 130/80mmHg registrada mediante monitorización ambulatoria de la PA (MAPA), a pesar de la adherencia al tratamiento con 3fármacos antihipertensivos a dosis plenas incluyendo un diurético. Los pacientes fueron seleccionados entre enero del 2013 y diciembre del 2013. Se excluyó a los pacientes con los siguientes criterios: 1) pacientes con causas secundarias de la HTA, como estenosis arteria renal, pacientes con síndrome de apnea obstructiva del sueño o alteraciones hormonales; 2) pacientes con FGe<30ml/min por 1,73 m2 calculado mediante la fórmula CKD-EPI; 3) pacientes con niveles basales de potasio>5 mEq/l; 4) embarazo o lactancia materna y la no utilización de ningún método anticonceptivo eficaz en mujeres en edad fértil; 5) pacientes con conocida hipersensibilidad previa a la espironolactona o furosemida, y 6) pacientes no estables o con hospitalización durante los 3 meses antes de las determinaciones basales. Se calculó el tamaño de la muestra con base en los estudios basados en el efecto del tratamiento con diuréticos en el control de la PA en pacientes con hipertensión resistente. Se utilizaron los datos de: 1) el estudio ASCOT6, en el que se añadió espironolactona al tratamiento antihipertensivo en pacientes con hipertensión resistente, con lo que disminuyó la PA un promedio de 21,9/9,5mmHg, y 2) datos de nuestro grupo7, en el que se estudió el efecto del aumento de la dosis de furosemida en pacientes con hipertensión secundaria a la expansión de volumen y ERC, donde la PAS se redujo un promedio de 21,4±7,1mmHg. Aceptando un riesgo alfa del 5%, un riesgo beta del 20% en un contraste bilateral y la estimación de una pérdida del 10%, se requirieron 30 sujetos para detectar una diferencia igual o mayor que 10mmHg en PAS. Se asume una desviación estándar (DE) común de 10mmHg y un coeficiente de correlación entre la medida inicial y la final de 0,2.
El estudio se realizó de acuerdo con los principios de la Declaración de Helsinki y se obtuvo el consentimiento informado de todos los pacientes. Inicialmente, se ajustó el tratamiento basal de los pacientes con HTA resistente utilizando los criterios de práctica clínica habitual del médico responsable, basados en las guías de referencia de las principales sociedades científicas para el tratamiento de la HTA8-10. Una vez ajustado el tratamiento antihipertensivo habitual, si no se conseguía alcanzar el objetivo de PA en el plazo de 2 meses se añadió furosemida 40mg al día o espironolactona 25mg al día para mejorar el control de la PA Tanto el diagnóstico inicial de HTA resistente como el seguimiento tras el ajuste del tratamiento, se realizó con MAPA cada 6 meses. El nuevo medicamento se asignó de acuerdo con criterios clínicos siguiendo las directrices de buena práctica clínica. Quince pacientes fueron asignados según criterio médico al grupo de furosemida y 15 para el grupo de espironolactona. Se realizaron visitas rutinarias de seguimiento al inicio, en el 1.er y 3.er, y posteriormente cada 6 meses. Se analizaron variables demográficas, como la edad, el sexo y los factores de riesgo cardiovascular (diabetes mellitus [DM], dislipidemia y la historia de enfermedad cardiovascular). Se tomaron muestras de sangre y muestras de orina de 24 h (albuminuria y excreción urinaria de urea, creatinina, sodio y potasio) en cada visita después de un ayuno durante la noche. Se instruyó a los pacientes para realizar la recolección de orina de 24 h de forma adecuada: el paciente desecha su primera orina de la mañana del día de la recolección y posteriormente empieza a recolectar las muestras de orina en un envase plástico todo el día, incluida la primera orina de la mañana del día siguiente. Los parámetros bioquímicos se realizaron según métodos rutinarios. El FGe se calculó utilizando la fórmula CKD-EPI.
Con el fin de aumentar la precisión de medida de la PA se utilizó la MAPA de 24 h con un dispositivo validado al inicio del estudio y posteriormente para el seguimiento cada 6 meses. Se utilizó el modelo de validado de brazo con modo de medida oscilométrico WatchBP O3, MICROLIFE. La PA media durante el día se calcula a partir de los valores medidos entre las 9.00 y las 21.00 h; la PA nocturna con el promedio de la PA a partir de los valores medidos entre las 1.00 y 6.00, y el promedio de PA de 24 h se calcula a partir de todos los valores registrados en la MAPA. El perfil circadiano normal se caracteriza por un descenso de entre un 10 y un 20% de las cifras de PA nocturna frente a las cifras de PA diurnas o de actividad (perfil dipper). La ausencia del descenso de las cifras de PA nocturnas<10% se consideró un patrón no dipper. El patrón riser se consideró cuando la media de los valores de PA nocturnos fue superior a la media de los diurnos.
Los eventos adversos relacionados con la medicación fueron evaluados en cada visita de seguimiento. Los criterios para la finalización del estudio y la suspensión del medicamento fueron hipotensión sintomática, los niveles de potasio sérico>6 mEq/l, desarrollo de fracaso renal agudo, definido por un aumento de la creatinina sérica basal de al menos 44,2 mmol/l (0,5mg/dl), una disminución del aclaramiento de creatinina de al menos el 50% o la necesidad de terapia de reemplazo renal, y cualquier efecto adverso secundario relacionado y atribuible a la medicación administrada o a petición del paciente. Definimos la hiperpotasemia leve como potasio sérico entre 5,0-5,5 mEq/l y en estos casos los pacientes recibieron tratamiento con resinas de intercambio catiónico, insistiendo en la realización de una dieta pobre en alimentos con alto contenido en potasio.
SeguimientoUna vez finalizado el estudio previo, seguimos a los pacientes durante una mediana de tiempo de 32 meses (28-41).
Se realizaron visitas y recogida de datos basales en la inclusión, primer mes y posteriormente cada 6 meses. La función renal fue valorada según el FGe por fórmula CKD-EPI. La albuminuria se determinó mediante el índice albúmina/creatinina en la orina de primera hora de la mañana con un método inmunofelométrico.
Analizamos la progresión de la insuficiencia renal en función del cambio medio en el FGe/anual. Según la disminución del FGe/anual por encima o debajo de la media, consideramos 2grupos: grupo A: pacientes con progresión rápida de la ERC (por encima de la media); grupo B: pacientes con progresión lenta de la ERC (por debajo de la media).
La PA se midió con MAPA cada 6 meses a lo largo del seguimiento y para el análisis se utilizaron los valores de PAS y PAD medios del registro 24 h con MAPA.
Análisis estadísticoLos valores se expresan como media±DE o mediana (rango intercuartil) si las variables no seguían una distribución normal. El test de Kolmogorov-Smirnov se usó para valorar la normalidad de distribución de los parámetros. Para analizar diferencias entre los grupos de pacientes se utilizó el test de la χ2 para variables cualitativas y la t de Student o el test de Mann-Whitney para variables cuantitativas de distribución normal o con distribución no gaussiana, respectivamente. Asumimos una diferencia estadísticamente significativa cuando p<0,05.
Se realizaron modelos lineales generalizados para comprar el descenso de PAS, FGe y descenso del índice albúmina/creatinina entre los 2grupos de tratamiento ajustados para las características basales de PA, FGe, índice albúmina/creatinina y niveles de potasio.
Por regresión lineal multivariable, analizamos las variables que influían en el cambio de FGe anual. El poder pronóstico de factores predictivos de progresión rápida de la ERC fue valorado mediante un modelo multivariable de regresión logística. Introducimos en el modelo todas las covariables que en el modelo univariable predecían con una p<0,01 la progresión rápida. Los coeficientes de regresión y sus DE fueron calculados en un paquete estadístico SPSS 16.0 (Chicago, IL, EE. UU.).
ResultadosLa edad media de los 30 pacientes incluidos fue de 66,3±9,1 años, el 70% de los pacientes eran varones y el 56,7% eran diabéticos. La media de FGe fue de 55,8±16,5ml/min por 1,73 m2. La PA media 24 h medida mediante MAPA al inicio del estudio de los pacientes incluidos fue de 162±8/90±6mmHg y el número medio de fármacos antihipertensivos que recibían era de 4,1±0,9 por paciente.
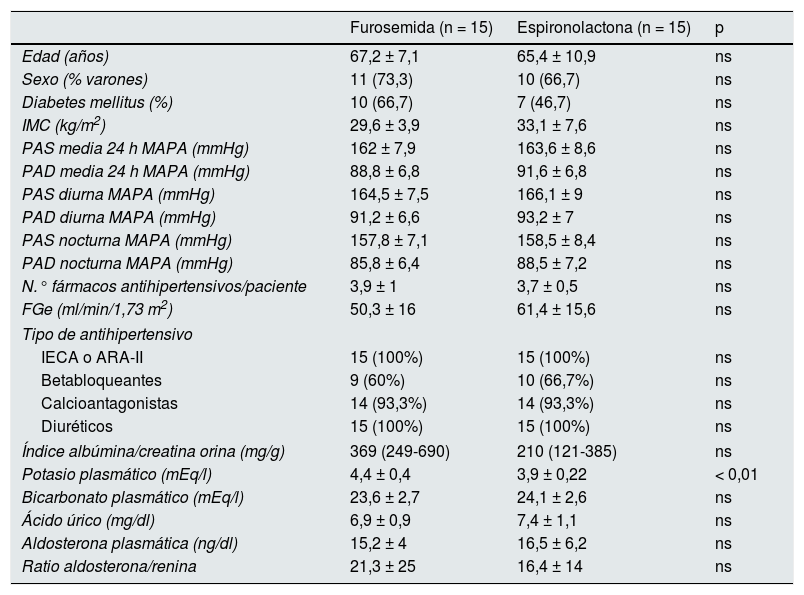
Las características basales de los pacientes incluidos en el grupo espironolactona y furosemida se describen en el estudio previo y se recogen en la tabla 1.
Características basales de los pacientes del grupo espironolactona y furosemida
| Furosemida (n = 15) | Espironolactona (n = 15) | p | |
|---|---|---|---|
| Edad (años) | 67,2 ± 7,1 | 65,4 ± 10,9 | ns |
| Sexo (% varones) | 11 (73,3) | 10 (66,7) | ns |
| Diabetes mellitus (%) | 10 (66,7) | 7 (46,7) | ns |
| IMC (kg/m2) | 29,6 ± 3,9 | 33,1 ± 7,6 | ns |
| PAS media 24 h MAPA (mmHg) | 162 ± 7,9 | 163,6 ± 8,6 | ns |
| PAD media 24 h MAPA (mmHg) | 88,8 ± 6,8 | 91,6 ± 6,8 | ns |
| PAS diurna MAPA (mmHg) | 164,5 ± 7,5 | 166,1 ± 9 | ns |
| PAD diurna MAPA (mmHg) | 91,2 ± 6,6 | 93,2 ± 7 | ns |
| PAS nocturna MAPA (mmHg) | 157,8 ± 7,1 | 158,5 ± 8,4 | ns |
| PAD nocturna MAPA (mmHg) | 85,8 ± 6,4 | 88,5 ± 7,2 | ns |
| N.° fármacos antihipertensivos/paciente | 3,9 ± 1 | 3,7 ± 0,5 | ns |
| FGe (ml/min/1,73 m2) | 50,3 ± 16 | 61,4 ± 15,6 | ns |
| Tipo de antihipertensivo | |||
| IECA o ARA-II | 15 (100%) | 15 (100%) | ns |
| Betabloqueantes | 9 (60%) | 10 (66,7%) | ns |
| Calcioantagonistas | 14 (93,3%) | 14 (93,3%) | ns |
| Diuréticos | 15 (100%) | 15 (100%) | ns |
| Índice albúmina/creatina orina (mg/g) | 369 (249-690) | 210 (121-385) | ns |
| Potasio plasmático (mEq/l) | 4,4 ± 0,4 | 3,9 ± 0,22 | < 0,01 |
| Bicarbonato plasmático (mEq/l) | 23,6 ± 2,7 | 24,1 ± 2,6 | ns |
| Ácido úrico (mg/dl) | 6,9 ± 0,9 | 7,4 ± 1,1 | ns |
| Aldosterona plasmática (ng/dl) | 15,2 ± 4 | 16,5 ± 6,2 | ns |
| Ratio aldosterona/renina | 21,3 ± 25 | 16,4 ± 14 | ns |
ARA-II: antagonista de los receptores de la angiotensina ii; FGe: filtrado glomerular estimado; IECA: inhibidores de la enzima conversora de angiotensina; IMC: índice de masa corporal; MAPA: monitorización ambulatoria de la presión arterial; ns: no significativo; PAD: presión arterial diastólica; PAS: presión arterial sistólica.
La mediana de seguimiento de los pacientes fue de 32 meses (28-41) y no se perdió ningún paciente durante el seguimiento.
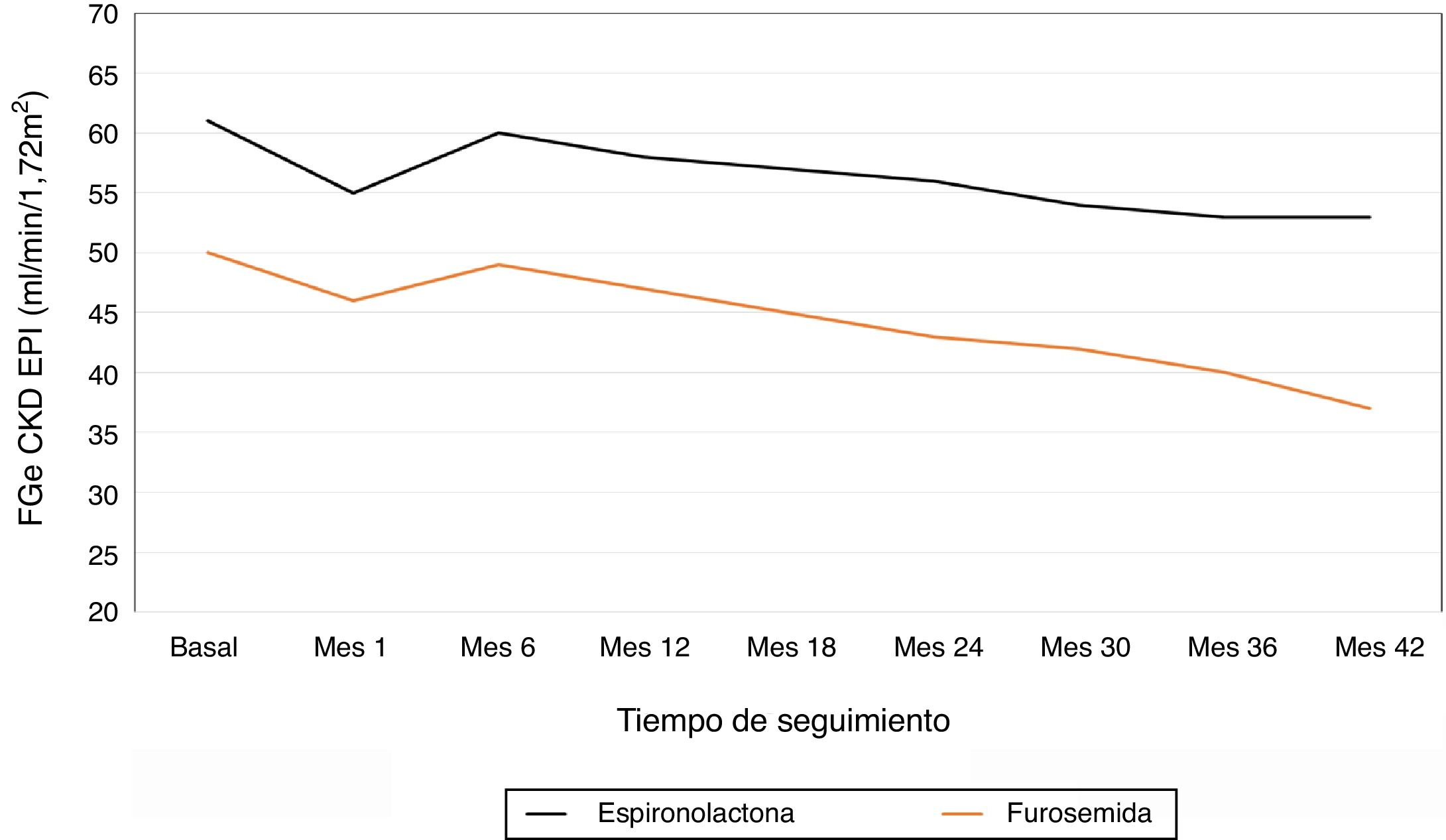
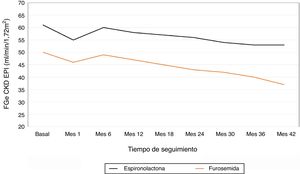
El descenso medio anual del FGe en el total de pacientes fue de –2,8±5,4ml/min/1,73 my. En la figura 1 se representa la evolución del FGe en el grupo de pacientes que recibió espironolactona y en el grupo que recibió furosemida. En el grupo de pacientes que recibió espironolactona fue de –2,1±4,8ml/min/1,73 my y en el que recibió furosemida –3,2±5,6ml/min/1,73 my. Realizamos un modelo lineal general para comparar el descenso de FGe entre los 2grupos de tratamiento ajustado para los valores basales de PAS, PAD, FGe, índice albúmina/creatinina y niveles de potasio. Los factores que se asociaron de forma independiente a la caída del FGe fueron el nivel de FGe basal (p=0,04) y el tratamiento recibido (p=0,01) (tabla 2). Observamos al inicio del seguimiento en el primer mes en los 2 grupos una caída más marcada del FGe: de –4,9ml/min/1,73 my en el total de pacientes, –5,8ml/min/1,73 my en el grupo espironolactona y –4,1ml/min/1,73 my en el grupo de furosemida. Esta disminución inicial de la función renal se recupera parcialmente a los 6 meses de seguimiento.
Modelo lineal general para factores asociados al descenso del FGe
| F | p | |
|---|---|---|
| PAS basal media 24 h MAPA | 24,8 | 0,06 |
| PAD basal media 24 h MAPA | 7,8 | 0,246 |
| FGe basal | 1,43 | 0,04 |
| Índice albúmina/creatinina basal | 1,25 | 0,09 |
| Potasio basal | 16,2 | 0,12 |
| Grupo de tratamiento | 7,8 | 0,01 |
FGe: filtrado glomerular estimado; MAPA: monitorización ambulatoria de la presión arterial; PAD: presión arterial diastólica; PAS: presión arterial sistólica.
El tratamiento con espironolactona redujo la albuminuria de 210 (121-385) mg/g a 65 (45-120) mg/g al final del seguimiento (p<0,01). En cambio, no se observaron cambios en el grupo de furosemida con respecto a albuminuria durante el período de seguimiento, incluso se produjo un ascenso no significativo de 369 (249-690) mg/g hasta 615 (290-989) mg/g al finalizar el estudio (p = 0,24). Basalmente, los pacientes que recibieron espironolactona presentaban un índice albúmina/creatinina más bajo que los del grupo furosemida, 210 (121-385) mg/g vs. 369 (249-690mg/g), aunque no estadísticamente significativo (p=0,09). Realizamos un modelo lineal general para comparar el porcentaje de variación del índice albúmina/creatinina en los 2grupos de tratamiento ajustado para los valores basales de PAS, PAD, FGe, índice albúmina/creatinina y niveles de potasio. En el modelo el único factor que se asoció de forma significativa con el porcentaje de variación del índice albúmina/creatinina fue el grupo de tratamiento (p=0,01) (tabla 3).
Modelo lineal general para factores asociados al porcentaje de variación del índice albúmina/creatinina
| F | p | |
|---|---|---|
| PAS basal media 24 h MAPA | 41,8 | 0,12 |
| PAD basal media 24 h MAPA | 10,6 | 0,09 |
| FGe basal | 9,21 | 0,06 |
| índice albúmina/creatinina basal | 6,21 | 0,11 |
| Potasio basal | 13,2 | 0,31 |
| Grupo de tratamiento | 6,8 | 0,01 |
FGe: filtrado glomerular estimado; MAPA: monitorización ambulatoria de la presión arterial; PAD: presión arterial diastólica; PAS: presión arterial sistólica.
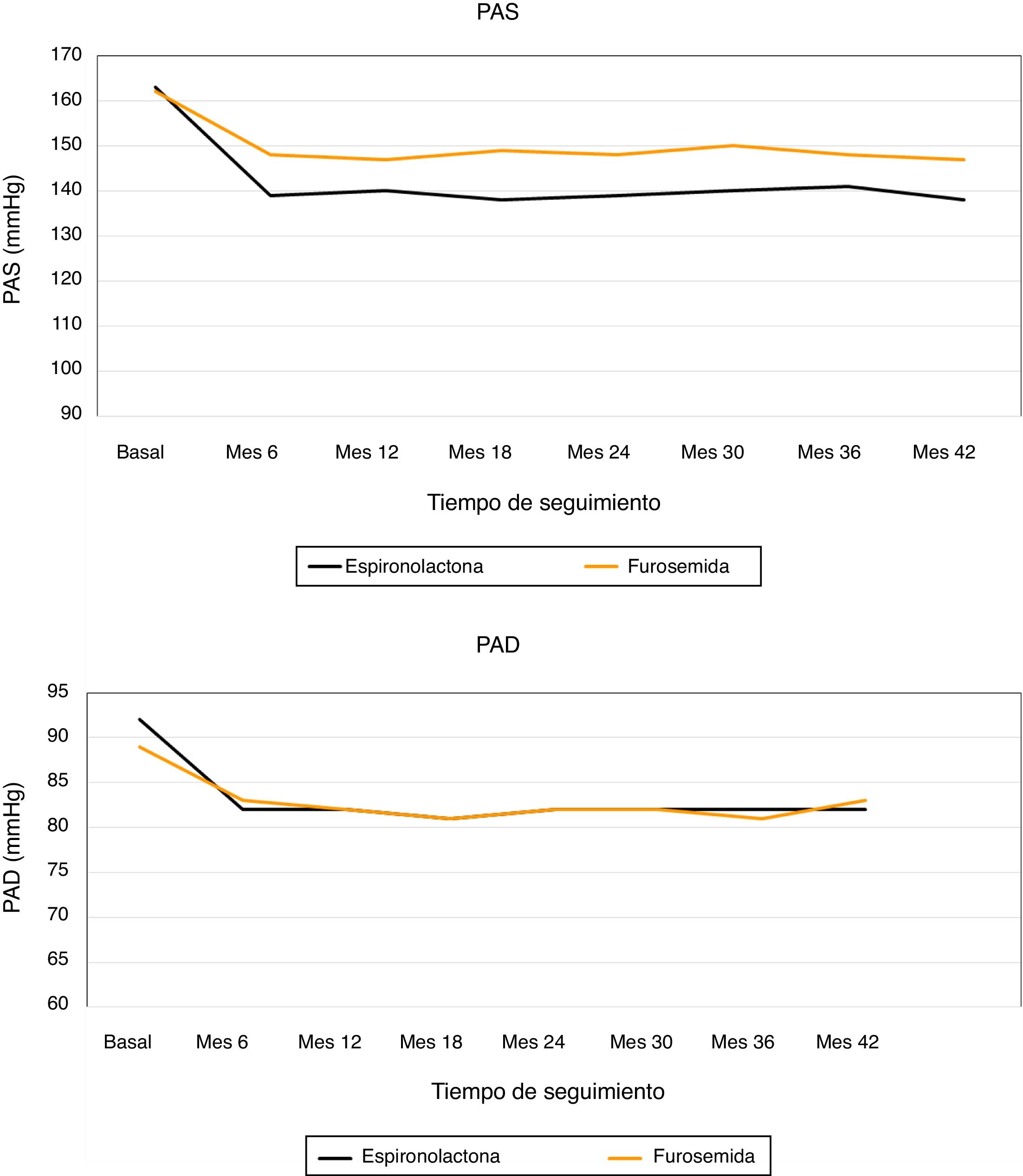
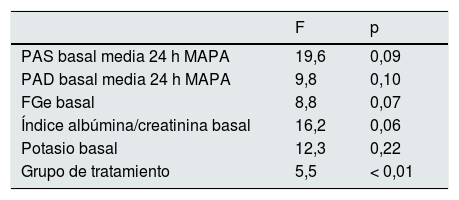
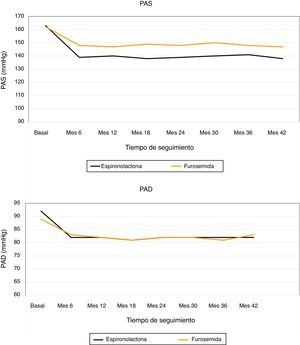
En la figura 2 podemos ver la evolución de las cifras de PAS media de 24 h y PAD media de 24 h, medidas mediante MAPA en los 2grupos de tratamiento durante el seguimiento. Al final del seguimiento, en los pacientes tratados con espironolactona la PAS disminuyó en 23±9mmHg (de 163±8 a 140±8mmHg), en comparación con un descenso de 16±3mmHg (de 162±8 a 146±7mmHg) en el grupo de furosemida. Realizamos un modelo lineal general para comparar el descenso de PAS en los 2grupos de tratamiento ajustado para los valores basales de PAS, PAD, FGe, índice albúmina/creatinina y niveles de potasio. El descenso de PAS se asoció significativamente únicamente al tratamiento recibido (p<0,01) en el modelo ajustado (tabla 4).
Modelo lineal general para factores asociados al descenso de la PAS
| F | p | |
|---|---|---|
| PAS basal media 24 h MAPA | 19,6 | 0,09 |
| PAD basal media 24 h MAPA | 9,8 | 0,10 |
| FGe basal | 8,8 | 0,07 |
| Índice albúmina/creatinina basal | 16,2 | 0,06 |
| Potasio basal | 12,3 | 0,22 |
| Grupo de tratamiento | 5,5 | < 0,01 |
FGe: filtrado glomerular estimado; MAPA: monitorización ambulatoria de la presión arterial; PAD: presión arterial diastólica; PAS: presión arterial sistólica.
La PAD se redujo 10±8mmHg en el grupo de espironolactona y 6±2mmHg en el grupo de furosemida. Realizamos un modelo lineal general para comparar el descenso de PAD en los 2grupos de tratamiento ajustado para los valores basales de PAS, PAD, FGe, índice albúmina/creatinina y niveles de potasio, y observamos que el único factor que se asoció al descenso de PAD fue el tratamiento recibido (p=0,01) (tabla 5).
Modelo lineal general para factores asociados al descenso de la PAD
| F | p | |
|---|---|---|
| PAS basal media 24 h MAPA | 12,8 | 0,13 |
| PAD basal media 24 h MAPA | 6,7 | 0,09 |
| FGe basal | 21,3 | 0,08 |
| Índice albúmina/creatinina basal | 3,34 | 0,10 |
| Potasio basal | 19,8 | 0,33 |
| Grupo de tratamiento | 9,8 | 0,01 |
FGe: filtrado glomerular estimado; MAPA: monitorización ambulatoria de la presión arterial; PAD: presión arterial diastólica; PAS: presión arterial sistólica.
Durante el seguimiento, 10 pacientes (33,3%) alcanzaron el objetivo de la PA media 24 h con MAPA<130/80mmHg (7 pacientes [46,6%] en el grupo de espironolactona y 3 pacientes [20%] en el grupo de furosemida; p<0,01). Durante el seguimiento, en el grupo de furosemida se incrementó el número de fármacos antihipertensivos de 3,7±0,5 a 5,1±0,9 fármacos antihipertensivos/día (p<0,01), mientras que en el grupo de espironolactona el incremento en el número de fármacos no fue significativo, de 3,9±1 a 4,3±0,5 fármacos antihipertensivos/día.
Basalmente, el 60% de los pacientes presentaba en la MAPA un patrón nodipper, el 20% un patrón riser y un 20% un patrón dipper. A los 6 meses tras el ajuste del tratamiento, observamos un descenso de los pacientes con patrón no dipper al 53,3% y riser al 13,3%, y en cambio aumentaron los pacientes con un patrón dipper al 33,3%. No encontramos diferencias significativas en los patrones de la MAPA en los 2grupos de tratamiento.
El descenso medio del FGe en el total de los pacientes fue de –2,8±5,4ml/min/1,73 my. Identificamos a 14 pacientes con un descenso rápido del FGe (caída mayor de la media de –2,8±5,4ml/min/1,73 my) y 16 pacientes con un descenso lento del FGe (caída menor de la media de –2,8±5,4ml/min/1,73 my). Los pacientes con descenso más lento del FGe presentaban basalmente menores cifras de PAS (159±8 vs. 168±10mmHg, p=0,04), mayor FGe (63±16 vs. 45±14ml/min/my, p=0,01)), menor albuminuria, 160 (111-305) mg/g vs. 499 (243-954) mg/g, p=0,01, menos DM (37,5 vs. 78,5%, p=0,01) y pertenecían al grupo que recibió espironolactona (64,2 vs. 37,5%, p=0,02).
Realizamos un modelo de regresión logística para ver los factores que se asociaban al descenso más lento del FGe, ajustado a sexo, edad, FGe, DM y PA. Los factores que se asociaron de forma independiente a una progresión más lenta de la ERC fueron una menor albuminuria y recibir tratamiento con espironolactona (tabla 6).
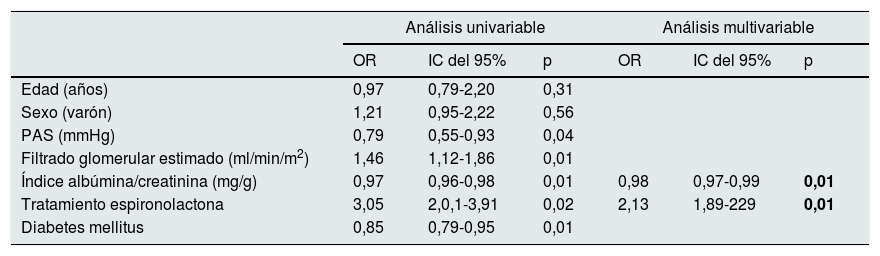
Análisis estadístico univariable y multivariable para los factores asociados con una progresión lenta de la ERC
| Análisis univariable | Análisis multivariable | |||||
|---|---|---|---|---|---|---|
| OR | IC del 95% | p | OR | IC del 95% | p | |
| Edad (años) | 0,97 | 0,79-2,20 | 0,31 | |||
| Sexo (varón) | 1,21 | 0,95-2,22 | 0,56 | |||
| PAS (mmHg) | 0,79 | 0,55-0,93 | 0,04 | |||
| Filtrado glomerular estimado (ml/min/m2) | 1,46 | 1,12-1,86 | 0,01 | |||
| Índice albúmina/creatinina (mg/g) | 0,97 | 0,96-0,98 | 0,01 | 0,98 | 0,97-0,99 | 0,01 |
| Tratamiento espironolactona | 3,05 | 2,0,1-3,91 | 0,02 | 2,13 | 1,89-229 | 0,01 |
| Diabetes mellitus | 0,85 | 0,79-0,95 | 0,01 | |||
IC: intervalo de confianza; OR: odds ratio; PAS: presión arterial sistólica media 24 h MAPA.
En el seguimiento hubo un total de 3 eventos cardiovasculares: 2 casos de insuficiencia cardiaca congestiva (uno en el grupo espironolactona y un en el de furosemida) y una amputación en miembros inferiores en un paciente con DM en el grupo de furosemida.
No se detectaron eventos adversos graves en ninguno de los grupos relacionados con el ajuste del tratamiento. Solo un paciente presentó ginecomastia leve en relación con el tratamiento con espironolactona, pero no obligó a la suspensión del tratamiento. Ninguno de los pacientes fue excluido del estudio debido a hiperpotasemia grave o fracaso renal agudo. Dos pacientes desarrollaron hiperpotasemia leve (potasio sérico 5,0-5,5 mEq/l) y fueron tratados con poliestireno sulfonato cálcico. El nivel de potasio en suero aumentó de media 0,6 mEq/l (de 3,9±0,2 a 4,5±0,3 mEq/l) en el grupo de pacientes que recibió espironolactona; en cambio, en el grupo que recibió furosemida hubo un descenso no significativo de las cifras de potasio (de 4,4±0,4 a 4,1±0,4 mEq/l). En el grupo de furosemida, se observó un aumento asintomático de los niveles de ácido úrico en suero de 6,9±0,9 7,6±0,7mg / dl (p<0,01), no modificándose en el grupo espironolactona, de 7,4±1,1 a 7,3±0,9mg/dl (p = 0,41). Cinco pacientes (33%) presentaron un nivel de ácido úrico>8mg/dl y tuvieron que iniciar tratamiento con alopurinol 100mg.
DiscusiónSegún los resultados de nuestro estudio, el tratamiento con espironolactona es más eficaz en el control de PA y proteinuria que un diurético del asa, furosemida, a largo plazo en pacientes con HTA resistente y esto se asoció con una progresión más lenta de la ERC.
A pesar de la estrecha relación entre la HTA resistente y la ERC, hay muy pocos datos en la literatura sobre la caída del FGe en pacientes con HTA resistente y todavía menos datos sobre el efecto en la progresión de la ERC de estrategias encaminadas al control de la PA de estos pacientes3,11. Nuestro estudio muestra los primeros datos sobre la progresión de la ERC en pacientes con HTA resistente tratados mediante 2pautas de optimización del tratamiento antihipertensivo (intensificación diurética con diuréticos de asa o tratamiento con un bloqueante de la aldosterona), en un seguimiento a largo plazo de 3 años.
Los pocos estudios realizados para ver la progresión de la ERC en pacientes con HTA resistente han encontrado una importante asociación entre la HTA resistente y una caída rápida del FGe. En el estudio de Kaboré et al.12 realizado en 4.265 pacientes con HTA y>65 años, el 6,5% de los pacientes tenía HTA resistente. En un seguimiento de 4 años, la caída media del FGe fue el doble de rápida en el grupo de pacientes que cumplía criterios de HTA resistente (–3,4±4,1ml/min/1,73 my por año frente a –1,5±2,9ml/min/1,73 my por año, en los pacientes con HTA no resistente, p>0,01). La disminución del FGe descrita en este estudio en pacientes con HTA resistente fue más rápida que la de nuestro trabajo, en el que la caída media de FGe fue de –2,8±5,4ml/min/1,73 my por año. Este hecho puede estar asociado con el tratamiento con espironolactona que recibieron la mitad de nuestros pacientes y que se asoció a una progresión más lenta de –2,1±4,8 frente a –3,2±5,6ml/min/1,73 my por año en el grupo de furosemida. Este enlentecimiento en la progresión de la ERC probablemente se deba al mejor control de la PA y de la proteinuria que tuvieron este grupo de pacientes. Tanto la PA más elevada como la proteinuria son factores clásicos que se han asociado con una progresión más rápida de la ERC en diversos estudios y su mejor control con diversas estrategias se asocia con un enlentecimiento de la misma13-15.
El mejor control tensional y de la albuminuria asociado al tratamiento con antagonistas de los receptores de aldosterona ya ha sido descrito en otros trabajos previamente16. En el estudio realizado por Bianchi et al.17 en pacientes hipertensos con ERC, el tratamiento con dosis bajas de espironolactona (25mg/día) demostró además de disminuir la PA y la albuminuria, ser capaz de producir un enlentecimiento de la caída del FGe. Cuando compararon la caída del FGe en el grupo que recibió espironolactona frente al resto de pacientes en un seguimiento de un año, observaron un resultado similar al observado por nuestro grupo, con una caída más lenta del FGe en los pacientes tratados con bloqueantes de la aldosterona, –0,323±0,04ml/min/1,73 my por mes frente a –0,474±0,03ml/min/1,73 my en el resto de pacientes (p<0,01). Este efecto nefroprotector de los antagonistas de la aldosterona se ha puesto con relación, además de con el control de la PA y la albuminuria, con el propio bloqueo de la aldosterona. Estudios experimentales recientes han demostrado que el exceso de aldosterona, presente en muchos pacientes con HTA resistente, tiene efectos perjudiciales tanto a nivel de los glomérulos como del espacio tubulointersticial renal. El incremento en los niveles de aldosterona produce daño podocitario, glomeruroesclerosis, inflamación y fibrosis tubulointersticial e incremento del estrés oxidativo y del daño endotelial, factores asociados todos ellos al daño renal y progresión de la ERC. Estos daños podrían verse frenados por los antagonistas del receptor mineralocorticoide18,19.
Como en otros estudios, tanto la intensificación diurética como el incremento en tratamiento con bloqueantes del sistema renina-angiotensina-aldosterona se asoció a un empeoramiento de la función renal en las primeras semanas de tratamiento, que posteriormente se recuperó de forma parcial20,21. Observamos que en el grupo que recibió espironolactona el FGe descendió en el primer mes –5,8ml/min/1,73 m2 y –4,1ml/min/1,73 my en el grupo de furosemida. En el estudio de Bianchi et al.17, realizado en pacientes con ERC, al añadir espironolactona al tratamiento antihipertensivo previo observaron un efecto similar al nuestro, con un descenso inicial del FGe de –5,1ml/min/1,73 m2 (de 62,4±2,4 a 57,3±2,7ml/min/1,73 my). Este hecho se ha puesto en relación con un efecto hemodinámico producido por el propio descenso de la PA y una disminución de la presión intraglomerular, y también asociado a la depleción de volumen ocasionada por el efecto diurético de estos fármacos. Pero posteriormente, como vimos en nuestros pacientes, este descenso se recupera parcialmente.
Al contrario que en otros estudios, no encontramos que la furosemida disminuyera de forma significativa la albuminuria. En nefropatías proteinúricas, como la diabética, la combinación de diuréticos de asa y tiazidas ha demostrado disminuir la proteinuria22. En el trabajo de Morales et al.23, realizado en pacientes con nefropatía diabética proteinúrica tratados basalmente con bloqueantes del sistema renina angiotensina al que se añadieron 3 pautas diurético: espironolactona, hidroclorotiazida o amilorida+hidroclorotiazida, se observó un descenso significativo de la proteinuria en los 3 grupos, más acusado en el grupo en tratamiento con tiazidas solas o con amilorida. Explican la bajada de la proteinuria por el descenso de la PA y por la disminución de la presión intraglomerular que produce la depleción de volumen ocasionada por los diuréticos, pero no encuentran una clara explicación fisiológica a las diferencias entre clases de diuréticos ya que estos efectos son comunes a las 3 pautas diuréticas.
En nuestro estudio las cifras de PAS media 24 h medidas con MAPA fueron significativamente más bajas en el grupo de pacientes tratados con espironolactona frente a los tratados con furosemida, a pesar de que en el grupo de furosemida se incrementaron durante el seguimiento el número de fármacos antihipertensivos de 3,7±0,5 a 5,1±0,9 (p<0,01), mientras que en el grupo de espironolactona el incremento en el número de fármacos no fue significativo, de 3,9±1 a 4,3±0,5/día. En estudios previos, como el PATHWAY-224, en el que se comparó el efecto de la espironolactona frente a otros antihipertensivos, como el bisoprolol o la doxazosina, los antagonistas de la aldosterona parecen el tratamiento más eficaz para el control de la PA de pacientes con HTA resistente no controlada.
Tanto la furosemida y como la espironolactona fueron seguras y razonablemente bien toleradas en nuestro estudio. En el grupo de espironolactona, se observó un aumento en los niveles de potasio en suero, aunque no tuvimos ningún caso de hiperpotasemia tóxica, seguramente en relación con los controles analíticos frecuentes a los que son sometidos nuestros pacientes y con la educación sobre alimentación que se imparte en la consulta de Nefrología. Los pacientes con ERC, especialmente los pacientes diabéticos, tienen un mayor riesgo de hiperpotasemia que la población general por la alta prevalencia de acidosis tubular tipo ivasociada, y por lo tanto requieren un estrecho control de los niveles séricos de potasio. En el trabajo de van Buren et al.25 se reportó un mayor aumento en los niveles de potasio en suero en pacientes con nefropatía diabética tratados con espironolactona que en los tratados con losartán, a pesar de una excreción urinaria de sodio y de potasio similar, lo que pone de manifiesto la importancia de la homeostasis de potasio extrarrenal en los niveles séricos en esta población seleccionada. En estudios previos se ha demostrado que el riesgo de hiperpotasemia es mayor en pacientes de edad avanzada, con DM, ERC y niveles de potasio basal más elevados. En estos pacientes es necesario una monitorización estrecha de los niveles de potasio. En nuestra cohorte, uno de los pacientes (6,7%) tratados con espironolactona desarrolló ginecomastia leve, aunque no fue necesario suspender la medicación por ese motivo. Tasas similares de la ginecomastia, en torno a un 10%, han sido descritas en otros estudios26. En el grupo de furosemida, se observó un aumento asintomático de los niveles de ácido úrico, un efecto secundario muy frecuente de este tipo de diurético27.
A pesar de las limitaciones de nuestro estudio, observacional, prospectivo y no aleatorizado, nuestros datos son los únicos que muestran la progresión de la ERC en pacientes con HTA resistente tratados mediante 2terapias antihipertensivas (furosemida o espironolactona como terapia añadida a la medicación antihipertensiva previa). Una limitación a la hora de interpretar los resultados de nuestro estudio observacional y con una población pequeña de 30 pacientes es que, aunque estadísticamente no significativas, hay algunas diferencias basales entre los 2 grupos de pacientes, como en el FGe y el índice albúmina/creatinina, siendo estas más favorables en el grupo de que recibió espironolactona. Realizamos modelos lineales generalizados ajustados a las características basales, donde observamos que el factor más relevante asociado a la caída del FGe, el descenso de PA y de la albuminuria fue el tratamiento recibido, espironolactona o furosemida, independientemente de las características basales de los pacientes. Otra limitación del estudio es el uso de 2 fármacos, espironolactona y furosemida, con farmacocinética diferente, por lo que podría estar en relación con una infradosificación el peor control de la PA. En un estudio previo de nuestro grupo7, en el que utilizamos la bioimpendancia para ajustar el tratamiento diurético con furosemida en pacientes con HTA resistente, observamos que la furosemida administrada una vez al día es muy útil reduciendo el volumen extracelular en estos pacientes y las cifras de PA.
Nuestros hallazgos, aunque modestos, se suman a los conocimientos actuales sobre la estrategia óptima para el control de la PA en pacientes con HTA resistente. La espironolactona, con su potencial efecto positivo sobre la progresión de la enfermedad renal, debe ser explorada en estudios posteriores aleatorizados y con mayor número de pacientes, en los que también se valore su posible efecto beneficioso sobre los eventos cardiovasculares y la mortalidad.
FinanciaciónNo se ha recibido financiación para la elaboración de este trabajo.
Conflicto de interesesNinguno de los autores tiene conflicto de intereses.