Sr. Director:
La sífilis es una enfermedad infecciosa con afectación sistémica causada por el microorganismo Treponema pallidum, adquirida por contacto sexual, congénita a través de la placenta, por transfusión de sangre humana contaminada y por inoculación accidental directa1. Se inicia con la invasión del Treponema pallidum en el líquido cefalorraquídeo (LCR)2,3.
Sus formas de presentación se clasifican en sífilis precoz, tardía, neurosífilis y sífilis congénita4,5.
La afectación del sistema nervioso central se produce en el 5-10 % de los infectados y hasta en la tercera parte de los casos que progresan hacia estadios avanzados desarrollando neurosífilis6.
Actualmente predominan las formas de presentación atípica respecto a las formas clásicas de parálisis general progresiva y tabes dorsal7. El tratamiento se basa en la administración de penicilina G sódica y, como segunda opción, las cefalosporinas.
Presentamos el caso de un paciente con trasplante renal desde hace 13 años que acude a Urgencias por fiebre en el contexto de lesiones cutáneas y síntomas neurológicos.
CASO CLÍNICO
Paciente varón de 39 años de edad con tercer trasplante renal, varios episodios de neumonías y portador de virus de hepatitis C. Realiza un viaje exótico durante dos meses, con convivencia de riesgo y sin medidas preventivas. Acude con dolor lumbar y fiebre. En anamnesis, fiebre, escozor y secreción blanquecina en pene, exantema máculo-papuloso, parestesias en miembros inferiores y visión doble.
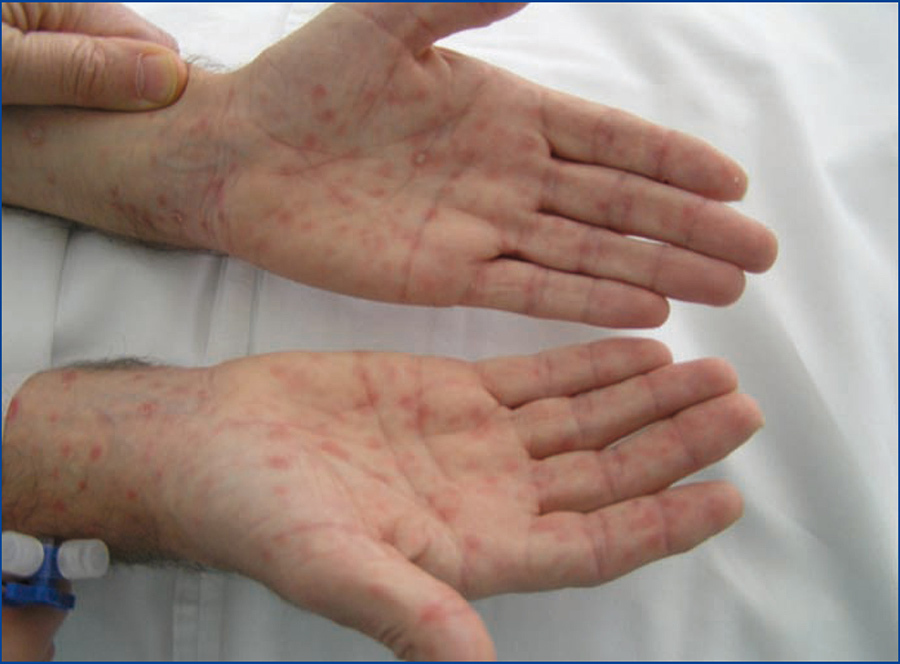
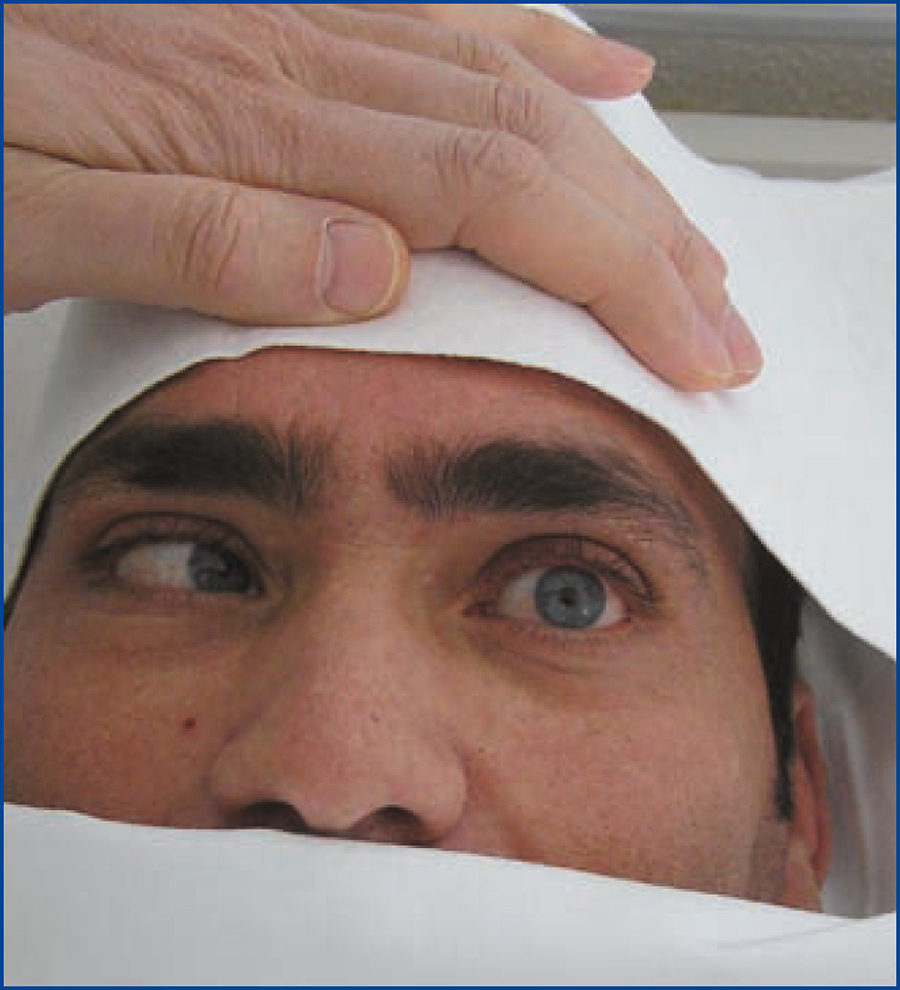
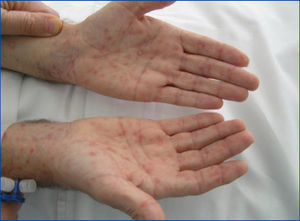
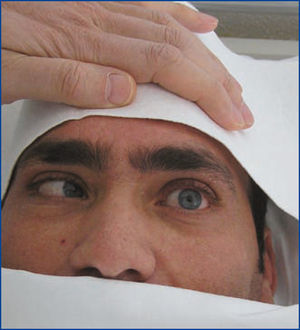
En la exploración: tensión arterial: 177/106 mmHg; temperatura: 36,8 ºC, frecuencia cardíaca: 120 lpm. Exantema máculo-papuloso con extensión palmo-plantar (figura 1), de predominio central. Parálisis del sexto par craneal izquierdo (figura 2), ausencia de reflejos osteotendinosos profundos, disminución de fuerza en ambos miembros inferiores y disestesias. Hemograma y fórmula leucocitaria normal; creatinina 1,8 mg %, ionograma y gasometría normales. Resto de las pruebas en tabla 1.
Con el diagnóstico de neurosífilis temprana sintomática con meningitis y radiculitis, se inició tratamiento con penicilina G sódica 24.000.000 UI por vía i.v. durante 3 semanas, con mejoría sustancial, recuperando reflejos osteotendinosos profundos a los 8 días del tratamiento, así como la desaparición de la lumbalgia y las parestesias en miembros inferiores, quedando la parálisis del par craneal en resolución parcial.
El paciente fue dado de alta tras completar tratamiento, con controles cada tres meses en consulta externa. Se objetiva mejoría progresiva de todos los síntomas neurológicos y descenso de los títulos de TPHA (Treponema pallidum Haemaglutation Assay) y RPR (reagina plasmática rápida) y VDRL (Venereal Disease Research Laboratory) después de un año de seguimiento. Actualmente tras 5 años de la infección, el paciente se encuentra totalmente asintomático.
DISCUSIÓN
La meningitis sintomática puede ocurrir años después, con cefalea y cervicalgia, confusión, náuseas, vómitos, rigidez, convulsiones, agudeza visual disminuida, neuropatías craneales, arteritis cerebrales, leptomeningitis o gomas sifilíticas ocasionando lumbalgia, pérdida de la sensibilidad, incontinencia, debilidad en las piernas o atrofia muscular8.
Aunque la literatura nos refiere que la presentación sintomática puede ocurrir años después de la infección, en nuestro caso la evolución de la enfermedad fue acelerada y con manifestaciones dérmicas, genitales y neurológicas graves.
Llama la atención el corto período de invasión nerviosa, ya que lo habitual es que la neurosífilis se presente después de dos años de permanecer en fase latente.
El exantema máculo-papuloso (sífilis secundaria) con extensión palmo-plantar nos hizo sospechar como primera posibilidad el diagnóstico de sífilis. Además de los antecedentes personales de migración del paciente, se tuvo en cuenta la inmunodepresión adquirida por ser portador de un trasplante renal.
Si bien no se ha encontrado en la literatura un caso similar, se tienen reportes de altas incidencias de esta enfermedad en pacientes inmunocomprometidos por virus de la inmunodeficiencia humana9,10.
Las anormalidades en el LCR asociadas con neurosífilis meningovascular suelen ser menos graves que en los casos de meningitis aguda.
Las pruebas serológicas de detección de sífilis incluyen el VDRL, la RPR, la FTA-ABS (absorción de anticuerpos treponémicos fluorescentes), partículas para el Treponema pallidum, el TPPA (ensayo de aglutinación) y el EIA (inmunoensayo enzimático).
Estas pruebas siguen siendo reactivas para toda la vida en prácticamente todos los individuos, independientemente del tratamiento previo.
El tratamiento recomendado por los Centros para el Control y Prevención de Enfermedades (CDC), incluyendo la sífilis ocular, son10: penicilina G cristalina acuosa (3 a 4 millones de unidades i.v. cada cuatro horas, o 24 millones de unidades al día como infusión continua) durante 10 a 14 días, o la penicilina G procaínica más probenecid. La doxiciclina o la ceftriaxona a dosis altas podrían ser utilizadas como alternativa a la penicilina11.
Se deben realizar seguimientos a los tres y seis meses después del tratamiento y posteriormente cada seis meses hasta que el LCR sea normal y el VDRL sea arreactivo. Se debe repetir el tratamiento si alguna muestra de seguimiento del LCR muestra aumento de cuatro veces en el título de VDRL o aumento de leucocitos8.
CONCLUSIÓN
La sífilis es una enfermedad infecciosa no muy prevalente en nuestro medio y, por lo tanto, poco sospechada.
La neurosífilis se ha considerado una manifestación tardía de la sífilis. En el caso de nuestro paciente, destaca la presentación del cuadro clínico, en el que los síntomas de una sífilis secundaria (afectación cutánea) y los síntomas neurológicos se presentan casi simultáneamente, lo cual suponemos consecuencia del hecho de que se trata de un paciente inmunosuprimido por la toma de medicación antirrechazo de su trasplante renal.
Pensamos que, además de la falta de prevención por parte del paciente, es muy importante tener en cuenta la inmunodeficiencia adquirida por el propio trasplante renal y creemos que es una excelente oportunidad para insistir en la susceptibilidad de estos pacientes a la exposición a este tipo de agentes microbiológicos; en caso de inmunocompetitividad, probablemente la presentación de este tipo de enfermedades no sea tan agresiva.
Conflictos de interés
Los autores declaran que no tienen conflictos de interés potenciales relacionados con los contenidos de este artículo.
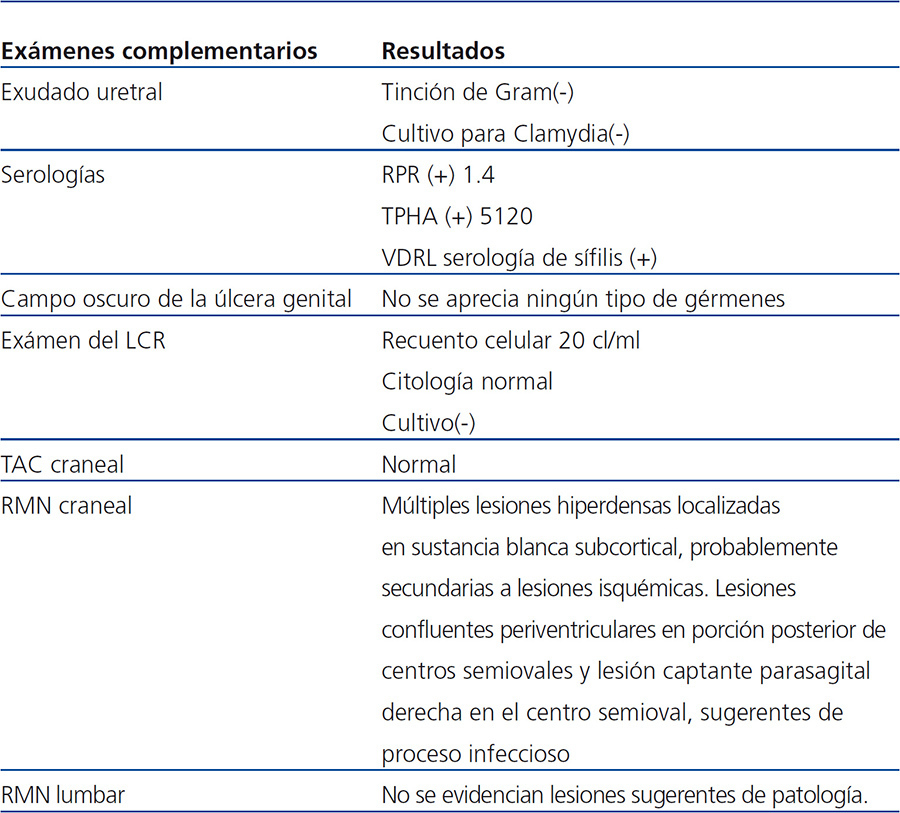
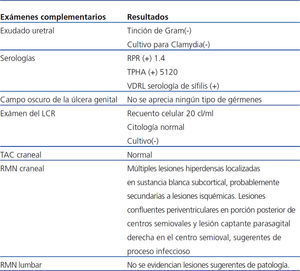
Tabla 1. Exámenes complementarios
Figura 1. Exantema máculo-papuloso
Figura 2. Parálisis del sexto par craneal izquierdo