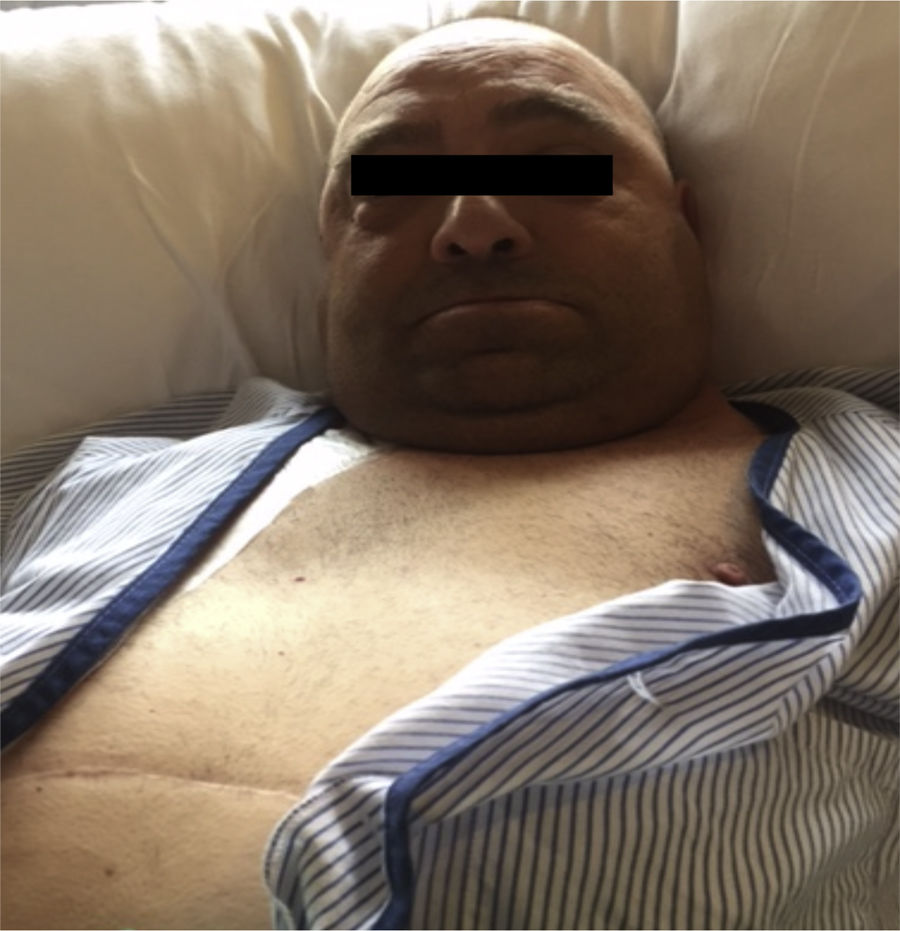
El síndrome de Rubinstein-Taybi es una enfermedad sistémica con variabilidad en su expresión clínica. Su incidencia en la población general es de 1/300.000 a 1/720.000 habitantes. Se han descrito mutaciones en el gen que codifica la proteína fijadora del coactivador transcripcional (CREB), cartografiado en 16p13.3; se trata de una proteína nuclear que participa como coactivador en la expresión génica regulada por AMP cíclico. Aproximadamente el 25% de los pacientes diagnosticados presentan una microdeleción en la región 16p13.3 demostrable por técnicas de hibridación in situ (FISH)1–3. Es frecuente que los pacientes presenten microcefalia y talla baja, una facie característica (fig. 1). Otras manifestaciones incluyen el hirsutismo, la gastritis crónica y/o el reflujo gastroesofágico, defectos cardiacos y neurológicos, estatura baja, ptosis, orejas de implantación baja, colobomas y polidactilia. A nivel renal puede cursar con agenesia renal, riñón en herradura, presencia de reflujo vesicoureteral, cólicos nefríticos, presencia de megauréter entre otros. Pueden cursar con enfermedad renal crónica, y con el tiempo precisan terapia renal sustitutiva4–8.
Las molestias digestivas no son infrecuentes. Por un lado secundario a patología refleja y por otro debido a constantes transgresiones alimenticias. Si bien es cierto que son pacientes que presentan un mayor riesgo de presentar neoplasias, los tumores neuroendocrinos no son los más frecuentes9 y la clínica puede llegar a ser muy sutil dificultando el diagnóstico.
Presentamos el caso clínico de un varón de 46 años, diagnosticado de síndrome de Rubinstein-Taybi en programa de hemodiálisis crónica desde 19-08-2007. Previamente el paciente estuvo en programa de diálisis peritoneal desde 2004 hasta 2007 precisando cambio de técnica el 2007 por peritonitis bacteriana a repetición. Trasplante renal de donante de cadáver en junio de 2010, no funcionante por trombosis arterial y trasplantectomía en julio de 2010. Múltiples episodios de dolor abdominal autolimitado no filiado con ingresos frecuentes por tal motivo, ITU a repetición que se acompañan en varias ocasiones de estreñimiento, diarrea y alguna vez de vómito. A nivel renal presentó megauréter segmentario inferior derecho, ureterohidronefrosis con litiasis ureteral derecha. Múltiples episodios de cólicos nefríticos. Hipoplasia renal izquierda. Episodio de cólico nefrítico en febrero de 2009, valorado por urología y puesto el doble J, con retirada del catéter el 14-01-2010. Se realizó una litotricia el 2009 en el Hospital Universitario de León con dudosa desaparición de la dilatación del uréter en controles posteriores. Entre los antecedentes quirúrgicos destaca una herniorrafia inguinal, hernioplastia inguinal izquierda, extirpación de teste izquierdo, colocación de catéter para DP el 2004 y retirada el 2007. Trasplante renal el 2010. Ureterocelectomía en septiembre del 2012.
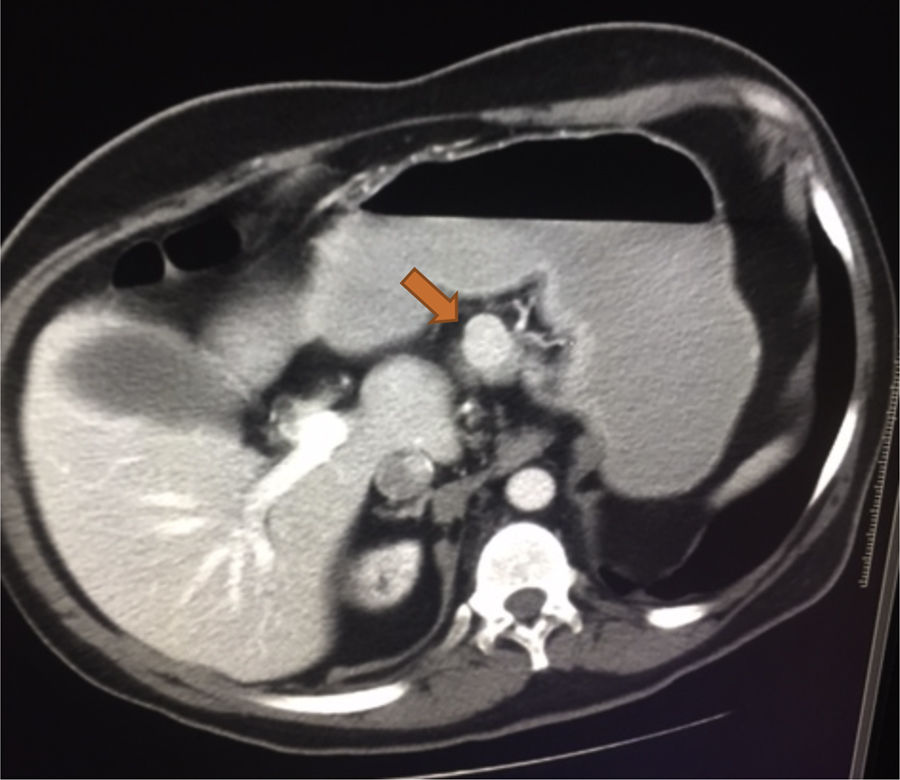
Ingresó en el servicio de digestivo el 07-10-2011 hasta el 20-11-2011 por cuadro de dolor abdominal inespecífico. Durante el ingreso presentó vómitos alimenticios a repetición, pruebas posteriores arrojan la presencia de pancreatitis crónica, iniciando tratamiento enzimático por parte de digestivo con leve mejoría clínica. Continua con dolor digestivo, cuadro de marcada ansiedad, mucha labilidad emocional dificultando considerablemente el interrogatorio y la exploración física. Cabe destacar que siendo tan inespecífico el cuadro digestivo muchas veces cedía con apoyo psicológico por parte de enfermería, AINE, antieméticos o ansiolíticos. La persistencia de dolor abdominal inespecífico, sobre todo durante sesiones de hemodiálisis hace sospechar de una enfermedad de base que no ha sido aún descubierta. Debido a ello se realiza una ecografía abdominal, sin hallazgos a resaltar, salvo enfermedad renal previa ya conocida. Se solicita una TAC abdominal, donde se observa una dudosa masa de 2cm que protruye en borde superior del cuerpo de páncreas cercano al istmo, así como una hernia de Bochdalek.
El paciente es referido al servicio de cirugía y de endocrinología siendo diagnosticado de un probable tumor neuroendocrino. Como tratamiento se realiza laparotomía exploratoria subcostal, observado una masa muy vascularizada de 2,5cm de diámetro sin contacto aparente con el conducto de Wirsung (fig. 2). Se aprecia estabilidad de la lesión y Ki-67 inferior al 2%, por lo que se decide enucleación del tumor con paciente de alto riesgo, realizándose esta, sin incidencias. El diagnóstico anatomopatológico mostró una masa en el cuerpo del páncreas de 2cm de diámetro, G1 de la clasificación de la OMS de 2010, que respeta el borde quirúrgico, aunque se sitúa a menos de 1mm de este. Cromogranina a isintafisina: (+) Ki-67: bajo índice de proliferación celular (−1%). Ganglio linfático de curvatura mayor, tejido adiposo sin alteraciones histológicas reseñables. Quiste solitario peritoneal. El paciente permaneció estable en el postoperatorio, siendo transferido a planta de medicina interna para su recuperación.
El síndrome de Rubinstein-Taybi, en la infancia es de difícil diagnóstico. Debe diferenciarse de otras microdeleciones como el síndrome de Floating-Harbor y del síndrome de Cornelia de Lange. Pueden presentar una gran variabilidad clínica. La labilidad emocional y el déficit cognitivo hacen que la exploración clínica en estos pacientes sea más compleja, con mayor necesidad de apoyo en pruebas complementarias para llegar al diagnóstico.