Introducción: Las pobres condiciones socioeconómicas de la población es uno de los causales de la falta de prevención primaria y secundaria de la enfermedad renal crónica e influiría negativamente en la sobrevida de los pacientes en hemodiálisis (HD) crónica. Objetivo: Confirmar si el bajo o nulo ingreso económico de la población incidente en HD es un factor de mal pronóstico vital. Métodos: Utilizamos la población incidente en HD del Registro Argentino de Diálisis Crónica. El seguimiento fue de 12 meses, realizándose un análisis por intención de tratar. Se aplicó el Modelo de Cox para evaluar la asociación entre ingresos económicos y la sobrevida de los pacientes ajustando por edad, sexo, diabetes, comorbilidades, laboratorio inicial y primer acceso vascular. Resultados: Analizamos 13.466 pacientes adultos (edad al inicio: 60,4 [±15,6] años, 57,2% varones, 39,2% diabéticos) que fueron asignados a 2 grupos: 1) «Sin ingresos», 5.661 pacientes (edad al inicio: 60,3 [±15,4] años, 53,1% varones, 41,4% diabéticos); 2) «Con ingresos», 7.805 pacientes (edad al inicio: 60,5 [±15,8] años, 60,1% varones, 37,5% diabéticos). «Sin ingresos» mostró un hazard ratio de 1,19 (intervalo de confianza [IC] 95%: 1,11-1,28) en el univariado; de 1,23 (IC 95%: 1,14-1,32) considerando edad y género; de 1,22 (IC 95%: 1,13-1,31) agregando diabetes mellitus; de 1,26 (IC 95%: 1,18-1,36) agregando comorbilidades; de 1,25 (IC 95%: 1,16-1,35) adicionando laboratorio inicial y de 1,24 (IC 95%: 1,15-1,33) si se incluye acceso vascular transitorio. En todos los modelos la significación resultó en una p = 0,000. Conclusiones: Los bajos o nulos ingresos económicos del paciente en el momento del ingreso a HD es un factor de riesgo independiente de menor sobrevida inmediata.
Introduction: Poor socioeconomic status in the patient population is one of the causes of the lack of primary and secondary prevention of chronic kidney disease and negatively affects the survival of patients on chronic haemodialysis (HD). Objective: To confirm whether the low or absent income of the incident population on HD is a factor of poor prognosis. Methods: We used the incident HD population of the Argentine Registry of Chronic Dialysis. Follow-up lasted 12 months, performing an intention to treat analysis. We applied the Cox model to assess the association between income and survival of patients after adjusting for age, sex, diabetes, comorbidities, initial laboratory results, and first vascular access. Results: We analysed 13466 adult patients (age at onset: 60.4 ±15.6 years; 57.2% were male, and 39.2% diabetic) who were assigned to 2 groups: 1) "no income" group, 5661 patients (age at onset: 60.3 ±15.4 years; 53.1% were male and 41.4% diabetic), 2) "with income" group, 7805 patients (age at onset, 60.5 ±15-8] years; 60.1% were male and 37.5% diabetic). The "no income" group had a hazard ratio of 1.19 (95% confidence interval [CI]: 1.11-1.28) in the univariate analysis, 1.23 (95% CI: 1.14-1.32 ) considering age and gender, 1.22 (95% CI: 1.13-1.31) by adding diabetes mellitus, 1.26 (95% CI: 1.18-1.36) by adding comorbidities, 1.25 (95% CI: 1.16- 1.35) by adding the initial laboratory results, and 1.24 (95% CI: 1.15- 1.33) if temporary vascular access is included. All models resulted in a significance of P=.000. Conclusions: Low or no income of patients at the time of entry into HD is an independent risk factor for immediate lower survival.
INTRODUCCIÓN
La población de la República Argentina alcanzó los 39.745.613 habitantes en el año 2008, mostrándose un incremento poblacional interanual de aproximadamente el 1% desde 2004 hasta ese año1. La tasa de incidencia a diálisis crónica (DC) se incrementó un 4,38%, pasando de 137,5 a 143,1 pacientes por millón de habitantes (ppm) entre 2004 y 2008, el 1,1% entre cada año. La tasa de prevalencia en DC aumentó a un porcentaje mayor (3,2% interanual), pasando de 550,3 ppm en 2004 a 623,4 ppm en 20082,3.
La enfermedad renal crónica presenta una alta morbimortalidad, proporcionalmente creciente al estadio de la misma, mostrando una mortalidad cardiovascular 30 veces mayor en el estadio V. Ésta depende, entre otros factores, de la posibilidad de acceder a terapias de reemplazo renal por un lado y, de mayor impacto aún, de la accesibilidad a la prevención primaria y secundaria de la enfermedad renal en estadios más tempranos.
Se puede considerar que no existe restricción al tratamiento dialítico crónico en Argentina; cualquier habitante que llegue a insuficiencia renal terminal (IRT) con requerimiento dialítico es aceptado por los sistemas públicos o privados de atención. No obstante, las bajas tasas de incidencia a DC ajustadas de algunas provincias argentinas nos hacen sospechar fuertemente que en ellas los sistemas de salud muestran algún déficit para contactar con el enfermo renal crónico2,3. Consecuentemente, es probable que no toda la población de nuestro país sea contactada en tiempo y forma para realizar prevención primaria y secundaria en enfermedad renal.
Además de esta desigualdad en la detección a distintos niveles de enfermedad renal, más de un tercio de la población incidente en DC vive en condiciones de pobreza2,3. En estudios epidemiológicos relevantes a nivel nacional se muestra que los indicadores de pobreza de la población general se encuentran entre el 30 y el 33%. El trabajo confeccionado por la Universidad Católica Argentina muestra, además, que el 14,6% de los hogares presenta déficit habitacional severo, la falta de efluentes cloacales llegaba en 2009 al 31,6% de las viviendas, la de agua corriente al 9,8% y en el 8,8% de los hogares se producían condiciones de hacinamiento (indicador de peso en el «índice de necesidades básicas insatisfechas»); por otro lado, el 15,9% de los hogares poseen ingresos que no les permiten satisfacer sus necesidades básicas alimentarias (10,8% moderado y 5,1% severo)4.
La vida con carencias básicas o, mejor llamada, pobreza como factor de riesgo de mortalidad no ha sido mayormente estudiada en la población de pacientes en DC, a través de índices o estudios multivariados adecuados, dado que, para ponderar su verdadero efecto, la variable socioeconómica utilizada debe ser ajustada por otras variables conocidas de mortalidad en este tipo de pacientes. Los pocos trabajos que hacen mención a las malas condiciones de vida del paciente en DC sugieren que éstas actúan de manera negativa en la sobrevida, así como también en la menor probabilidad de acceder a un trasplante renal. Nuestro grupo, al diseñar en un estudio multivariado un nuevo índice pronóstico, pudo demostrar que la falta de ingresos económicos del paciente y cohabitantes es una variable de mal pronóstico para la sobrevida a 1 año de 5.360 nuevos incidentes a hemodiálisis crónica, dando un puntaje de 1 para la puntuación final obtenida, donde una mayor puntuación final lleva a una menor sobrevida5. También, Abraham et al. en India y Caskey et al. en Inglaterra-Gales encontraron una asociación entre una pobre condición socioeconómica y mayor mortalidad en diálisis; en este último trabajo, además, se observó una menor probabilidad de trasplante en el grupo de mayor deprivación social6,7. Sin embargo, Eisenstein et al. en un estudio en Estados Unidos de Norteamérica basado en estimaciones de ingresos económicos por áreas de vivienda y raza no mostraron diferencias significativas en mortalidad en hemodiálisis en los grupos de diferentes ingresos económicos (bajo, medio y alto)8.
El objetivo del presente trabajo es analizar si el bajo o nulo ingreso económico de la población incidente en hemodiálisis crónica representa un factor de mal pronóstico vital, ajustando por variables que demostraron su influencia en la sobrevida al año.
MÉTODOS
Estudio observacional, retrospectivo, longitudinal y analítico predictivo.
Selección
Se utilizaron los datos obtenidos del Registro Nacional de Diálisis Crónica. En Argentina, registrar pacientes al ingreso o egreso a DC es de carácter obligatorio. Al ingreso de cada paciente debe completarse un cuestionario denominado DRI (Primer Ingreso de paciente a Diálisis crónica) que, firmado bajo declaración jurada por el Director del Centro de DC, debe ser enviado a la oficina central de dicho Registro dependiente del Instituto Central Único Coordinador de Ablación e Implante (INCUCAI). El cuestionario incluye variables demográficas, enfermedades preexistentes, variables del laboratorio inicial, variables socioeconómicas y laborales en el momento en que el paciente inicia por primera vez en su vida tratamiento dialítico crónico; este formulario debe ser completado por los nefrólogos y asistentes sociales9. La falta o no de ingresos económicos es fehacientemente comprobada por las evaluaciones de las asistentes sociales tanto por solicitudes de comprobantes como por la constatación en terreno de las condiciones de vida que aportan datos suficientes para corroborar o no lo declarado.
Se incluyeron el total de pacientes de 18 años o más que ingresaron por primera vez en su vida a hemodiálisis (HD) crónica en todos los Centros de Hemodiálisis (n= 462) de toda la República Argentina (24 provincias) entre el 1 de abril de 2004 y el 31 de diciembre de 2008. El período de observación finalizó el 31 de diciembre de 2009, para garantizar un seguimiento teórico de un año. Fueron excluidos los pacientes que no presentaban datos completos de las variables consideradas en el estudio. Los pacientes fueron censurados si recuperaban la función renal y se consideró evento el fallecimiento; por tanto, se realizó un análisis por intención de tratar, seguimiento hasta el fallecimiento independientemente de que fueran trasplantados o no. El tiempo de comienzo del seguimiento fue el día 1, por lo que se incluyeron todos los pacientes aun con menos de 90 días de seguimiento.
La población fue dividida en 2 grupos: 1) Llamado «Sin ingresos», conformado por pacientes que no poseen ingresos económicos declarados, incluyendo no sólo al propio paciente sino también a los que cohabitan en su vivienda, al inicio del tratamiento. 2) Llamado «Con ingresos», compuesto por los que poseen ingresos económicos declarados al inicio del tratamiento.
Método estadístico
Las variables continuas se expresan en media y desvío estándar, y las categóricas, en frecuencias y proporciones. Para la comparación de las variables numéricas de ambos grupos se aplicó el test t de Student para las paramétricas y test de Wilcoxon para las no paramétricas; para la comparación de las cualitativas se utilizó el test Chi2 de Pearson, considerando significativos valores de p < 0,05.
En la evaluación de sobrevida se utilizó el método de Kaplan-Meier (KM). Para comparación simple de ambas poblaciones se utilizó la prueba Logrank (Mantel-Cox).
Se aplicaron cinco modelos del riesgo proporcional de Cox para constatar diferencias entre ambos grupos al ajustar por covariadas consideradas a priori predictoras con base a estudios previos3,5 y se determinó el riesgo relativo o hazard ratio (HR) o Exp (B) de la variable independiente «Ingresos económicos» (dicotómica: Con y Sin) ajustado para el efecto de las demás variables independientes en la ecuación. En todos los modelos está presente la variable «Ingresos económicos». En todos los casos las variables son condiciones preexistentes o al inicio de la terapia. Se excluyeron las variables independientes que estaban muy correlacionadas entre sí. Se determinó la proporcionalidad del riesgo por la sobrevida log (-log).
Modelo 1. «Edad al ingreso» y «Sexo masculino» (3 covariadas).
Modelo 2. A las anteriores se agrega «Diabetes mellitus como causa o no de IRT» (4 covariadas).
Modelo 3. Además de las anteriores se agregan las siguientes comorbilidades como variables dicotómicas (sí/no): «Presencia de angina persistente o antecedentes de infarto de miocardio», «Presencia de hipertensión arterial», «Presencia de arritmia cardíaca», «Presencia de insuficiencia cardíaca congestiva», «Presencia de enfermedad pulmonar crónica», «Presencia o antecedentes de enfermedad cerebrovascular (incluye demencia, hemiplejía)», «Presencia de enfermedad vascular periférica (incluye pacientes amputados)», «Cáncer sólido sin metástasis en últimos 5 años (excluye cáncer basocelular/espinocelular de piel)», «Cáncer sólido con metástasis en últimos 5 años, leucemias agudas y crónicas», «Linfomas (incluye mieloma siguiendo el criterio de Charlson)» (15 covariadas).
Modelo 4. A las del Modelo 3 se agregan variables de laboratorio inicial: «Presencia de AcHIV positivo», «Presencia de HBsAg positivo», «Presencia de AcHVC positivo», «Albuminemia inicial menor de 3,5 g/dl», «Hematocrito inicial», «Filtrado glomerular inicial» (filtrado glomerular según la fórmula de Levey abreviada. MDRD-7)10 (21 covariadas).
Modelo 5. A las variables del Modelo 4 se añade «Comenzar hemodiálisis con acceso vascular transitorio (no tunelizado)» (22 covariadas).
Los análisis se realizaron con el paquete estadístico SPSS 15.0 para Windows (SPSS Inc, Chicago, IL).
RESULTADOS
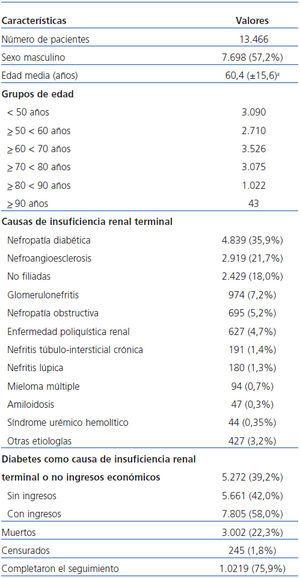
Se evaluaron 13.466 pacientes; en la tabla 1 se detallan las características de la población en estudio. El 56,7% de la población tiene 60 años o más al iniciar HD. La diabetes como causa de IRT participa en el 35,9% del total, aunque el 39,2% de la población incidente es diabética. Los pacientes que declaran no tener ingresos económicos en su grupo conviviente representan el 42,0% del total. La mortalidad general al año fue del 22,3%, por lo que en definitiva la sobrevida resultó en 77,7% al año. Los censurados fueron escasos, representando el 1,8% del total: 245 por recuperación de la función renal.
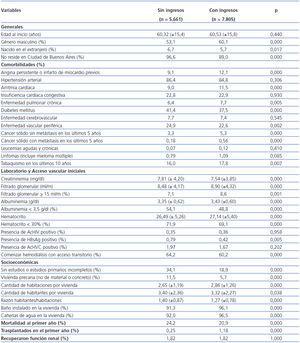
En tabla 2 observamos las variables generales, de comorbilidad, de laboratorio, el acceso vascular inicial y las socioeconómicas de ambos grupos y su correspondiente significación estadística al compararse. El Grupo «Sin ingresos» tiene significativo mayor porcentaje de varones, de nativos extranjeros, de residentes fuera de la ciudad de Buenos Aires y semejante promedio de edad al inicio, si se los compara con su contraparte. Cuando analizamos comorbilidades, no obstante exhibir «Sin ingresos» significativo mayor porcentaje de diabéticos, encontramos solamente una variable (a priori con peor pronóstico vital) que presenta significativo mayor porcentaje: enfermedad vascular periférica. A favor de «Sin ingresos» observamos significativo menor porcentaje de angina o infartos previos, de arritmia, de enfermedad pulmonar crónica, de neoplasias y de tabaquismo.
En laboratorio los pacientes «Sin ingresos» inician tratamiento en significativamente peores condiciones en casi todas las variables: menor filtrado glomerular, menor albuminenia, menor hematocrito, mayor porcentaje de portadores del HBsAg. Además es significativamente mayor en ellos el uso del catéter temporario no tunelizado como primer acceso vascular.
Las variables relacionadas con el estado socioeconómico también son significativamente peores en el grupo «Sin ingresos»: menor nivel de educación, mayor precariedad en la vivienda y mayor factor ocupacional por vivienda (razón habitantes/habitaciones), entre otras.
La mortalidad al cabo del año es significativamente mayor en el Grupo «Sin ingresos»: 24,2% vs. 20,9%. Se verifica una diferencia muy significativa (p = 0,000) entre ambos grupos en el porcentaje de pacientes trasplantados: «Sin ingresos» 0,25% (14/5.661) y «Con ingresos» 1,18% (92/7.805); esta diferencia originó la realización del análisis por intención de tratar, considerándose a todos los trasplantados con el seguimiento máximo de 12 meses.
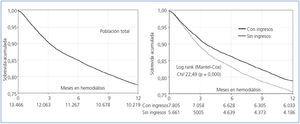
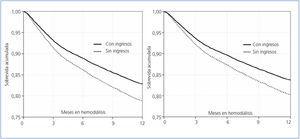
La curvas de sobrevida KM de la población total y en ambos grupos se observan en la figura 1: la sobrevida al año de la población total resultó en 77,71%. La del grupo «Con ingresos» fue significativamente mayor a la del grupo «Sin ingresos»: 79,12% vs. 75,76%, presentando el test Log Rank (Mantel-Cox) una Chi2 de 22,49 (p=0,000).
Para reafirmar lo anterior, en un modelo de regresión univariado de Cox, el grupo «Sin ingresos» presenta un Exp (B) o hazard ratio(HR) de 1,19 (intervalo de confianza [IC] 95%: 1,11-1,28). Considerando otras covariadas en la ecuación veremos si el resultado es el mismo.
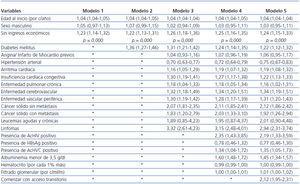
En la tabla 3 podemos observar los HR de las variables de la ecuación en cada uno de los cinco modelos de regresión multivariados aplicados, con especial énfasis en la variable «Sin ingresos».
En la figura 2 podemos observar la curvas predictoras de Cox para los Modelos 3 y 5 para un individuo medio (sobrevida predictiva teórica) después de ajustar por todas las covariadas para la categórica «Con o Sin ingresos».
En ninguno de los cinco modelos multivariados el HR de «Sin ingresos» cambió significativamente; mejoró con respecto al univariado, aunque no en la significación estadística. La presencia de comorbilidades en el Modelo 3 hace que obtenga el máximo HR (1,26), disminuyendo luego cuando se añaden variables de laboratorio inicial en Modelo 4 y más cuando se ajusta por acceso vascular en el Modelo 5. No obstante, las diferencias son pequeñas, lo que hace pensar que con o sin ajustes la falta de ingresos económicos del paciente en HD es un factor de mal pronóstico vital inmediato, independientemente de la presencia o no de otros factores.
Adicionalmente, se realizó un sexto Modelo múltiple de regresión de Cox donde se consideraron 4 variables: «No poseer estudios o poseer solo Primario incompleto», «Habitar en vivienda precaria», «Género masculino» y «Edad al inicio»; las 2 primeras, por ser colineales con «Sin ingresos», no habían entrado en los Modelos 1 a 5; por la misma razón «Sin ingresos» no fue evaluada en este sexto Modelo. «Habitar en vivienda precaria» presentó un HR de 1,38 (IC 95%: 1,21-1,58; p = 0,000), «No poseer estudios o poseer solo Primario incompleto» un HR de 1,09 (IC 95%: 1,00-1,18; p = 0,046). Es otra manera de evaluar la pobreza-indigencia y su repercusión en la sobrevida inmediata en HD: no tener vivienda adecuada aumenta significativamente el riesgo relativo de muerte en un 38%, al ajustarse por edad, sexo y nivel de estudios.
DISCUSIÓN
Se considera que un hogar es pobre si su ingreso «per cápita» es insuficiente para cubrir las necesidades alimentarias y no alimentarias (canasta básica total) de sus integrantes, esto es: vestimenta, educación, transporte, salud. Además, si el hogar carece de ingresos suficientes para alimentar adecuadamente a sus miembros (canasta básica alimentaria), se considera que es indigente o extremadamente pobre.
No se puede considerar que la declaración de ingresos económicos sea de certeza absoluta; no obstante, esta declaración está certificada por evaluaciones en terreno de las carencias en las condiciones de vida de la mayoría de los pacientes que declaran no poseer ingresos en su grupo de convivientes. Se observan en este trabajo que las diferencias en educación y vivienda son importantes entre los que declaran ingresos económicos y los que no. Esta variable, entonces, está fuertemente asociada a la pobreza o la indigencia. Es probable que los pacientes que no declaran ingresos económicos reciban luego de ingresar a tratamiento sustitutivo algún tipo de subsidio económico; no lo podemos determinar aquí por falta de datos al respecto. No obstante, se pudo determinar en este trabajo que el riesgo relativo de muerte en el primer año de tratamiento hemodalítico para la población que declara no tener ingresos económicos al inicio es 19-26%, significativamente mayor que los que declaran ingresos económicos.
La diabetes mellitus es una enfermedad asociada a la pobreza; como se observa en la tabla 2, es significativamente mayor en la población «Sin ingresos». Confirmando lo visto en nuestro trabajo, Caskey et al. en Inglaterra y Gales observaron que la diabetes como causa de IRT fue mucho mayor en la población de áreas de mayor deprivación social7. También, Lorenzo et al., al hacer una evaluación de la alta prevalencia de diabetes en Canarias (España), entre otros factores considera la pobreza y la desigualdad social causantes del menor uso de recursos sanitarios, menor cumplimiento del tratamiento e inadecuados hábitos higiénico-dietéticos, y en consecuencia aumento de prevalencia de diabetes mellitus en individuos predispuestos11. En la comparación entre los grupos vimos también que los pacientes «Sin ingresos» presentan peores condiciones de laboratorio inicial y mayor frecuencia de catéteres transitorios no tunelizados como primer acceso, todo ello probablemente relacionado con el tardío contacto con el Sistema de Salud.
El lugar de residencia también es un influyente factor: la Ciudad Autónoma de Buenos Aires (se exceptúa el conurbano bonaerense) es considerada por trabajos anteriores2,3 «el patrón de oro» de la salud renal en Argentina, ya que presenta los mejores indicadores del país: mayor edad de ingreso a DC (lo que implica mejor tratamiento de las enfermedades renales y consecuente retardo para llegar a etapa 5 de IRT), menor tasa de incidencia a DC (consecuencia de la mayor prevención), mayor tasa de trasplante renal y mejor sobrevida ajustada en DC. Ciudad Autónoma de Buenos Aires posee la mejor infraestructura sanitaria del país, especialmente para los pacientes pobres e indigentes. Verificamos, en este trabajo, que esta ciudad es uno de los cuatro distritos que presentan las más bajas tasas de pacientes «Sin ingresos» del país: 18,2%, significativamente inferior a la media nacional de 42%.
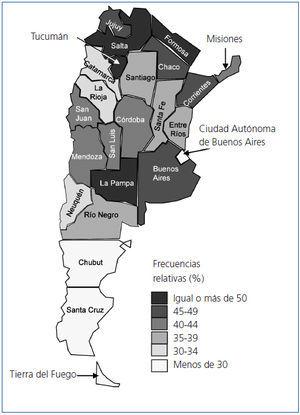
Si observamos el mapa de Argentina (figura 3), vemos que existe gran desigualdad entre provincias en la falta de ingresos económicos de los hogares de pacientes incidentes en HD. La mayoría de las provincias del noroeste (Tucumán, Salta y Jujuy), todas las del noreste (Formosa, Chaco, Corrientes y Misiones), tres de las centrales (La Pampa, Buenos Aires y Córdoba) y todas las cuyanas (Mendoza, San Juan y San Luis) muestran porcentajes mayores del 40%. Las demás presentan porcentajes menores, siendo los más bajos los de las provincias patagónicas del sur (Chubut, Santa Cruz y Tierra del Fuego) y el de la Ciudad Autónoma de Buenos Aires.
El porcentaje del 42% en el total del país representa a toda la población incidente en HD entre 2004 y 2008. Es alentador el hecho de que el porcentaje de pacientes sin ingresos declarados fue disminuyendo en el tiempo: 61% en los incidentes de 2004, 52% en los de 2005, 46% en los de 2006, 35% en 2007, finalizando con 22% en 2008.
«No poseer ingresos económicos» demostró ser un factor predictor de baja sobrevida al año en los pacientes en HD, aunque el HR obtenido a simple vista, no obstante su significación (p = 0,000), parece un tanto bajo y hubiéramos esperado encontrarnos con un valor mayor de 1,22-1,26. Como hipótesis para este «relativamente bajo» HR, podemos decir que la falta de recursos económicos es un fiel reflejo de la vida con carencias básicas y probablemente el HR no sea más alto porque una vez atendido por el Sistema de Salud el paciente cambia de muy vulnerable a menos vulnerable. Es asistido muchas veces apenas inicia tratamiento hemodialítico: se le envían asistentes sociales, se constatan las pobres condiciones de vida, se le consigue vía municipio, provincia o nación mejor vivienda y más comida, además de algún subsidio económico; es decir, posteriormente al inicio del tratamiento sustitutivo renal muchas veces se ejercen acciones, no ponderadas aquí, que eventualmente cambian la situación de altísimo riesgo a riesgo moderado de la población que no tiene ingresos económicos.
Otro hallazgo de nuestro trabajo es constatar que la población «Sin ingresos» accede significativamente menos que su contraparte al trasplante renal en el transcurso del primer año en HD: 0,25% vs. 1,18%. Ambos valores son bajos, pero lo es mucho más el de los pobres. Las causales que determinan este resultado no son conocidas, pero hipotéticamente el pobre debe realizar más trámites burocráticos (con mayor pérdida de tiempo) que el que no lo es para poder ser inscrito en lista de espera renal.
La calidad de atención de los pacientes con enfermedades renales y especialmente en tratamiento sustitutivo de la función renal tanto a través de diálisis como de trasplante renal ha motivado a numerosísimos autores. Una enorme cantidad de publicaciones versan sobre el tema, ahondando en todos los factores que influyen en la sobrevida de estos pacientes. Sin embargo, muy pocos estudios intentan incluir y mensurar la incidencia de factores socioeconómicos (del paciente y su grupo familiar) en los resultados terapéuticos. Revisando la literatura encontramos que algunos de estos estudios muestran factores locales y metodológicos que dificultan la posibilidad de trasladar esos resultados a otras poblaciones. Las diversas formas de medir la pobreza o el bajo nivel socioeconómico, por un lado, y las diferentes respuestas de los sistemas sanitarios para pacientes de elevado requerimiento como los portadores de insuficiencia renal, por otro, hacen las comparaciones difíciles. Estudios en Estados Unidos de Norteamérica mostraron una relación entre un bajo nivel socioeconómico y una elevada mortalidad12,13,14, mientras que otros investigadores en el mismo país no pudieron constatarlo8. Abraham et al. en el sur de India muestran, en 558 pacientes en DC, mayor mortalidad en el grupo de menor nivel socioeconómico (especialmente en diabéticos) y menor acceso a trasplante renal; pero la bajísima accesibilidad al tratamiento, la situación de que estos pacientes reciben tratamiento en unidades diferentes (efecto centro) y la baja edad de los prevalentes no nos permiten efectuar comparaciones6. El estudio de Caskey et al. muestra que los pacientes deprivados socialmente son referidos de forma tardía, tienen menor probabilidad de recibir diálisis peritoneal, de recibir un trasplante renal, de alcanzar estándares de hemoglobina y fósforo al año de tratamiento y presentan mayor mortalidad si tienen menos de 65 años. Esta menor sobrevida se mantenía significativa luego de ajustar por edad, sexo y causa de insuficiencia renal, pero se corregía en el ajuste por factores comórbidos. Los autores infieren que estos factores deberían ser responsables de la diferencia. Pero en este trabajo la medición de deprivación social se fundaba exclusivamente en las características del área o barrio donde se alojaban los pacientes, lo cual es una medición absolutamente indirecta y con alto margen de error7. Nuestro estudio basado en toda la población incidente de Argentina durante un período determinado y con una encuesta relevada al ingreso a HD mostrando el resultado de sobrevida al año tiene particularidades que no han sido mostradas previamente. Refuerza nuestros resultados la constatación de que, además de la ausencia de ingresos económicos, tanto la vivienda precaria como un bajo nivel educativo, cada uno de forma independiente, resultan también estadísticamente significativos.
En cuanto a las limitaciones del trabajo: 1) Ausencia de razas y etnias. Desde la época colonial existe un gran mestizaje en Argentina, aumentado por las tres grandes oleadas inmigratorias que comenzaron en 1880 y finalizaron en 1950. Por ello se hace difícil establecer patrones de razas y etnias; la población indígena autorreconocida representaba el 1,56% del total de la población para los años 2004-200515. No existen datos oficiales de la población de raza negra (afroargentina), pero se estima que es muy escasa: representa no más del 0,03% de la población total. 2) No reproducible en sociedades donde la pobreza e indigencia sean muy bajas. Sí lo es en los países de Latinoamérica donde el ingreso a la terapia sustitutiva renal es universal, como en Argentina, y donde los patrones de pobreza sean semejantes: deben mencionarse, entre otros, Uruguay, Chile y Brasil16.
Es muy probable que exista un tardío contacto con el Sistema de Salud en la población pobre o indigente de Argentina, sea por falta de conocimientos, sea por la necesidad de subsanar sus carencias básicas todo el tiempo, sea por no disponer de tiempo para hacer largas colas en los hospitales públicos, sea por no disponer de centros de salud u hospitales públicos cercanos a su residencia; por alguna(s) o por todas las razones anteriores, no está en condiciones de acceder a una vida saludable. La vulnerabilidad de esta población es extrema. Éste no es un problema de salud renal, ni siquiera sólo de salud pública: es un problema social que alcanza las esferas de alta politica sociosanitaria y que no tendrá solución o mejoría mientras no se aborde desde esta perspectiva. Mejorará cuando mejore el estado social, cultural, económico y sanitario de la población y, consecuentemente, se consiga disminuir la desigualdad.
Elevados índices de pobreza eran patrimonio exclusivo de los países en vías de desarrollo, pero la crisis de los últimos años hace que franjas importantes de la población de países desarrollados hayan entrado en esa condición o estén a punto de hacerlo; es por ello por lo que estos países podrían anticiparse para desarrollar políticas de contención dirigidas a la población con insuficiencia renal y bajo nivel socioeconómico.
En conclusión, «No poseer ingresos económicos» demostró ser un factor predictor de baja sobrevida al año en los pacientes en HD, después de ajustar por edad, sexo, diabetes, comorbilidades, albuminemia, filtrado glomerular, hematocrito y tipo de acceso vascular iniciales. Proponemos considerar esta variable u otra alternativa que represente nulos o bajos ingresos económicos del paciente incidente en HD ajustada por otros factores, para ponderar adecuadamente la sobrevida inmediata.
Conflictos de interés
Los autores declaran que no tienen conflictos de interés potenciales relacionados con los contenidos de este artículo.
Tabla 1. Características básicas de los pacientes
Tabla 2. Variables generales, de comorbilidad, de laboratorio inicial y socioeconómicas por grupos
Tabla 3. Modelos multivariados del riesgo proporcional de Cox
Figura 1. Curvas de sobrevida de Kaplan-Meier. A la izquierda población total. A la derecha en grupos "con ingresos económicos" y "sin ingresos económicos". Los números en la parte inferior de cada curva indican la cantidad de pacientes que continúan en hemodiálisi
Figura 2. A la izquierda podemos observar las curvas predictoras de Cox para el Modelo 3 para la covariada dicotómica con y sin ingresos económicos. A la derecha las curvas predictoras para el modelo 5, también para a covariada dicotómica con y sin ingresos
Figura 3. Porcentaje de pacientes incidentes en HDC 2004-2008 que declaran no poseer ingresos económicos (paciente y cohabitantes). Distribución por provincias de Argentina