Sr. Director:
La neumonía por Pneumocystis jiroveci es una infección oportunista grave que afecta a pacientes inmunocomprometidos. Se ha descrito ampliamente en el síndrome de inmunodeficiencia adquirida (sida), en tratamientos esteroideos prolongados y en receptores de trasplante de órganos sólidos, fundamentalmente en el período que comprende los primeros seis meses tras el trasplante.
Describimos el caso de un paciente que, tras haber reiniciado hemodiálisis después de ocho años con un injerto renal funcionante, desarrolló un cuadro respiratorio progresivo con infiltrados pulmonares bilaterales, demostrándose neumonitis por Pneumocistis jiroveci, en el contexto de hospitalización reciente por pielonefritis del injerto. La aparición de esta infección fúngica es excepcional fuera de los primeros meses postransplante, aunque puede aparecer en cualquier momento de la evolución, lo que obliga a tenerla en cuenta para habilitar un diagnóstico y tratamiento precoces.
Paciente varón de 66 años, exfumador, hipertenso de larga evolución, con arteriosclerosis sistémica, claudicación intermitente y accidente isquémico transitorio en 1994. Enfermedad renal crónica secundaria a nefroangioesclerosis, en programa de hemodiálisis desde agosto de 2002 a través de una fístula arteriovenosa en el antebrazo izquierdo.
Recibió un trasplante renal de donante cadáver en noviembre de 2004, alcanzando una creatinina basal entre 1,2 y 1,4 mg/dl. En agosto de 2005, a raíz de un deterioro progresivo de la función renal, se realizó biopsia renal que demostró un rechazo agudo grado I-B con buena respuesta a los tratamientos esteroideos. Posteriormente, desarrolló una diabetes mellitus tipo 2, que precisó inicio de antidiabéticos orales (septiembre de 2008). Diagnosticado de un adenocarcinoma de pulmón moderadamente diferenciado en el lóbulo superior derecho en enero de 2012, recibió 3 sesiones de quimioterapia y 33 de radioterapia, con buena respuesta al tratamiento.
En septiembre de ese mismo año, comienza con deterioro de la función renal y clínica urémica, acompañada de fiebre y dolor en la zona del injerto (fosa ilíaca izquierda). Es ingresado en sala de Nefrología, donde se llega al diagnóstico de pielonefritis por E. coli sensible a ciprofloxacino, con el que fue tratado durante siete días. Tras ser incluido nuevamente en programa de hemodiálisis, se procede al alta domiciliaria al tercer día para completar el tratamiento de forma ambulatoria.
Una semana después el paciente acude a Urgencias por reaparición de la sintomatología. Estaba eupneico en reposo, normocoloreado y bien perfundido, observándose fiebre hasta 38 ºC. La tensión arterial era de 150/80 mmHg y estaba rítmico a 108 lpm. En la auscultación cardíaca destacaba la presencia de un soplo sistólico. La exploración pulmonar era anodina, sin ruidos sobreañadidos. La exploración abdominal mostró un abdomen blando y depresible, resultando doloroso a la palpación en la fosa ilíaca izquierda, sin masas, megalias o peritonismo. No había edema en las extremidades inferiores. Analíticamente presentaba una hemoglobina de 10,8 g/dl, hematocrito 34,6 %. volumen corpuscular medio 90 fl. Plaquetas: 160 000. Leucocitos: 5160/mmc. Neutrófilos: 78,3 %. Tiempo de protrombina: 72,5 %. La bioquímica mostraba una glucosa de 109 mg/dl, creatinina 5,48 mg/dl, sodio 140 mEq/l, potasio 3,78 mEq/l, cloro 102 mEq/l, PCR 42,6, lactato deshidrogenasa (LDH) 422U/l, albúmina 2,09 g/dl, valor de CD3 de 422 cél/Ul (87,2 %) y valor de CD4 de 106 cél/Ul (21,2 %). La radiografía de tórax al ingreso mostraba un cayado aórtico calcificado junto con imagen de efecto masa en el lóbulo superior derecho, presente en estudios previos y con franca mejoría tras el tratamiento radioterápico.
La ecografía abdominal observa un hígado aumentado de tamaño sin lesiones ocupantes de espacio, vesícula y venas suprahepáticas de aspecto normal, hay esplenomegalia y ambos riñones son atróficos y muestran quistes corticales bilaterales. El injerto renal presentaba un leve aumento de ecogenicidad cortical con vascularización en su interior y una colección subcapsular de 6 x 3 cm descrita en estudios previos. Se realizaron hemocultivos seriados con resultados negativos. El urocultivo realizado mostró positividad para E. coli sensible a ciprofloxacino y resistente a cefalosporinas, por lo que se inicia nuevo ciclo de antibioterapia intravenosa.
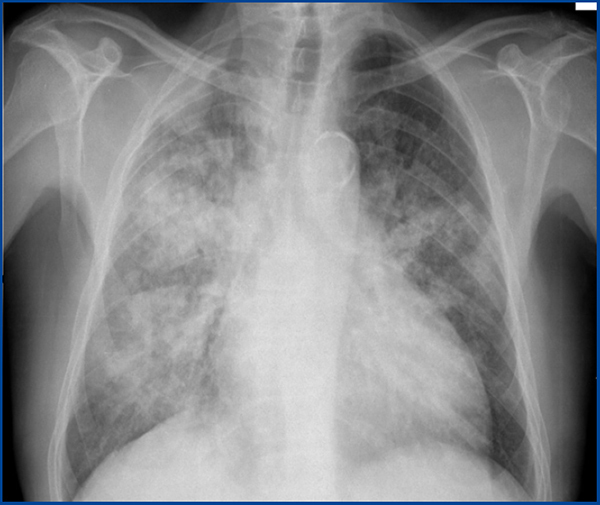
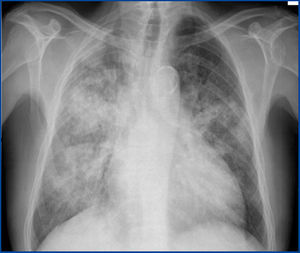
Tras 24 horas el paciente desarrolla un cuadro catarral, constituido por tos seca y disnea progresiva, que no responde a la escalada de tratamiento antibiótico. Se solicita una nueva radiografía de tórax, que pone de manifiesto un patrón intersticial bilateral con aspecto en vidrio deslustrado (figura 1).
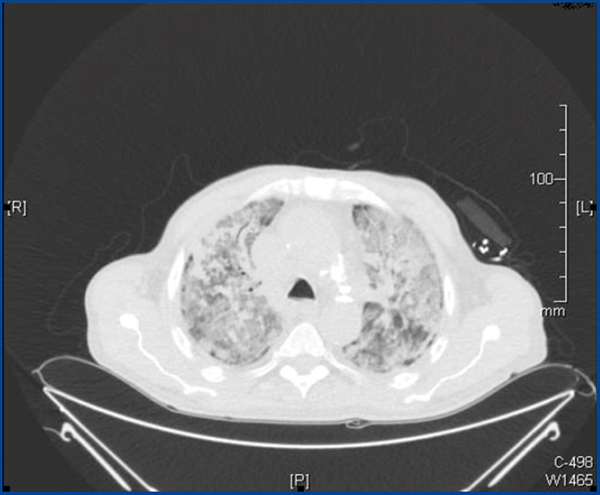
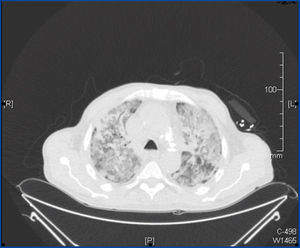
Se solicitó una tomografía axial computarizada (TAC) torácica, junto a broncoscopia y lavado broncoalveolar, así como una PCR para citomegalovirus (CMV) y cultivos de esputo, ampliándose el espectro antimicrobiano con trimetoprim sulfametoxazol, anfotericina liposomal y ganciclovir. En la TAC torácica se aprecia una masa localizada en el lóbulo superior derecho con contacto pleural y franca disminución respecto a la TAC previa, destacando el patrón consolidativo con zonas de vidrio deslustrado acompañadas de patrón en empedrado (figura 2).
En el cultivo de esputo se aisló microbiota orofaríngea habitual, siendo la PCR para CMV negativa, mientras que el lavado broncoalveolar demostró ADN de Pneumocystis jiroveci junto a Candida parapsilosis. Ante estos hallazgos se continúa tratamiento con dosis terapéuticas de trimetoprim sulfametoxazol 800/160 mg durante tres semanas y ciprofloxacino 500 mg diarios, añadiéndose fluconazol 100 mg al día. La evolución clínica es excelente, con desaparición progresiva de la sintomatología, así como con normalización paulatina de los datos radiológicos de control.
La neumonía por Pneumocystis sigue siendo la enfermedad oportunista más frecuente en pacientes inmunocomprometidos. Actualmente la terminología que se debe emplear es neumonía por Pneumocystis jiroveci, aunque la utilización del acrónimo «PCP» en inglés se sigue manteniendo, ya que representa «Pneumocystis pneumonia». Hay que tenerla presente entre los diagnósticos diferenciales en cualquier momento de la evolución del postrasplante renal, así como en aquellos pacientes que vuelven a diálisis y que puedan estar inmunodeprimidos por otra causa, como podría ser el tratamiento oncológico en el caso que describimos.
Conflictos de interés
Los autores declaran que no tienen conflictos de interés potenciales relacionados con los contenidos de este artículo.
Figura 1. Radiografía de tórax.
Figura 2. Tomografía axial computarizada torácica.