INTRODUCCIÓN. LA FORMACIÓN CONTINUADA Y LAS ACTUALIZACIONES EN NEFROLOGÍA
La Sociedad Española de Nefrología, en colaboración con Shire, viene organizando desde hace 3 años las «Actualizaciones en Nefrología».
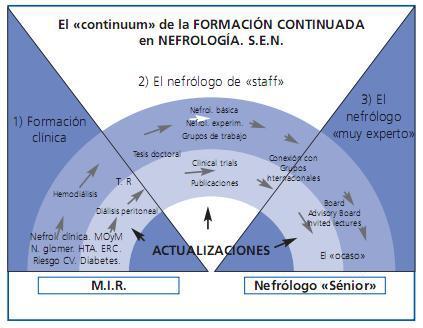
El nefrólogo necesita estar al día de forma permanente, desde el momento inicial de su formación como especialista hasta el ocaso de sus días como profesional de la medicina (figura 1).
En una época en la que centramos nuestra actuación médica en criterios de medicina basada en la evidencia (MBE) no podemos dejar de plantearnos los retos constantes a que nos someten la medicina y la Nefrología actuales, con sus continuas incorporaciones en la prevención, el diagnóstico y el tratamiento de los procesos que afectan a nuestros pacientes.
Desde el inicio de nuestra formación de posgrado, en el periodo de la residencia en Medicina Interna y Nefrología, hasta el ocaso de nuestro ejercicio como tales, hemos de mantenernos en contacto con los avances que se producen año tras año, en beneficio de nuestros enfermos. Para ello disponemos de varios elementos, entre los cuales están los cursos presenciales y on-line y las actualizaciones en los diversos campos de la Nefrología.
Cuando ya en 2007 se plantearon las primeras «Actualizaciones» pensamos en la necesidad de establecer seis áreas temáticas: Nefrología clínica, Hipertensión arterial, Alteraciones del metabolismo óseo y mineral, Enfermedad renal crónica, Diálisis y Trasplante.
Para la metodología seguida en la reunión se consideró que tres expertos, coordinados por una autoridad en el grupo de la patología que se tratara, debían revisar la producción científica vertida en congresos importantes ¿SEN, ASN-Renal Week, EDTA, etc.¿, además de lo más destacable publicado en las revistas generales o específicas de nuestra especialidad, para poner al día, en un breve resumen, lo más relevante generado en el año anterior.
Para seleccionar los temas a revisar, los «expertos» proponen una serie de temas que se llevan a votación por los socios de la S.E.N. en el congreso anual, celebrado el año anterior. De estos temas propuestos saldrían los temas de más aceptación a tratar en las siguientes «Actualizaciones».
Con esta filosofía, hemos celebrado ya tres ediciones, que han ido incorporando una tras otra mejoras en la calidad de cada reunión. Quizás lo más destacable de la tercera edición ha sido la celebración de una sesión de «Controversias» como colofón, que, en opinión de este autor, ha resultado sumamente enriquecedora para todos.
EL CASO DE LA DIABETES MELLITUS Y LA ENFERMEDAD RENAL CRÓNICA. ¿QUÉ HEMOS APRENDIDO EN 2008?
Durante el año 2008 se han producido numerosas aportaciones en forma de comunicaciones, ponencias y publicaciones en los tres congresos más importantes para nosotros ¿S.E.N., ASN-Renal Week y EDTA-ERA¿, así como en alguna reunión monográfica, como la del Grupo Europeo de Nefropatía Diabética (EDNSG). Vamos a resumirlas en seis apartados.
Epidemiología
La Asociación Americana de Diabetes (ADA) ha calculado los costes atribuibles a la DM en el año 2007 en EE.UU. Y ha estimado los costes directos en 174.000 millones de dólares USA, de los cuales se atribuye el 50% a costes derivados de ingresos hospitalarios, el 12% a costes de medicación, el 11% a las complicaciones ambulatorias, el 9% a las visitas médicas y el 28% a otros apartados1.
En marzo del 2008 The Lancet dedicó uno de sus números habituales a una extensa revisión del incremento de la DM en el mundo2. Bajo el epígrafe «El reto global de la diabetes» se estima que en ese momento podrían existir 240 millones de adultos diabéticos. La tasa de mortalidad en la DM es del 6%, y de ella el 50% es de origen cardiovascular. Emergen nuevos grupos considerados de riesgo de padecer DM, en relación con factores étnicos ¿asiáticos de origen británico, la diabetes tipo 1 en la población finlandesa¿, la DM en relación con la obesidad, especialmente en los jóvenes, y la diabetes gestacional. En definitiva, el riesgo global de padecer DM, lejos de disminuir, parece ir en aumento.
Mecanismos patogénicos. Progresión de la enfermedad renal
Se han hecho nuevas aproximaciones a los mecanismos patogénicos de la aceleración de las lesiones vasculares del paciente diabético. Se implica a la biología de los macrófagos en la inducción de aterosclerosis acelerada. Mediante mecanismos inflamatorios, la inflamación provocaría en los individuos obesos diabéticos mayor resistencia a la insulina y lesión aterosclerótica generalizada, involucrándose a los macrófagos en la génesis de dicha progresión3.
Las células endoteliales están expuestas a una elevada presión hidráulica en el glomérulo, mecanismo inicial que inactivaría el efecto de la de proteincinasa C, poniendo en marcha mecanismos de apoptosis y, por tanto, de lesión glomerular4.
La endoglina es una glucoproteína identificada en el endotelio humano, codificada por un gen, localizado en el cromosoma 9, el 9-p34. Los niveles sanguíneos de endoglina modifican la expresión de proteínas que intervienen en el ciclo celular y en la expansión mesangial. De esta manera la endoglina podría convertirse en una diana terapéutica en el futuro5.
La osteopontina(OPN) es una fosfoproteína implicada en la inflamación tubulointersticial, así como en la inducción de cambios glomerulares y albuminuria. El ratón carente (knock-out) de OPN presenta menos excreción urinaria de albúmina que el ratón nativo o salvaje (wild). Por ello la OPN podría estar implicada en la producción de lesiones glomerulares y tubulointersticiales en la rata diabética6.
Nefrina y filtrina son dos proteínas constitutivas de la membrana basal glomerular, imprescindibles para el normal funcionamiento de la barrera de filtración glomerular a las proteínas. Ambas comparten mecanismos reguladores de su actividad transcripcional, lo que se ha comprobado estudiando la regulación de sus genes, que se localizan en el cromosoma 19, y podrían constituir en un futuro dianas terapéuticas7.
Síndrome metabólico y riesgo cardiovascular
Lejos de disminuir su presencia como factor generador de DM-2, el síndrome metabólico (SM) constituye uno de los problemas sociales en determinadas franjas de población. El estudio de Ford et al.8 ha puesto de manifiesto la elevada prevalencia de SM en adolescentes en EE.UU., en el estudio NHANES III en el periodo 1994-2004. El estudio ha mostrado una prevalencia de obesidad abdominal del 29% en adolescentes afroamericanos y del 34,5% en mexicanos-americanos, así como de hiperglucemia en el 7,2 y el 14,3%, respectivamente.
Bajo una óptica similar, el estudio de Luk et al.9 analiza la evolución de 2.985 pacientes con DM-2, de los cuales 741 desarrollarán ERC al cabo de 4,5 años de seguimiento. Interesa destacar que aquellos pacientes con más criterios de SM tenían mayor probabilidad de desarrollar ERC ¿con 2 criterios riesgo relativo (RR) = 1,15; con 5 criterios, RR = 2,34¿.
La dislipemia constituye uno de los factores importantes de riesgo CV en el paciente diabético. En el estudio de Cheung et al.10 se analizan los resultados del tratamiento hipolipemiante con estatinas en 18.686 pacientes con DM. El riesgo de padecer un episodio CV se incrementaba en 324 veces por cada mmol/l de colesterol de baja densidad (col-LDL), siendo el descenso en la mortalidad global menor en los pacientes diabéticos (9%) que en los no diabéticos (13%) y la reducción de la mortalidad por causa CV también inferior en diabéticos (13%) que en no diabéticos (18%).
El control de la glucemia y de la presión arterial
Dos importantes estudios aparecidos en 2008 han presentado resultados en cierto modo discordantes en cuanto a si el estricto control de la glucemia puede disminuir o no la presencia de complicaciones microvasculares y macrovasculares en el paciente diabético.
El estudio ADVANCE11, Intensive Blood Glucose control and Vascular Outcomes in patients with type 2 diabetes, valora la evolución de 11.140 diabéticos tipo 2 durante un periodo de 5 años. Dividiendo a los pacientes en dos grupos, control de HbA1c <6,5% (n = 5.541) y HbA1c <7,5% (n = 5.579), los investigadores observaron una disminución estadísticamente significativa de las complicaciones microvasculares y macrovasculares en el grupo de control más intensivo, junto a una disminución no significativa de la mortalidad a expensas de mayores episodios de hipoglucemia (diferencia significativa, p <0,001).
En el estudio ACCORD12, Effects of Intensive Glucose Lowering in type 2 diabetes, con un planteamiento similar en 10.251 pacientes con DM-2, seguidos durante 3,5 años, fallecieron más pacientes en el grupo de control intensivo (HbA1c <6,5% frente a 7%), 257 frente a 203 éxitos (p = 0,04), produciéndose significativamente más episodios de hipoglucemia también en el grupo de control intensivo (10,5% frente a 3,5%, p <0,001).
En la misma línea, el estudio de Duckworth et al.13, en 1.791 diabéticos tipo 2, el 40% de ellos con antecedentes de episodios CV previos, no observó diferencias significativas en la reducción de nuevos episodios CV en el grupo de control intensivo (n = 235) frente a control estándar (n = 264).
Los resultados de seguimiento del estudio UKPDS a largo plazo ¿más de 20 años de diabetes o más de 10 años postobservación¿ han mostrado que en los pacientes del grupo de control estricto de la presión arterial (PA) se mantiene el beneficio sobre la vasculopatía periférica y sobre la mortalidad global14.
En el mismo estudio, el efecto mantenido sobre el control de la glucemia produce igualmente efectos beneficiosos sobre la reducción significativa en los episodios de infarto agudo de miocardio (IAM), así como sobre la mortalidad relacionada con la DM y sobre la mortalidad global por cualquier causa.
En el estudio ACCOMPLISH15, se ha seguido la evolución de 11.056 pacientes tratados por su HTAcon benazepril-amlodipino frente a benazepril-placebo. No existieron diferencias significativas entre ambos grupos (G-1, el 60% de ellos con DM-2, n = 3.478; G-2, el 61% con DM-2, n = 3.468), en cuanto a la incidencia de mortalidad CV, necesidad de hospitalización o de revascularización miocárdica.
Nuevos métodos diagnósticos. Biomarcadores
Granier et al.16 han destacado el valor de la proteómica en orina en el diagnóstico precoz de la nefropatía diabética. Estudiaron la presencia de 1.543 proteínas podocitarias en orina, viendo los posibles polimorfismos genéticos relacionados con la DM y la nefropatía.
Los niveles de alfa-defensina-1, 2 o 3 se encuentran elevados en pacientes diabéticos con microalbuminuria o proteinuria, cuando se comparan con pacientes cuyos valores albuminúricos son normales y se correlacionan con niveles igualmente elevados de interleucina 6 (IL-6) y proteína C reactiva (PCR)17.
Un estado de inflamación crónica de «bajo grado» y de activación del sistema inmunitario, situación común en la DM y en los pacientes afectados de nefropatía diabética, puede involucrar la participación de diversas citocinas, como IL-1. IL-6, IL-18, factor de necrosis tisular alfa (TNF-α), induciendo alteraciones fenotípicas. De ahí el gran interés que tiene el estudio de los polimorfismos genéticos asociados a los niveles de algunas citocinas implicadas como mediadores patogénicos en la nefropatía diabética (ND), que pueden servir como dianas terapéuticas en el futuro18.
Niveles reducidos de osteoprotegerina pueden predecir la progresión de la ERC (incremento del RR 3,00), así como mortalidad por cualquier causa (RR 4,32) y de causa CV (RR 4,88) en pacientes con DM-1. Así lo demuestra un estudio de Jorsal et al.19 realizado en 573 pacientes con DM-1 y proteinuria, con un seguimiento de 11 años.
Nuevos tratamientos en DM y en HTA
Disponemos de nuevos fármacos hipoglucemiantes, como exenatida, una incretina que comparte propiedades glucorreguladoras con el péptido similar al glucagón-1 (GLP-1) y que pueden ser administrados a pacientes con insuficiencia renal y filtrado glomerular inferior a 30 ml/min. Así se ha probado en este estudio aleatorizado administrando exenatida en dosis de 2 mg/semana (n = 148) frente a 2 µg/día (n = 147), con mayor porcentaje de pacientes que alcanzaron HbA1c <7% en el grupo de administración semanal que en la dosificación dos veces al día (p = 0,0038)20.
Recientemente se ha introducido una nueva clase terapéutica en el arsenal terapéutico de la HTA. Se trata de los inhibidores directos de la renina (IDR). Aliskiren es el primer IDR de la serie, que se ha administrado en numerosos estudios controlados para la HTA, en monoterapia o asociado a otros agentes antihipertensivos.
Muy recientemente se ha publicado el estudio AVOID21, en el que se han analizado 576 pacientes con DM-2 y proteinuria, que fueron distribuidos aleatoriamente para recibir aliskiren en dosis tituladas desde 150 hasta 300 mg/día de aliskiren vo. añadido a losartán 100 mg/día, frente a 289 tratados con losartán 100 mg/día más placebo y tratamiento antihipertensivo convencional, excluyendo los inhibidores de la enzima de conversión de angiotensina (IECA) y los antagonistas de los receptores de angiotensina II (ARAII). En el grupo de pacientes tratados con aliskiren se observó, manteniendo similares niveles de control de la presión arterial sistólica (PAS) y diastólica (PAD), un descenso adicional de la proteinuria en el 18% de los pacientes, mientras que se comprobó un incremento del 2% de pacientes en el grupo losartán-placebo.
Control multifactorial y multidisciplinar en la DM
Por último, Gaede et al.22 han publicado los resultados a largo plazo, con un seguimiento de 13,2 años, de los pacientes del estudio Steno, control intensivo multifactorial y multidisciplinar de diabéticos tipo 2 frente a control estándar. Tras este seguimiento, los autores muestran que la intervención multifactorial y multidisciplinar frente a la intervención o cuidados estándar en el paciente con DM-2 disminuye la progresión hacia la ERCT. Un paciente en el grupo intensivo frente a 6 en el grupo estándar alcanzó la ERC-5, así como también el números de episodios CV (disminución del RR del 59%) y la mortalidad cardiovascular (reducción del RR del 57%).
Figura 1.