Objetivo: Determinar si la utilización de sueros hipotónicos supone un riesgo en la aparición de hiponatremia iatrogénica en los niños hospitalizados por gastroenteritis aguda (GEA). Pacientes y método: Estudio prospectivo realizado con 205 pacientes de edades comprendidas entre 1 y 28 meses e ingresados con diagnóstico de deshidratación leve o moderada por GEA para recibir sueroterapia en la sección de lactantes de un hospital pediátrico de Madrid (España). El grado de deshidratación inicial se estimó con mediciones clínicas estándar. El suero administrado fue glucosalino 0,3 % en 198 casos y en los 7 casos restantes, todos con hipernatremia inicial, se administró suero glucohiposalino 0,2 %. Se analizó la respuesta a los líquidos intravenosos según si el niño se hallaba normo, hipo o hipernatrémico antes de iniciar el tratamiento. Las cifras de sodio en sangre y la excreción fraccional de sodio (EFNa) se consideraron como medidas de resultado. Resultados: Los 205 pacientes incluidos en el estudio se distribuyeron en tres grupos según el resultado inicial de la natremia. En 37 casos se detectó hiponatremia (18,04 %), en 133 niños isonatremia (64,87 %) y en 35 niños hipernatremia (17,07 %). Después de administrar soluciones hipotónicas encontramos en todos los grupos diferencia significativa entre el sodio sérico inicial y el final; en el grupo con hiponatremia el sodio subió y en los grupos con iso e hipernatremia el sodio descendió ligeramente. Se evidenció correlación significativa entre la EFNa y la evolución de la natremia (Na sérico inicial – Na sérico final). No se detectó ningún caso de hiponatremia posinfusión y tampoco se encontró correlación entre el agua libre administrada y la evolución de la natremia. Conclusiones: En lactantes con funcionamiento renal normal no se ha encontrado hiponatremia como resultado de la administración de sueros hiposalinos intravenosos, hallándose diferencias significativas en la EFNa que indican el ajuste renal de la natremia.
Objective: The purpose of this study is to analyse whether the use of hypotonic fluids increases the risk of iatrogenic hyponatraemia in children hospitalised with acute gastroenteritis (AGE). Patients and methods: Prospective study carried out on 205 patients with ages ranging from 1 to 28 months and admitted with a diagnosis of mild or moderate dehydration due to AGE and treated with intravenous hypotonic fluids in a paediatric department in Madrid (Spain). The degree of dehydration at presentation was estimated using standard clinical measures. 198 children received 0.3 % glucosaline solution and in 7 patients, with baseline hypernatraemia, 0.2 % gluco-hyposaline solution was administered. We analysed the results according to whether children were hyponatraemic, normonatraemic or hypernatraemic at presentation. The blood and urine samples were analysed and the concentration of sodium and fractional sodium excretion (EFNa) before and after intervention were considered as outcome measures. Results: The 205 patients included in the study were distributed in 3 groups according to the baseline natraemia results. In 37 cases we detected hyponatraemia (18.04%), in 133 cases isonatraemia (64.87%) and in 35 children hypernatraemia (17.07%). After administering hypotonic fluids we detected a significant difference between initial and final natraemia in all groups; in the group with hyponatraemia, sodium increased and in the groups with iso and hypernatraemia, sodium slightly decreased. A significant correlation between the EFNa and the evolution of natraemia was found. No cases of hyponatraemia post-infusion were seen and there was no correlation between free water administered and natraemia evolution. Conclusions: Results show that the use of hypotonic fluids does not increase the risk of hospital acquired hyponatraemia in hospitalised children with normal renal function. Our children with gastroenteritis did not develop hyponatraemia even though they were all treated with hypotonic intravenous solutions.
INTRODUCCIÓN
La gastroenteritis aguda (GEA) es una de las patologías médicas más frecuentes en los primeros años de vida y puede conducir a una deshidratación que obligue al ingreso hospitalario del niño y a la subsiguiente utilización de soluciones de rehidratación parenteral. En el curso de una GEA puede producirse un desequilibrio entre los ingresos y las pérdidas de agua libre o de sodio sérico y originarse una hiponatremia, es decir, la presencia de sodio sérico por debajo de 135 mEq/l1. Es frecuente utilizar líquidos hipotónicos para la corrección intravenosa del déficit hídrico en los niños con GEA desde que en 1957 Holliday y Segar instauraran una pauta de rehidratación parenteral que persiste hasta hoy2. Asimismo, en 1957 Schwartz publica el primer caso de un trastorno metabólico en el cual se libera hormona antidiurética (HAD) por estímulos no fisiológicos, lo cual produciría una retención de agua libre de electrolitos seguida de una alta concentración de sodio en orina con la consiguiente hiponatremia3. Cuando ocurre una pérdida de líquido intravascular por deshidratación, se produce liberación de HAD que obliga a los riñones a retener agua incluso si existe hiponatremia, ya que la señalización para la compensación de la volemia tiene prioridad sobre los mecanismos de control de la natremia. Náuseas, vómitos y deshidratación constituyen estímulos no osmóticos de la secreción de HAD y están presentes en la GEA4. Se han documentado efectos secundarios graves por el uso de soluciones hipotónicas o por su ritmo de perfusión, ya que pueden provocar hiponatremia por dilución con riesgo de repercusiones neurológicas de gravedad variable5.
En la actualidad se recomiendan aportes más elevados de NaCl en las soluciones de hidratación para evitar la aparición de hiponatremia, pero es posible que en lactantes de corta edad dichas recomendaciones no sean apropiadas6.
La mayoría de las alteraciones electrolíticas se producen en el hospital y entre ellas la hiponatremia es la más frecuente. Los niños tienen un riesgo particularmente alto de sufrir hiponatremia secundaria y el pronóstico es peor que en edades posteriores.
Este trabajo tiene como objetivo determinar si la utilización de sueros hipotónicos supone un riesgo en la aparición de hiponatremia iatrogénica en los niños hospitalizados por GEA y además analizar si la natremia inicial puede predecir el riesgo de desarrollar hiponatremia iatrogénica en nuestra serie.
PACIENTES Y MÉTODOS
Se trata de un estudio prospectivo, realizado con 205 pacientes de edades comprendidas entre 1 y 28 meses, de los cuales 23 eran menores de 6 meses y que ingresaron con diagnóstico de deshidratación por GEA y/o vómitos incoercibles para recibir sueroterapia en la sección de lactantes del Hospital Infantil del Niño Jesús de Madrid de enero a diciembre de 2010.
Los motivos registrados para el ingreso y subsiguiente inicio de rehidratación parenteral fueron la combinación de deshidratación leve o moderada y/o vómitos continuados, así como ingesta insuficiente de líquidos orales durante la estancia en el servicio de urgencias. El grado de deshidratación inicial se estimó con mediciones clínicas estándar, siguiendo el score de Gorelick7.
Cincuenta y cinco pacientes presentaron un grado de deshidratación leve y en los 155 restantes esta fue moderada.
Se excluyeron del estudio 19 niños y se consideró motivo de exclusión padecer: nefropatías, cardiopatías, enfermedades crónicas, patología hipotálamo-hipofisaria y también el hecho de haber ingresado en la unidad de cuidados intensivos debido a la gravedad del proceso. Se obtuvo consentimiento informado y el comité ético del hospital aprobó la realización del estudio.
Para determinar si el sodio plasmático inicial era un indicador de riesgo posterior de hiponatremia por dilución se analizó la respuesta a los líquidos intravenosos considerando tres grupos de natremia inicial: normonatremia, hiponatremia e hipernatremia.
Se consideró hiponatremia la presencia de un sodio sérico < 135 mmol/l, normonatremia valores de 135-145 mmol/l e hipernatremia > 145 mmol/l.
Se realizó un análisis separado de los resultados de acuerdo con la clasificación de hiponatremia, isonatremia o hipernatremia inicial.
Se recogieron muestras de orina y de sangre para determinar las cifras de sodio y osmolaridad antes de iniciar la sueroterapia y antes de iniciar la alimentación oral y/o la administración de cualquier líquido oral. Se procuró que la recogida de orina fuera cercana a la de la muestra de sangre.
La excreción fraccional de sodio expresa el porcentaje de sodio filtrado que es finalmente excretado y se calculó en todos los pacientes según la fórmula: sodio en orina x creatina en sangre x 100 / sodio en sangre x creatina en orina8. También se analizó el agua libre administrada en ml por kg de peso y hora calculando la diferencia entre el volumen de líquido infundido de suero salino con el que se habría infundido de suero salino fisiológico para alcanzar la misma cantidad de cloruro sódico administrada, todo ello calculado en ml/hora dividido por el peso en kg del niño9.
Los sueros administrados fueron glucosalino 0,3 % (0,3 % solución salina con 5 % de glucosa) en 198 casos y glucohiposalino 0,2 % (0,2 % solución salina con 5 % de glucosa) en los 7 casos restantes, todos con hipernatremia inicial. Quince pacientes precisaron previamente expansión con suero salino. La infusión de líquidos incluyó las necesidades basales y también el déficit estimado.
Se reinició la administración de líquidos y/o sólidos orales cuando los vómitos cedieron.
El análisis estadístico se realizó con el programa comercial SPSS 15.0. Los datos básicos se expresaron en medias y desviaciones estándar en el caso de las variables cuantitativas y en números y porcentaje en el caso de las variables cualitativas. Se calcularon los intervalos de confianza del 95 % (IC 95 %). Las comparaciones entre las variables cuantitativas se realizaron mediante el test de Mann-Whitney después de comprobar que no se ajustaban a una distribución normal (test de Kolmogorov-Smirnov). Si la distribución era normal, se aplicó para su estudio la t de Student. Se calcularon los coeficientes de correlación de Pearson. Se consideró significación estadística para p valores inferiores a 0,05.
RESULTADOS
El total de pacientes ingresados con diagnóstico de deshidratación leve/moderada ocasionada por GEA durante el año 2010 y que se incluyeron en el estudio fue de 205, de los cuales 117 (57,03 %) eran niños y el resto niñas. El grado de deshidratación fue leve en 55 casos (26,82 %) y moderado en 150 (73,17 %).
Recibieron suero salino 0,3 % (0,3 % salino con 5 % glucosa) 198 pacientes y suero glucohiposalino 0,2 % (0,2 % salino con 5 % glucosa) los 7 pacientes restantes, cuya analítica presentaba hipernatremia inicial. En 15 pacientes se precisó previamente expansión con suero salino.
El rango de edad de los niños fue de 1 a 28 meses, la edad media fue de 11,52 meses y la desviación estándar (DE) 5,77. Veintitrés pacientes (11,21 %) tenían edad < 6 meses. El peso medio de los pacientes fue de 8,44 kg, DE 1,85. La media de volumen/kg/hora perfundido fue de 5,51, DE 1,3. La incidencia de hiponatremia inicial fue del 18,04 %.
En el análisis inicial separamos a los pacientes en tres grupos según la natremia inicial: hiponatrémicos 37 (18,04 %), normonatrémicos 133 (64,87 %) e hipernatrémicos 35 casos (17,07 %).
La glucemia inicial presentó valores de 99,42 mg/dl de media (DE 18,61), con un rango de 40-166 mg/dl, y en el caso de 45 niños (21,95 %) se encontraron valores inferiores a 70 mg/dl.
En el primer grupo, después de administrar solución salina 0,3 %, el sodio sérico subió de 131,9 (DE 2,07) a 135,6 (DE 2,54) mEq/l. Fue disminuyendo lentamente en el segundo grupo, sin llegar a presentar hiponatremia, de 139,18 (DE 2,9) a 137,92 (DE 2,5), y también en el tercer grupo de 150,17 (DE 4,2) a 142,02 (DE 4,3) mEq/l. No se encontró ningún caso de hiponatremia posinfusión. El control de sangre y orina se realizó pasado un tiempo medio de 12,34 horas (IC 95 % 11,94-12,56) después de haber iniciado la sueroterapia.
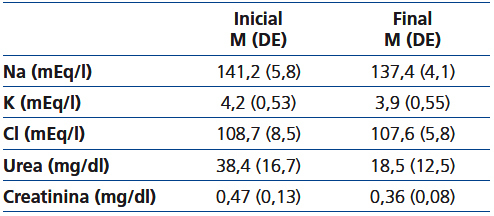
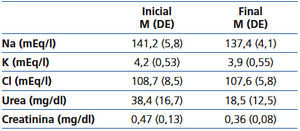
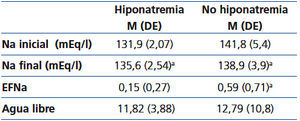
La tabla 1 muestra los resultados de las mediciones bioquímicas en sangre en el momento del diagnóstico y al final del tratamiento, antes de iniciar la alimentación oral.
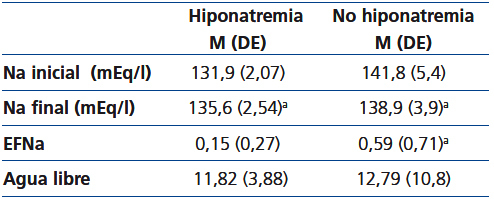
La tabla 2 refleja la evolución de la natremia en todos los pacientes del estudio, dependiendo de que tuvieran hiponatremia inicial o no. Se observa que en los que la tenían se produce un incremento del sodio sérico y que la excreción fraccional de sodio era significativamente menor comparada con los que no tenían hiponatremia inicial.
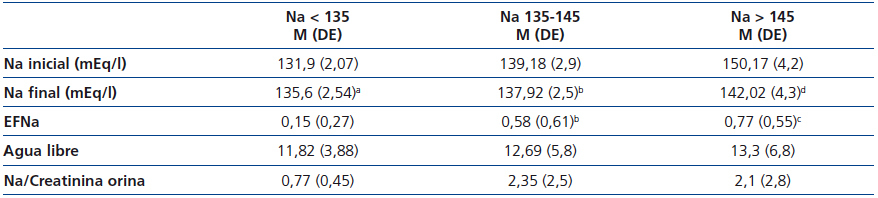
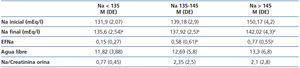
En la tabla 3 aparecen los resultados analíticos obtenidos en sangre y orina después de aplicar la sueroterapia con las soluciones hipotónicas y en función de la natremia inicial: hiponatremia, isonatremia e hipernatremia. Encontramos diferencia significativa entre el sodio sérico inicial y final en todos los grupos: en el grupo con hiponatremia el sodio sube, y en los grupos con isonatremia o hipernatremia desciende ligeramente.
Los coeficientes de correlación de Pearson entre la excreción fraccional de sodio y las variables analizadas fueron: 0,413 con el sodio inicial (p = 0,01), 0,808 con la evolución del sodio (p = 0,003) y no fue significativo con el agua libre infundida (r = 0,028).
DISCUSIÓN
Este trabajo aporta la evaluación del tratamiento parenteral con soluciones salinas hipotónicas en la deshidratación leve y moderada de pacientes pediátricos hospitalizados con GEA y la posible relación con el desarrollo iatrogénico de hiponatremia, que no se demostró en nuestro caso.
A pesar de la recomendación y aceptación de las soluciones por vía oral para rehidratar a los niños con deshidrataciones leves o moderadas ocasionadas por GEA, se ha observado que en los países industrializados se recurre con frecuencia a los líquidos intravenosos10,11.
La tonicidad adecuada de los sueros es motivo de controversia, sin que se logre llegar a un consenso sobre el tipo de solución de mantenimiento más conveniente en los niños hospitalizados. A la hora de evaluar y discutir los resultados de la bibliografía consultada, se deberían tener en cuenta las patologías pediátricas estudiadas12, porque es diferente la situación hidrosalina de base en el caso de un niño con GEA que la de un paciente crítico o la de un niño sometido a una intervención quirúrgica. El manejo hidroelectrolítico en el lactante ha de realizarse con mucha precaución debido a la inmadurez de la función renal. Los recién nacidos tienen un mayor porcentaje de agua corporal total, con mayor porcentaje de agua extracelular y menor de agua intracelular que los adultos. Esta situación va cambiando progresivamente con la edad y los porcentajes de agua total, intracelular y extracelular se normalizan alrededor de los 6-12 meses de vida13. El recién nacido presenta un desbalance glomérulo tubular y una limitada capacidad de concentración y dilución de la orina. En el recién nacido la fracción excretada de sodio es inversamente proporcional a la edad gestacional y además no hay supresión de la aldosterona ante una carga de sodio, lo que explicaría la poca adaptación de los lactantes más pequeños a los excesos de sodio14,15.
En 2007 la Agencia Nacional de Seguridad del paciente16 en Estados Unidos recomendó el cambio de soluciones parenterales salinas de 0,18 % a 0,45 % para evitar la aparición de hiponatremias en la infancia. Sin embargo, Coulthard17 alerta sobre el riesgo de desarrollar hipernatremias con la pauta anterior y considera las soluciones hipotónicas como más fisiológicas a la hora de reemplazar las pérdidas. Halberthal et al.18 recomiendan la utilización de soluciones hipotónicas en pacientes con sodio sérico > 140 mmol/l. Curiosamente las publicaciones de Moritz18, donde se recopilan varios estudios sobre el tema desde 2004 a 2011, señalan que la administración de fluidos hipotónicos es peligrosa y antifisiológica19,20.
Nuestros resultados coinciden con los presentados en 2006 por Sanchéz Bayle et al.21. La incidencia de hiponatremia en el momento del diagnóstico ha sido de 18,04 % en nuestro estudio y no se ha encontrado ningún caso de hiponatremia iatrogénica. La incidencia elevada de hipoglucemia inicial en los pacientes de nuestro estudio nos lleva a pensar que la utilización de un suero sin glucosa agravaría su hipoglucemia inicial, con los riesgos consiguientes. En relación con la excreción fraccional de sodio, nuestros resultados muestran que es significativamente inferior en los niños con hiponatremia inicial, lo que parece evidenciar que el manejo renal del sodio es el mecanismo fisiológico esencial para regular y corregir la natremia.
Neville et al.22,23 informan de una incidencia de hiponatremia inicial del 36 %, recomiendan la utilización de solución salina 0,9 % en los casos de GEA y hacen referencia a los estímulos no osmóticos presentes en los pacientes con GEA y que podrían estar implicados en las hiponatremias iatrogénicas. Holliday y Segar24 no tuvieron en cuenta que los pacientes hospitalizados estaban sometidos a numerosos estímulos no osmóticos para la secreción de HAD y consideraron que la hiponatremia secundaria a la pauta de rehidratación por ellos propuesta en 1957 se debería a una excesiva administración de líquidos. Los resultados obtenidos por Hoor et al.9 en su trabajo realizado con una muestra de 1586 niños concluían que la hiponatremia era debida a un tratamiento incorrecto en el cual se administraban más líquidos de los necesarios. Conviene recordar que la natremia no refleja con precisión el contenido de sodio corporal y que más bien la disminución del sodio sérico refleja más precisamente el aumento del agua corporal total. La hiponatremia verdadera se asocia con hipoosmolaridad sérica, por eso es necesario conocer la osmolaridad del plasma y también la osmolaridad urinaria para determinar si existe deterioro en la capacidad de excretar agua libre. Sin embargo, Kannan et al.25 informan de un 14,3 % de hiponatremias iatrogénicas después de administrar solución salina 0,18 %, pero en su estudio no incluyen pacientes con GEA. Armon et al.26 consideran que el uso de soluciones al 0,9 % tampoco resultaría protector. Caramelo et al.27,28 no encuentran relación entre las soluciones más hipotónicas y la aparición de hiponatremias en su estudio llevado a cabo con pacientes adultos quirúrgicos y hacen hincapié en la importancia de la retención renal de agua y el volumen de líquido administrado como mecanismo para tener en cuenta en la aparición de hiponatremias. Otros estudios realizados con pacientes críticos o sometidos a intervenciones quirúrgicas llegan a conclusiones opuestas29-31.
Una limitación de nuestro trabajo es que se trata de un estudio realizado en un solo centro y sería recomendable insistir en futuros estudios sobre el tema.
Como conclusión y en vista de la disparidad tan importante existente en este campo, destacamos que no es posible aceptar la conclusión de que con los sueros de mantenimiento hiposalinos se genera hiponatremia. Teniendo en cuenta el elevado porcentaje de niños con hipoglucemia, la utilización de sueros hiposódicos protegería frente a dicha hipoglucemia, además de no inducir hiponatremia en un riñón sano.
Es necesaria la monitorización de los electrolitos antes y durante el tratamiento.
Conviene replantearse el frecuente y en muchos casos innecesario uso de la vía parenteral en pacientes deshidratados y con aceptable tolerancia oral y recordar que la rehidratación oral representa la piedra angular, porque se asocia a menos efectos secundarios y reduce significativamente la estancia hospitalaria.
FINANCIACIÓN
El presente trabajo no ha contado con ningún tipo de financiación.
Conflictos de interés
Los autores declaran que no tienen conflictos de interés potenciales relacionados con los contenidos de este artículo.
Tabla 1. Analítica inicial y final (antes de comenzar la alimentación oral)
Tabla 2. Comparación de sodio inicial y final de cada grupo
Tabla 3. Sueroterapia según natremia