Introducción: La elevada prevalencia de la enfermedad renal crónica (ERC) en la población general ha creado la necesidad de desarrollar una coordinación entre la atención especializada nefrológica y la atención primaria. Aunque diversos sistemas se han desarrollado para coordinar este proceso, la presentación de resultados es escasa y a veces contradictoria. Objetivo: Presentar los resultados de un programa de coordinación entre atención primaria y atención especializada nefrológica mediante consultorías y un sistema de información clínica compartida para facilitar la comunicación y mejorar los criterios de derivación de los pacientes. Métodos: Elaboración de un programa consensuado entre la dirección médica de atención primaria y nefrología basado en los criterios del «Documento de consenso entre la S.E.N. y la semFYC» y en un protocolo de estudio y tratamiento de la hipertensión arterial (HTA). Explicación e implantación en los equipos de atención primaria. Creación de un programa de agendas de consultorías en atención primaria tanto presenciales como vía correo electrónico de nefrólogos. Implantación de un programa de formación continuada en enfermedades renales y en HTA durante las consultorias presenciales. Progresivo desarrollo en un período de 3 años (2007-2010) en un área de 426.000 habitantes con 230 médicos de familia. Utilización de un sistema de información clínica compartida llamado «Salut en Xarxa» que permite el acceso a informes clínicos, diagnósticos, prescripciones, analíticas y curso clínico. Resultados: Mejora en los criterios de derivación entre atención primaria y nefrología. Mejoría en la priorización de las visitas. Progresivo incremento en el retorno de solicitudes de visitas a nefrología (28,5% en 2009), acompañados de un informe explicativo que incluye sugerencias sobre el tratamiento del paciente de la solicitud devuelta. Disminución de las primeras visitas procedentes de atención primaria en consultas externa de nefrología (15% en 2009). Satisfacción general de los médicos de familia por la mejora en la comunicación y en el programa de formación continuada. Las principales causas de retorno de solicitudes de visita fueron: enfermedad renal crónica (ERC) 3 en >70 años en el 44,15%, ERC 3 a en <70 años en el 19,15%, albuminuria <500 mg/g de creatinina en el 12,23%, HTA esencial no resistente ni secundaria en el 11,17%. En la aplicación de este programa hubo un gran interés de los médicos de familia y no se registraron situaciones conflictivas. Conclusiones: El desarrollo de las consultorías mejora la adecuación y la priorización de las visitas a nefrología, permite mejorar la comunicación entre los niveles de los sistemas de salud y ofrece un sistema de formación continuada para mejorar el tratamiento de los pacientes nefrológicos. Este proceso conduce a una selección de los pacientes con un incremento de la complejidad de las visitas en las consultas externas de los servicios de nefrología.
Introduction: The high prevalence of chronic kidney disease (CKD) in the general population has created a need to coordinate specialised nephrology care and primary care. Although several systems have been developed to coordinate this process, published results are scarce and contradictory. Objective: To present the results of the application of a coordinated programme between nephrology care and primary care through consultations and a system of shared clinical information to facilitate communication and improve the criteria for referring patients. Methods: Elaboration of a coordinated care programme by the primary care management team and the nephrology department, based on the SEN-SEMFYC consensus document and a protocol for the study and management of arterial hypertension (AHT). Explanation and implementation in primary health care units. A directory of specialists’ consultations was created, both in-person and via e-mail. A continuous training programme in kidney disease and arterial hypertension was implemented in the in-person consultation sessions. The programme was progressively implemented over a three-year period (2007-2010) in an area of 426,000 inhabitants with 230 general practitioners. Use of a clinical information system named “Salut en Xarxa” that allows access to clinical reports, diagnoses, prescriptions, test results and clinical progression. Results: Improved referral criteria between primary care and specialised nephrology service. Improved prioritisation of visits. Progressive increase in referrals denied by specialists (28.5% in 2009), accompanied by an explanatory report including suggestions for patient management. Decrease in first nephrology outpatient visits that have been referred from primary care (15% in 2009). Family doctors were generally satisfied with the improvement in communication and the continuous training programme. The main causes for denying referral requests were: patients >70 years with stage 3 CKD (44.15%); patients <70 years with stage 3a CKD (19.15%); albumin/creatinine ratio <500 mg/g (12.23%); non-secondary, non-refractory, essential AHT (11.17%). The general practitioners included in the programme showed great interest and no complaints were registered. Conclusions: The consultations improve adequacy and prioritisation of nephrology visits, allow for better communication between different levels of the health system, and offer systematic training for general practitioners to improve the management of nephrology patients. This process allows for referring nephrology patients with the most complex profiles to nephrology outpatient clinics.
INTRODUCCIÓN
El éxito de la propuesta de clasificación de las enfermedades renales en cinco estadios1 y la utilización del filtrado glomerular estimado por fórmulas2 ha permitido realizar estudios epidemiológicos que han demostrado la gran prevalencia de la enfermedad renal crónica (ERC). Así, la prevalencia de esta enfermedad en estudios de revisión sistemática se ha encontrado en el 7,2% en personas mayores de 30 años3; en los EE.UU. se ha identificado en el 13,1% en la población general4 y en España a partir del estudio EPIRCE ha sido del 9,09%, también en la población general5. Especial atención merece la población de edad avanzada, que es la que utiliza con mayor frecuencia el sistema sanitario, en la que en estudios de revisión sistemática en población mayor o igual a 64 años ha sido del orden del 23,4-35,8%, según el método de estimación del filtrado glomerular, a expensas sobre todo de ERC estadio 33. Por otra parte, otra de las disfunciones médicas prevalentes de pacientes remitidos con frecuencia a los servicios de nefrología es la hipertensión arterial (HTA). Su prevalencia es también extraordinariamente alta, en especial en la población mayor de 60 años, en la que alcanza el 56,4%6.
Una elevada prevalencia de ERC y de HTA obliga a un planteamiento de coordinación con los dispositivos de sanidad pública de atención primaria para dar una respuesta razonable a esta necesidad asistencial. El posicionamiento de la Sociedad Española de Nefrología (S.E.N.) ha sido concienciar y proponer dicha coordinación7. Algunas actuaciones de protocolos conjuntos entre atención primaria y nefrología han supuesto un incremento significativo de consultas en nefrología y un aumento de la remisión de pacientes mayores de 80 años8.
La imparable penetración de las tecnologías de la información y de la comunicación pueden facilitar mediante sistemas de historia clínica compartida que los profesionales de atención primaria y atención especializada tengan la misma información sobre los pacientes que tratan. Además, pueden permitir una comunicación rápida y personalizada mediante correos electrónicos o videoconferencias.
En el ámbito poblacional de referencia de nuestro hospital habíamos constatado desde el año 2005 un incremento progresivo de las derivaciones desde atención primaria a nefrología con la valoración de que, en muchos casos, eran derivaciones inadecuadas. Asimismo, creíamos que desde la atención especializada nefrológica no se aportaría asistencia específica a los pacientes con derivación inadecuada, se saturarían las consultas de nefrología, se aumentaría la lista de espera y que los nefrólogos no deberían suplir el trabajo de los médicos de familia. A finales de 2006 se comenzó a preparar desde el servicio de nefrología y con la colaboración de la dirección clínica de atención primaria de nuestro sector poblacional un «Programa Clínico de Manejo Integral de la población con enfermedades renales e hipertensión arterial de difícil manejo mediante la coordinación entre Atención Primaria y el Servicio de Nefrología de la Corporación Sanitaria Parc Taulí de Sabadell». Durante 3 años se ha hecho un seguimiento de este programa que se vio consolidado con la publicación del «Documento de consenso S.E.N.-semFYC sobre la enfermedad renal crónica»9. El objetivo de nuestro estudio es presentar los resultados de aplicar un programa de coordinación entre atención primaria y nefrología mediante consultorías y mediante el uso de un sistema de información clínica compartida para facilitar la comunicación y mejorar los criterios de adecuación y de priorización de la derivación de pacientes.
MATERIAL Y MÉTODOS
La Corporación Sanitaria y Universitaria del Parc Taulí tiene un ámbito poblacional de referencia de 426.000 habitantes, está ubicada en el Vallès Occidental Este de la Región Sanitaria de Barcelona. En su ámbito poblacional hay 42 centros de atención primaria, integrados en 14 equipos de atención primaria y comprende 230 médicos de familia. En 2006 se elaboró y se consensuó entre el servicio de nefrología y la dirección médica de los sectores de atención primaria un programa de coordinación de atención a los pacientes con alteraciones nefrológicas e hipertensión arterial (HTA) de difícil control. En la elaboración de este programa se tuvieron muy en cuenta las experiencias previas de la Comunidad Valenciana. En el servicio de nefrología se crearon agendas de consultorías en atención primaria con un nefrólogo de referencia y en atención primaria también se identificó un médico de familia de referencia. Se implantaron progresivamente en la mayoría de equipos de atención primaria consultorías clínicas presenciales y consultorías vía correo electrónico con el nefrólogo de referencia. Asimismo, las solicitudes que no reunían criterios de derivación se retornaban con un informe explicativo de los criterios clínicos consensuados. El laboratorio de atención primaria ofrecía el filtrado glomerular estimado por la fórmula MDRD-4 IDMS. También se combinaron las sesiones presenciales de consultoría clínica con un programa consensuado práctico de formación continuada que sirviera para transmitir a los médicos de familia de qué forma desde nefrología se entendían y manejaban los problemas clínicos nefrológicos. Las reuniones de consultoría/formación continuada inicialmente se realizaron cada mes y, una vez consolidadas, cada 2-3 meses. No obstante, la comunicación por correo electrónico permaneció continuamente abierta con un compromiso de respuesta en 2-4 días.
A partir del año 2008 los criterios de derivación a nefrología por ERC se adaptaron teniendo en cuenta el «Documento de consenso S.E.N.-semFYC sobre la enfermedad renal crónica»9. El resumen de los criterios generales consensuados de derivación a nefrología se expone en la tabla 1. Cabe señalar la importancia que se dio a la edad, mayor o menor-igual a 70 años, para fijar el nivel de deterioro del filtrado glomerular, menor de 30 o 45 ml/min/1,73 m2, respectivamente, que recomendaba la derivación a nefrología. Asimismo, si se constataba que existía un deterioro progresivo del filtrado glomerular, independientemente del nivel señalado con anterioridad, también se debía derivar al paciente a nefrología. Otro motivo de derivación fue la presencia de complicaciones atribuidas a la ERC no incluidas en los criterios anteriores como, por ejemplo, anemia nefrogénica susceptible de tratamiento con agentes eritropoyéticos. Por otra parte, también era motivo de derivación la presencia de proteinuria detectada mediante cociente albúmina/creatinina mayor de 500 mg/g de creatinina. También la presencia de una enfermedad renal progresiva con cambios estructurales o funcionales como son la enfermedad poliquística renal, las glomerulopatías y las tubulopatías, independientemente de los valores del filtrado glomerular y de la proteinuria. En relación con la hematuria se consideró que previamente a la derivación a nefrología ésta debía ser examinada por el servicio de urología. En relación con la hipertensión arterial se focalizaron los casos de derivación a nefrología en HTA refractaria, sospecha razonable de HTA secundaria y HTA durante el embarazo.
Para la valoración de la información de las derivaciones desde atención primaria y para la correspondiente elaboración de los informes si no cumplían los criterios consensuados ha sido muy importante en nuestro caso el uso, desde hace 2 años, de un sistema de información clínica compartida denominado «Salut en Xarxa». Este sistema de información clínica compartida ha permitido conocer la analítica, el tratamiento, las derivaciones a especialistas y los comentarios clínicos de los médicos de familia. Éstos también tenían acceso a todo tipo de informes, analíticas, e informes de patología y radiología emitidos desde el hospital. La valoración de la adecuación de la derivación fue realizada en nefrología y en caso de retorno se emitía un informe con las explicaciones y recomendaciones pertinentes al caso. El sistema nos ha permitido priorizar el tiempo de respuesta a las solicitudes de atención primaria; así, en solicitudes confirmadas como muy preferentes, como ha sido en casos de pacientes asintomáticos con creatininas séricas mayores de 3 mg/dl detectadas en atención primaria, se ha utilizado un dispositivo para realizar las visitas antes de una semana. Los casos sintomáticos han sido derivados a urgencias del hospital para su valoración nefrológica y posible ingreso.
Los datos referentes al retorno de las solicitudes se han extraído a partir de los informes emitidos. El análisis estadístico se ha realizado mediante estadística descriptiva ANOVA mediante programa estadístico SPSS para Windows versión 15.
RESULTADOS
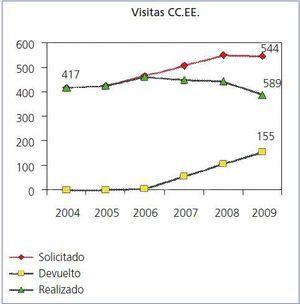
En los últimos 3 años se realizó una implantación progresiva de consultorías nefrológicas en nuestro sector de referencia poblacional. A medida que se extendía el número de equipos de atención primaria en los que estaban presentes las consultorías fue más fácil aplicar y explicar los criterios consensuados con la dirección médica de atención primaria al resto del área. Las consultorías ofrecieron una relación personalizada, un acceso rápido al nefrólogo y una formación continuada. En la figura 1 se muestra la evolución desde el 2004 de las primeras visitas solicitadas al servicio de nefrología por atención primaria, las vistas devueltas con un informe explicativo y las visitas realizadas. Ha habido un crecimiento de las solicitudes de visitas a nefrología procedentes de atención primaria, que han pasado de 417 solicitudes en 2004 a 544 solicitudes en 2009, lo que supone un incremento del 30,46%. En el año 2009 se estabilizó el número de visitas solicitadas. Por otra parte, se ha producido una disminución de las primeras visitas procedentes de atención primaria realizadas en nefrología y hemos podido constatar un claro cambio de tendencia desde que se implantó nuestro programa de coordinación. El porcentaje de solicitudes devueltas supuso en 2009 el 28,49% de las visitas solicitadas. Los correos electrónicos entre atención primaria y nefrología en el años 2009 fueron 96 mensajes con los respectivos casos clínicos. La evolución del número de visitas sucesivas, con pacientes cada vez más seleccionados, siguió aumentando. Así, mientras que en el año 2006 hubo 5.263 visitas sucesivas en consulta externa, en el año 2009 fueron 6.616 visitas, con un incremento en relación al año anterior del 5,53%.
Analizamos los motivos para la devolución de las solicitudes de primera visita de atención primaria a nefrología en el período de un año comprendido entre el 30 de junio de 2009 y el 1 de julio de 2010 a partir de los informes emitidos. En este período, de un conjunto de 559 solicitudes de primeras visitas enviadas desde atención primaria a nefrología fueron retornadas 188 solicitudes (33,63 %). En la tabla 2 se exponen dichos motivos. Cabe señalar que la causa principal fue la presencia de ERC estadio 3 (filtrado glomerular estimado MDRD >30 ml/min/1,73 m2) en la población mayor de 70 años, que supuso el 44,15%, seguida de ERC estadio 3a (filtrado glomerular estimado MDRD 45-59 ml/min/1,73 m2) en población <70 años que supuso el 19,15%. La proteinuria aislada expresada en cociente albúmina/creatinina <500 mg/g de creatinina supuso el 12,23%. En el análisis ANOVA los criterios relacionados con el filtrado glomerular comparados con el criterio relacionado con proteinuria representaban de forma significativa (p = 0,007) a una población 12 años más anciana. Otro motivo significativo de retorno de solicitudes fue el de HTA esencial no refractaria ni secundaria que representó el 11,17%. En el grupo de «Otros» se incluyeron diversos motivos: quistes renales simples, agenesia renal, monorrenos, hematuria aislada no revisada por urología, hiperpotasemia leve, lesiones residuales en ecografías renales, etc. El tiempo medio entre la solicitud de visita en atención primaria y la visita en nefrología fue de 61 días, pero las visitas priorizadas como preferentes se realizaron antes de un mes y las visitas consideradas como muy preferentes (insuficiencia renal de rápida evolución) se relaizaron antes de una semana. Si se trataba de una urgencia, como es el caso de un fracaso renal agudo o una urgencia hipertensiva, el paciente era remitido al servicio de urgencias.
En relación con el programa de formación continuada a médicos de familia se abordaron los siguientes temas: presentación y discusión del programa de coordinación, epidemiología de la enfermedad renal crónica, HTA y embarazo, HTA refractaria, medicamentos recomendados en la HTA (Documento de consenso interniveles: atención primaria-nefrología), valoración de la proteinuria, quistes renales, tratamiento conservador de la insuficiencia renal avanzada, cumplimiento terapéutico, valoración de la hiperpotasemia, nefropatía diabética, fármacos e insuficiencia renal, efectos secundarios de los fármacos anti-HTA, uso de diuréticos e insuficiencia renal en la vejez.
No se presentó ninguna situación conflictiva y los médicos de familia mostraron su satisfacción con la metodología utilizada.
DISCUSIÓN
El sistema de sanidad pública de España está organizado mediante la atención primaria y atención especializada. La organización de la atención primaria ha intentado orientarse según el modelo de las recomendaciones de la Conferencia Internacional de la Organización Mundial de la Salud (OMS) celebrada en Alma-Ata en 1978 que el Estado español suscribió, a partir del cual se ha producido el verdadero despegue de una nueva concepción de la atención primaria10. En este modelo se coloca a la atención primaria como el núcleo central del sistema de salud encargada de actividades asistenciales, de promoción y de prevención. Las tres cuestiones críticas para el despliegue de la atención primaria han sido el paso a trabajo a tiempo completo del medico de familia, el establecimiento de la historia clínica y la capacidad de formar residentes en medicina familiar y comunitaria11. En este marco, la atención especializada tiene que situarse como líder de conocimientos e intervención en los aspectos específicos de los problemas de salud y es imprescindible la coordinación y comunicación con la atención primaria para ofrecer una atención sanitaria adecuada a la población y una confianza profesional a los médicos de familia. Una dificultad real en nuestro sistema sanitario es la deficiente comunicación entre atención primaria y atención especializada11.
La gran prevalencia en la población de la ERC, focalizada de forma especial en personas de edad avanzada, obliga a un trabajo coordinado con atención primaria. Una prevalencia del 23,62% de ERC en personas mayores de 64 años en España, como muestra el estudio EPIRCE5, es inasumible por nefrología y obliga a una coordinación con atención primaria. La forma mayoritaria de ERC es la ERC estadio 3, que afecta de forma sobresaliente a la población de edad más avanzada, con una evolución hacia la necesidad de tratamiento renal sustitituvo a los 5 años muy escasa (1,3%) y con una elevada mortalidad (24,3%) debida, sobre todo, a causas cardiovasculares12. Por otra parte, el seguimiento de pacientes con ERC estadio 4 con filtrado glomerular estimado >15 y <30 ml/min/1,73 m2 indica que en la mayoría de los casos la población de edad avanzada con poca proteinuria y deterioro lento de la función renal no acaba necesitando tratamiento renal sustitutivo, precisando también este colectivo de pacientes una colaboración cuidadosa con atención primaria13. Con el aumento de la edad se produce una disminución progresiva del filtrado glomerular14, aunque no todos presentan esta disminución, dado que hay un tercio de la población de edad avanzada que son normotensos en los que no se produce15. La enfermedad renal en la población de edad avanzada se caracteriza en general por un sustrato renal de nefroangioclerosis asociada con la hipertensión arterial, en la que con frecuencia puede añadirse nefropatía diabética y en la que, además, pueden incidir otros procesos patológicos16. El curso clínico suele ser lento17,18 y con una velocidad de deterioro renal menor que en las personas jóvenes19.
Cómo articular esta coordinación es un reto en la práctica clínica nefrológica actual. La coordinación y el tratamiento compartido son las claves para dar respuesta a esta importante necesidad asistencial. Algunos programas de tratamiento compartido de pacientes con enfermedad renal identifican que hasta un 30% de los pacientes renales no precisarían una visita directa con nefrología siguiendo control en atención primaria20. La coordinación tiene que basarse en protocolos consensuados con criterios de derivación y de tratamiento compartido. La prevención del riesgo cardiovascular es una función general de atención primaria que tiene que ser compartida con la atención especializada en las diferentes patologías prevalentes como son diabetes mellitus, insuficiencia renal, cardiopatía, HTA, arteriopatía periférica o isquemia cerebral. Las direcciones clínicas de atención primaria son piezas claves para consensuar criterios de derivación y de tratamiento compartido. Posteriormente, tiene que haber un consenso in situ con los médicos de familia de los diferentes centros de salud para operativizar un proceso práctico. La formación continuada en atención primaria sobre los aspectos habituales de derivación o tratamiento compartido nefrológicos son instrumentos que en nuestra experiencia han resultado muy enriquecedores y valorados. Los informes sobre derivaciones consideradas inadecuadas han sido un instrumento también útil de formación continuada. La ausencia de conflictos con atención primaria con una tasa tan elevada de retorno de solicitudes de primeras visitas a nefrología nos confirma lo adecuado de nuestra metodología. Otra fuente de derivación de primeras visitas a consultas externas de nefrología son las de procedencia interna, las generadas por el propio hospital, que aquí no se han analizado. El proceso de selección de primeras visitas a nefrología no ha generado una disminución de la actividad ambulatoria nefrológica, sino que, por el contrario, hemos constatado un continuo crecimiento de visitas sucesivas (incremento del 25,71% en los últimos 4 años) como consecuencia del aumento de pacientes controlados. También hay que tener presente que se ha producido este incremento de visitas sucesivas pese a acentuarse las altas de la consulta externa de nefrología al médico de familia coincidiendo con la aplicación de los criterios de derivación del protocolo de coordinación. Con todos estos procesos se han ido acumulando en las consultas sucesivas de nefrología pacientes más complejos que requieren mayor dedicación. Una de las líneas de crecimiento de nuestra actividad ambulatoria como servicio de nefrología no trasplantador ha sido el aumento de pacientes con trasplante renal en fase de estabilización postrasplante siguiendo las orientaciones de algunas guías clínicas para servicios de nefrología no trasplantadores21.
La información clínica compartida en el sistema sanitario público es un requisito para una atención sanitaria eficiente y de calidad. No tiene sentido la redundancia de exploraciones entre atención primaria y atención especializada. Tampoco tiene sentido que no compartan la misma información clínica ambos niveles asistenciales. Las tecnologías de la información y de la comunicación nos permiten operativizar actualmente una historia clínica compartida entre los diferentes niveles asistenciales. Las ventajes de este instrumento son evidentes en relación a la mejora de la eficiencia del sistema y a la práctica clínica diaria. En un área medica como la nefrología, en la que es fácil objetivar criterios de severidad de las patologías mediante exploraciones complementarias y prescripción de medicamentos, tiene que ser más fácil aplicar criterios objetivos de derivación siempre que se disponga de la información, como ha sido nuestro caso. Todo ello nos puede permitir hablar de un continuum asistencial sin la necesidad de la presencia física del paciente afectado de un trastorno renal no severo en la consulta nefrológica. En nuestra experiencia, este instrumento de información clínica compartida, que en nuestro ámbito territorial se denomina «Salut en Xarxa», nos es de extraordinaria utilidad. Frente a una derivación preferente de un paciente identifcado como afectado de insuficiencia renal importante podemos saber el filtrado glomerular actual y la evolución de las analíticas previas. Lo mismo ocurre con una solicitud de derivación por proteinuria. Asimismo, en casos de HTA se pueden conocer las secuencias de la medicación prescrita y se pueden aconsejar estrategias de tratamiento clínico según el protocolo clínico consensuado sin necesidad de visitar al paciente.
En conclusión, nuestro programa de coordinación con atención primaria ha supuesto una clara mejora en la adecuación de la priorización y de las derivaciones a nefrología. Los elementos fundamentales de este proceso han sido: programa consensuado con la dirección de atención primaria, «Documento de Consenso de S.E.N.-semFYC sobre la enfermedad renal crónica», sistema de información clínica compartida, consultorías presenciales y vía correo electrónico, informes explicativos y recomendaciones en los casos de derivaciones devueltas y programa de formación continuada en atención primaria.
Figura 1. Evolución de las primeras visitas solicitadas procedentes de atención primaria para nefrología.
Tabla 1. Criterios generales consensuados de derivación de atención primaria a nefrología
Tabla 2. Motivos de retorno de las solicitudes de primeras visitas procedentes de atención primaria