La pandemia por coronavirus SARS-CoV-2 (Covid-19) está evolucionando de manera muy rápida y representa un riesgo especial en pacientes inmunodeprimidos y con comorbilidades añadidas. El conocimiento sobre esta infección emergente va también en aumento, si bien, aún sigue habiendo muchas incógnitas, sobre todo en la población con trasplante renal. Este manuscrito presenta una propuesta de actuación con recomendaciones generales y específicas para proteger y prevenir de la infección a esta población tan vulnerable como son los receptores de un trasplante renal.
The SARS-CoV-2 (Covid-19) coronavirus pandemic is evolving very quickly and means a special risk for both immunosuppressed and comorbid patients. Knowledge about this growing infection is also increasing although many uncertainties remain, especially in the kidney transplant population. This manuscript presents a proposal for action with general and specific recommendations to protect and prevent infection in this vulnerable population such as kidney transplant recipients.
El 31 de diciembre de 2019, la Comisión de Salud de Wuhan informó sobre grupos de personas con neumonía que estaban vinculados epidemiológicamente a un mercado de mariscos y animales vivos en Wuhan, China1. La etiología se identificó como un nuevo coronavirus, con un supuesto origen zoonótico. El virus se designó recientemente como el coronavirus del síndrome respiratorio agudo severo tipo 2 (SARS-CoV-2) y la enfermedad fue denominada Enfermedad por Coronavirus 2019 (COVID-19)2.
Hasta el momento, hay incertidumbre respecto a la capacidad de transmisión del virus. Recientes estudios han mostrado la presencia de una carga viral elevada en la orofaringe en etapas tempranas de la enfermedad, lo que aumenta la preocupación por alto riesgo de infectividad durante los periodos de incubación o de leve sintomatología3. Se ha estimado un periodo de incubación medio de 5-6 días, con un rango de 1 a 14 días. Los síntomas de la enfermedad en más de un 80% de los casos son leves (fiebre, tos, expectoración, malestar general), mientras que aproximadamente el 20% pueden tener manifestaciones clínicas más graves (neumonía y otras complicaciones clínicas) que requieran ingreso hospitalario. Mujeres embarazadas, recién nacidos, ancianos, inmunodeprimidos y pacientes con comorbilidades como diabetes mellitus, hipertensión y enfermedad cardiovascular son más susceptibles a la infección por COVID-19, y es probable que tengan una enfermedad más grave que a menudo requiere atención en la UCI. El impacto de COVID-19 en la enfermedad renal crónica ha sido escasamente reportado4. La tasa de mortalidad actual en China es del 3,9% de los casos confirmados por laboratorio, muy parecida al 3,7% de España (datos a 16 de marzo del 2020)5. No obstante, aún es prematuro para establecer la verdadera tasa de mortalidad en nuestro país.
Consideraciones generales en pacientes con trasplante renalEn los receptores de un trasplante renal, debido a su estado de inmunosupresión, las manifestaciones clínicas, el tratamiento y el pronóstico de la neumonía por COVID-19 pueden diferir de los de la población general, de ahí la importancia de un diagnóstico precoz mediante el cribado de SARS-CoV-2, en aquellos casos en los que se sospeche la infección. En la población general, se ha observado linfopenia hasta en el 63% de los pacientes6, pero muchos receptores de un trasplante renal tienen linfopenia inducida por fármacos, por lo que este hallazgo no ayuda al diagnóstico. Por ello, se debería prestar especial atención a este tipo de pacientes inmunosuprimidos, valorando la detección precoz de esta infección mediante el test diagnóstico correspondiente y la admisión en el hospital en caso de infección.
Recientemente se ha publicado el primer caso de neumonía por COVID-19 en un receptor de un trasplante renal7. Las características clínicas generales (síntomas, exámenes de laboratorio y TAC de tórax) fueron similares a las de los pacientes con COVID-19 no trasplantados.
Aún no se han publicado informes relevantes sobre la evolución de esta enfermedad en la población trasplantada renal. La mayoría de las unidades de trasplante en España tienen ya casos de pacientes trasplantados renales afectos de COVID-19 que no han sido publicados. Por ello, es mandatoria la colaboración entre países y la elaboración de registros nacionales y europeos para profundizar en las características epidemiológicas de esta infección en pacientes con trasplantes de órganos sólidos, incluido el trasplante renal.
Hasta donde sabemos, COVID-19 no se ha descrito en transmisión donante-receptor en trasplantes de órganos sólidos. Sin embargo, los virus relacionados como el coronavirus del síndrome respiratorio agudo severo (SARS-CoV) y el coronavirus del síndrome respiratorio del Medio Oriente (MERS-CoV) se informaron en receptores de trasplantes durante brotes previos de estos virus8,9.
En base a las experiencias con coronavirus anteriores, se sabe que un receptor de trasplante expuesto se infectaría en un alto porcentaje de casos; sin embargo, se conoce menos sobre el riesgo de transmisión de donante a receptor. La posibilidad de una infección derivada del donante puede verse influenciada por la exposición del donante, así como por la infectividad de las personas en el periodo de incubación y de las personas asintomáticas. El grado y la duración de la viremia y la viabilidad del virus dentro de la sangre o compartimentos de órganos específicos también afectarían al riesgo de transmisión de los donantes. Por ello, a pesar del riesgo de consecuencias negativas, la interrupción temporal del trasplante renal puede ser necesaria en áreas donde el virus está circulando intensamente10.
La epidemia actual de COVID-19 en Europa todavía está en sus primeras etapas y, aunque la adquisición de conocimientos se está acumulando rápidamente, existen muchas incógnitas para la comunidad en general y para la comunidad de trasplantes en particular. Sin embargo, es imperativo que anticipemos el impacto potencial en la población trasplantada para evitar consecuencias graves en esta población. A medida que aprendamos más sobre la infección, las recomendaciones pueden cambiar.
Con el fin de adquirir los máximos conocimientos para proteger a esta población tan vulnerable como son los receptores de un trasplante renal, corresponde a los centros de trasplantes tener vínculos con sus especialistas locales en enfermedades infecciosas y profesionales de prevención de infecciones. Al mismo tiempo, se deben conocer las políticas locales y nacionales de salud pública para informar de casos sospechosos de COVID-19. El Ministerio de Sanidad del Gobierno de España publica periódicamente un informe técnico de actuación11, que en este momento no recoge ninguna indicación especial para los pacientes con un trasplante renal.
La Sociedad Española de Nefrología (www.senefro.org) y la Sociedad Española de Trasplante (www.setrasplante.org) se están haciendo eco de las recomendaciones en enfermos renales, incluido los pacientes portadores de un injerto renal, para la prevención y medidas de contingencia frente al COVID-19.
Consideraciones específicas respecto a la donación y el trasplanteLa Organización Nacional de Trasplantes (ONT), en colaboración con las Coordinaciones Autonómicas de Trasplante más la asesoría del Grupo de Estudio de Infección en el Trasplante y el Huésped Inmunocomprometido (GESITRA-IC), recomienda preservar la actividad de donación y trasplante en la medida en la que la pandemia lo permita (http://www.ont.es/) realizando el cribado de donantes y potenciales receptores de órganos de manera universal.
Cualquier programa de trasplante en las áreas afectadas deberá hacer una valoración caso por caso a la hora de evaluar la conveniencia de realizar un trasplante en función de:
- 1.
Disponibilidad de recursos en la UCI/Áreas de reanimación.
- 2.
Valoración del riesgo/beneficio de someter a un paciente inmunodeprimido al riesgo de infección por SARS-CoV-2 (atendiendo al número de casos y la posibilidad de ingreso en condiciones ideales de aislamiento) versus la necesidad del trasplante (situación clínica del paciente).
- 1.
Mantenga una higiene correcta. Lávese las manos frecuentemente con agua y jabón durante al menos 20segundos, o bien con un desinfectante para manos a base de alcohol (al menos 60% de alcohol), especialmente: después de ir al baño, antes de comer, después de sonarse, toser o estornudar y después del contacto directo con personas enfermas o su entorno. Evitar tocarse los ojos, la nariz y la boca antes de lavarse las manos.
- 2.
Debe realizarse la limpieza habitual de las superficies de la casa regularmente. Limpie y desinfecte objetos y superficies que se toquen con frecuencia.
- 3.
Evite el contacto o mantenga una distancia de al menos 2m con personas que padecen síntomas de infección respiratoria (fiebre, tos, dolores musculares generalizados, dolor de garganta o dificultad respiratoria), y no comparta con ellas las pertenencias personales.
- 4.
Durante el estado de alarma, se debe permanecer en el domicilio salvo las excepciones estipuladas, según las normas establecidas por las autoridades políticas y sanitarias. Avise telefónicamente a la consulta de trasplante renal de su centro de referencia o a los teléfonos habilitados por las autoridades sanitarias.
- 5.
Trate de seguir una correcta alimentación. Evite el consumo de tabaco y alcohol. Además de ser perjudiciales para la salud, estas sustancias debilitan el sistema inmunológico, por lo que el organismo es más vulnerable ante enfermedades infecciosas.
- 6.
Evite compartir comida y utensilios (cubiertos, vasos, servilletas, pañuelos, etc.) y otros objetos sin limpiarlos debidamente.
- 7.
Los centros para la prevención y control de enfermedades (CDC, del inglés Centers for Disease Control and Prevention) no recomiendan en población general que las personas que estén bien usen una máscara facial para protegerse de las enfermedades respiratorias, incluido el COVID-19. A día de hoy, la población trasplantada renal debe cumplir las medidas de protección recomendadas en la población general, especialmente si están asintomáticas en su domicilio. No obstante, los facultativos responsables recomendarán de manera individualizada el empleo de mascarilla, principalmente en los casos donde el paciente acuda a un centro sanitario u otro lugar de aglomeración. Las personas que muestran síntomas de estar infectadas por el SARS-CoV-2 deben usar mascarillas para ayudar a prevenir la propagación de la enfermedad a otras personas.
- 8.
Sería recomendable la baja laboral en aquellos pacientes cuya profesión conlleve un alto riesgo para el contagio.
- 9.
Para el seguimiento de su trasplante renal, se recomienda la teleconsulta para disminuir la estancia en centros sanitarios y minimizar el riesgo de infección.
Según el último documento del Ministerio de Sanidad (Documento técnico. Manejo clínico del COVID-19: tratamiento médico, del 19 de marzo de 2020), los pacientes receptores de un trasplante renal en los que haya sospecha de infección por SARS-CoV-2 tienen indicación de test diagnóstico y valoración de ingreso si el resultado es positivo, así como de inicio de tratamiento específico.
Se recomienda a todo paciente trasplantado renal con síntomas compatibles con COVID-19 contactar con su médico especialista de trasplante o al de Atención Primaria (preferiblemente mediante comunicación telefónica), indicando claramente cuáles son sus enfermedades crónicas y el tipo de tratamiento que toma de forma habitual. En función de la clínica que presente se recomienda:
- •
Sintomatología leve (sin disnea/taquipnea) y temperatura <38°C en receptor con adecuada reserva funcional: se le indicará al paciente contacto con el teléfono habilitado por las autoridades sanitarias en cada comunidad autonómica para la realización del test diagnóstico y permanencia en domicilio vigilando signos de alarma con seguimiento telefónico cada 24-48h por el equipo de trasplante.
- •
Sintomatología moderada/grave, temperatura >38°C o receptor frágil: se le indicará al paciente acudir a Urgencias del hospital para ser evaluado clínicamente.
No existe actualmente evidencia procedente de ensayos clínicos controlados para recomendar en la población general un tratamiento específico para el coronavirus SARS-CoV-2 en pacientes con sospecha o confirmación de COVID-1912.
A falta de datos contundentes sobre el tratamiento de esta infección en pacientes con trasplante renal, los fármacos utilizados hasta la actualidad para el control de esta enfermedad en población general son los siguientes:
Hidroxicloroquina: Utilizada habitualmente para el tratamiento de malaria y amebiasis. Se ha documentado actividad antiviral in vitro y en humanos no hay datos disponibles pero se han objetivado resultados favorables. Interfiere con el receptor ECA2 y con el tráfico intercelular del virus.
Dosis: 400mg cada 12h las primeras 24h, posteriormente 200mg cada 12h hasta un total de 10 días. Requiere ajuste en diálisis y en insuficiencia hepática.
Cloroquina: alternativa a la hidroxicloroquina. Menor actividad in vitro que la hidroxicloroquina.
Dosis 500mg cada 12h.
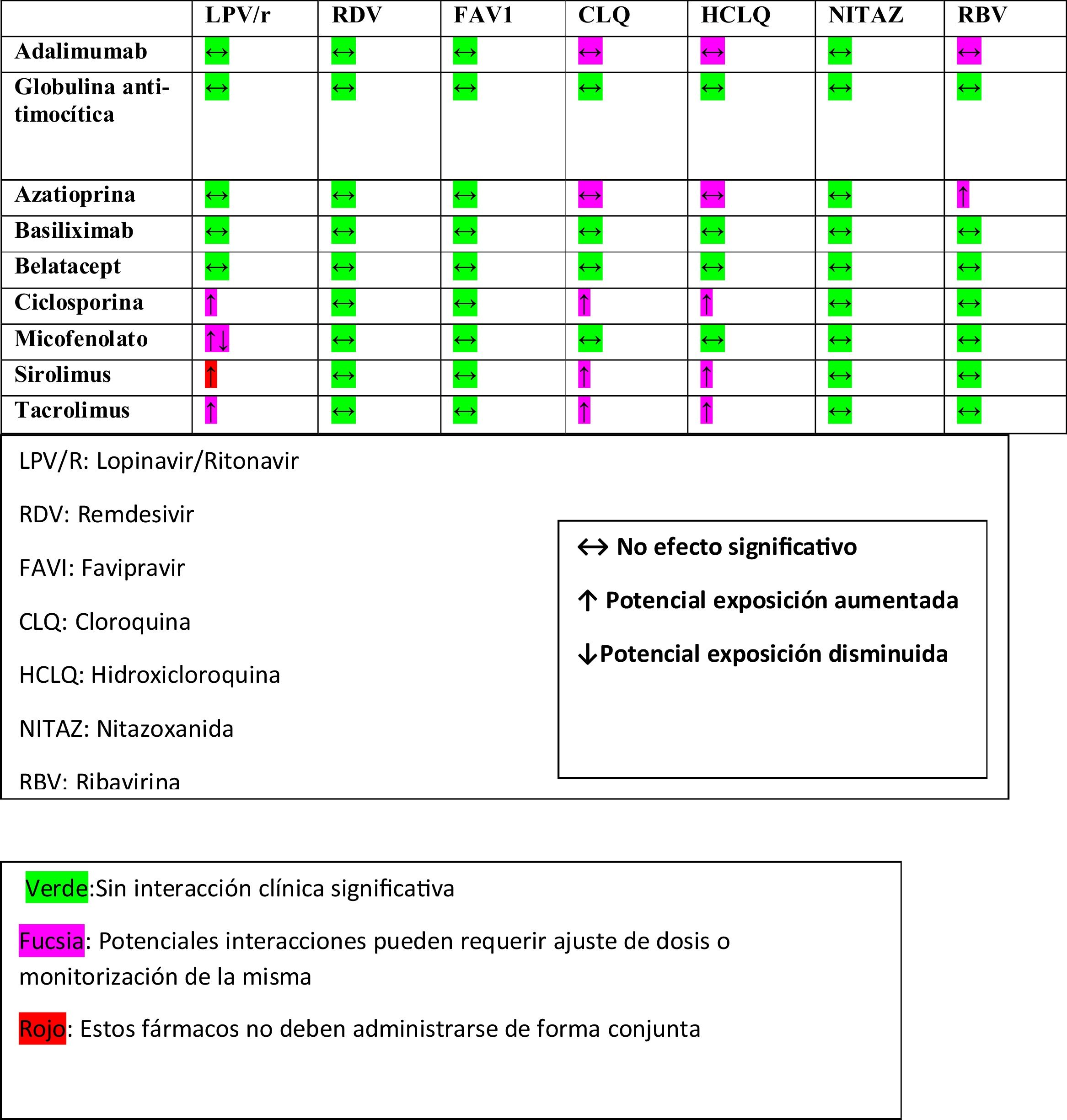
Lopinavir/ritonavir: Combinación de agentes antirretrovirales inhibidores de la proteasa. Ambos son inhibidores del CYP3A, por lo que se debe reducir la dosis de los inhibidores de la calcineurina así como de los inhibidores mTOR. El uso concomitante con tacrolimus causa un aumento severo de los niveles del inmunosupresor muy superior al producido cuando se usa un solo inhibidor de la proteasa, con un elevado riesgo de toxicidad13. Se aconseja suspender la administración del anticalcineurínico e iniciar monitorización de niveles a las 48h.
Hay escasas evidencias que apoyen su posible efecto en la infección por COVID-1914,15. Un ensayo clínico en marcha (MIRACLE) está analizando la asociación entre lopinavir e IFN- β durante 14 días para el tratamiento de MERS. Comparado con remdesivir, lopinavir/ritonavir tiene la ventaja de su amplia disponibilidad y de tener un perfil de toxicidad establecido y aceptablemente tolerado. Se ha sugerido utilizar una triple terapia con lopinavir/ritonavir/ribavirina16.
Dosis: 200mg/50mg 2 comprimidos v.o. cada 12h hasta un máximo de 14 días.
En la tabla 1 se describen las interacciones de los fármacos para la infección por COVID-19 con diferentes inmunosupresores.
Corticoides sistémicos: No recomendados de forma generalizada. No se ha demostrado beneficio en las epidemias por SARS o MERS. Pueden incrementar la diseminación viral. Valorar en casos de síndrome de dificultad respiratoria del adulto (SDRA), shock séptico, encefalitis, síndrome hemofagocítico y en caso de broncoespasmo con sibilancias.
Interferón-ß1b (INF-ß1b): Dosis: 0,25mg s.c. cada 48h durante 14 días (total 7 dosis). Riesgo de rechazo agudo por inducción de la alorreactividad, por lo que habría que individualizar su uso valorando estrictamente el riesgo-beneficio en los pacientes con trasplante renal.
Remdesivir: es el profármaco de un análogo de nucleótido con potente actividad in vitro frente a un amplio espectro de virus ARN, como el virus Marburg, virus Ebola, MERS-CoV, virus respiratorio sincitial, virus Nipah y virus Hendra. Su modo de acción se basa en la terminación prematura de la transcripción del ARN viral17. Se sugiere que ayuda a reducir la carga viral y mejora los parámetros respiratorios en animales y en modelos in vitro18. Actualmente se están llevando a cabo varios ensayos clínicos con este fármaco. Es de uso compasivo.
Dosis: dosis de carga el primer día de 200mg/i.v. seguido de una dosis de mantenimiento de 100mg/i.v. al día desde el día 2 al día 10.
Tocilizumab: Es un anticuerpo monoclonal humanizado antirreceptor de la interleucina-6. Se utiliza en casos graves teniendo en cuenta el papel de esta junto con otras citoquinas proinflamatorias en el desarrollo del SDRA.
Dosis: 8mg/kg (dosis máxima 800mg) i.v. en dosis única; valorar repetir según respuesta clínica en intervalos de al menos 8-12h hasta un total de 3 dosis como máximo19.
Ácido ascórbico: El ensayo multicéntrico CITRIS-ALI sugiere una mejora de la mortalidad en el SDRA20. No obstante, no hay más evidencias que lo apoyen.
Inmunoglobulinas intravenosas: Se han empleado en casos graves pero su indicación y eficacia debe ser evaluada. Las dosis recomendadas son: 1g/kg/día, 2 días, o 400mg/kg/día, 5 días. Tratamiento muy cuestionado, no hay evidencias para su uso.
Tratamiento antibiótico: Se utiliza en caso de sobreinfección bacteriana. Recientemente se ha publicado un estudio que demuestra un efecto sinérgico de la combinación de hidroxicloroquina con azitromicina (500mg primer día, seguido de 250mg 4 días)21.
Dada la posibilidad de interacciones farmacológicas se recomienda revisar bien las combinaciones terapéuticas antes de iniciar cualquier tratamiento.
Los pacientes trasplantados renales reciben con frecuencia fármacos que bloquean el sistema renina-angiotensina-aldosterona. En la actualidad no está claro el papel que pueden jugar estos fármacos en los pacientes con enfermedad por COVID-19. La Sociedad Americana de Cardiología recomienda no suspender estos fármacos en los pacientes que los estén tomando22.
Tratamiento inmunosupresor en pacientes con enfermedad por SARS-CoV-2Los pacientes trasplantados renales, debido a la inmunosupresión, tienen alterada la respuesta inmune y particularmente la respuesta inmune de células T. Existe escasa evidencia respecto a la pauta de minimización o manejo de la inmunosupresión dirigida especialmente en la población receptora de un trasplante renal con infección por COVID-19, debido al corto periodo de tiempo desde su aparición, a la escasa experiencia acumulada y a la poca evidencia científica publicada. Hasta la actualidad, solo se ha publicado el caso de un paciente con neumonía por COVID-19 en un receptor de trasplante renal, cuyas manifestaciones clínicas fueron similares a las de la población no portadora de un trasplante renal7. En este caso se discontinuó la triple terapia inmunosupresora que hasta el momento recibía, prednisona, micofenolato mofetil (MMF) y tacrolimus e iniciando metilprednisolona a dosis de 40mg/día más inmunoglobulina inespecífica. En este paciente remitió la fiebre al quinto día de la interrupción del mismo, momento en el que se reinició el tacrolimus a la mitad de dosis aunque aún persistían los signos radiológicos de la neumonía. La resolución del cuadro clínico y radiológico con muestra microbiológica negativa para el COVID-19 se produjo a las 2 semanas del inicio del cuadro clínico, reintroduciéndose la dosis previa de tacrolimus y MMF7.
Por tanto, dada la escasa experiencia acumulada y la alta probabilidad de evolución tórpida del cuadro clínico en un breve periodo de tiempo, con desarrollo de fracaso multiorgánico y necesidad de soporte ventilatorio, la estrategia inmunosupresora recomendada a priori, al menos en los casos más graves de pacientes trasplantados renales con neumonía por COVID-19, debe consistir en la interrupción temporal de los inmunosupresores e inicio de metilprednisolona a dosis bajas entre 20 y 40mg/día, para conferir la adquisición en un corto periodo de tiempo de la inmunidad celular necesaria para controlar la infección y evitar así la progresión de la misma y sus complicaciones vitales. Los corticosteroides sistémicos a dosis bajas presentan un doble efecto beneficioso en estos pacientes debido a sus propiedades inmunomoduladoras, antiinflamatorias y vasculares, que confieren protección inmunológica del aloinjerto renal; inhibición de citoquinas proinflamatorias, reducción del tráfico leucocitario y mantenimiento de la integridad endotelial y permeabilidad, manteniendo así la homeostasis y controlando la disregulación del sistema inmune23.
En casos menos graves, la retirada de MMF y la reducción de la dosis de inhibidores de la calcineurina podría ser una alternativa, pero hasta el momento tampoco hay estudios que avalen esta estrategia. Dado el trofismo del virus por el tejido pulmonar, parece poco recomendable utilizar fármacos anti-mTOR, al menos en los pacientes con patología de las vías respiratorias bajas.
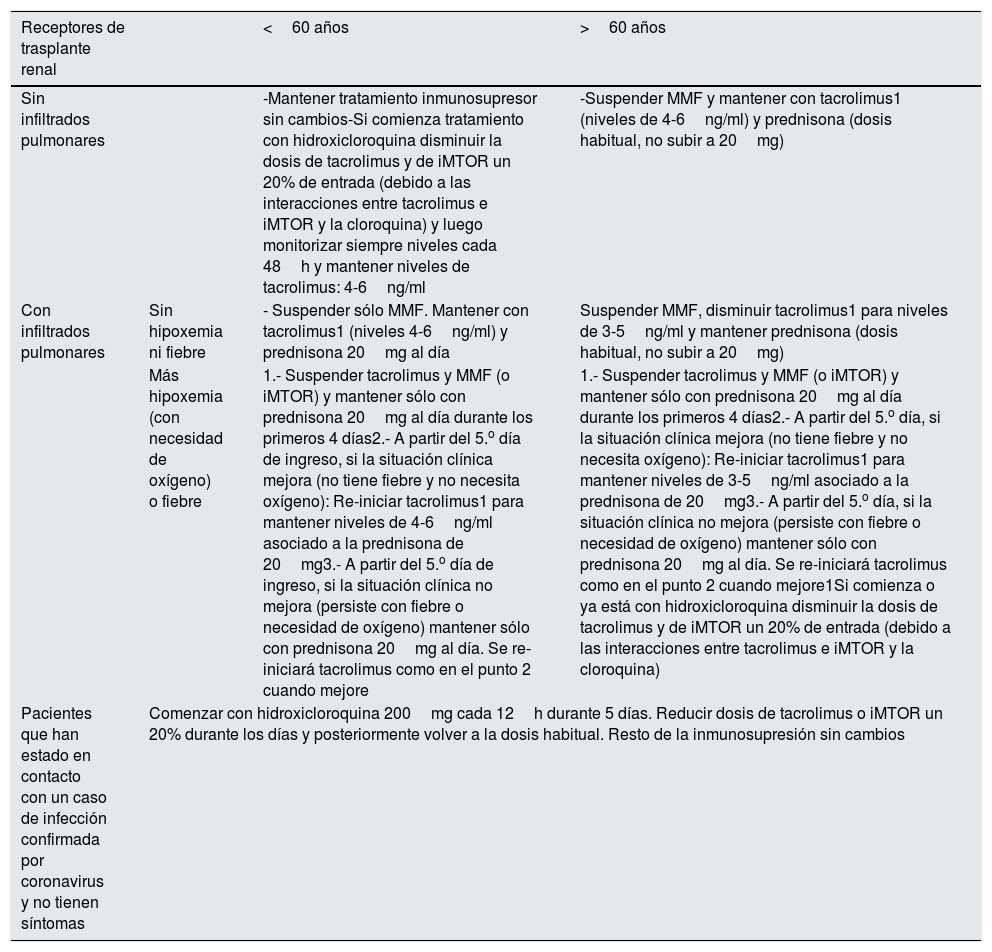
El grupo español del Hospital de la Paz ha comunicado recientemente su protocolo de manejo del tratamiento inmunosupresor en pacientes con infección por Covid-1924 (tabla 2).
Protocolo inmunosupresor en pacientes con trasplante renal e infección por COVID-19 del Hospital La Paz de Madrid
| Receptores de trasplante renal | <60 años | >60 años | |
|---|---|---|---|
| Sin infiltrados pulmonares | -Mantener tratamiento inmunosupresor sin cambios-Si comienza tratamiento con hidroxicloroquina disminuir la dosis de tacrolimus y de iMTOR un 20% de entrada (debido a las interacciones entre tacrolimus e iMTOR y la cloroquina) y luego monitorizar siempre niveles cada 48h y mantener niveles de tacrolimus: 4-6ng/ml | -Suspender MMF y mantener con tacrolimus1 (niveles de 4-6ng/ml) y prednisona (dosis habitual, no subir a 20mg) | |
| Con infiltrados pulmonares | Sin hipoxemia ni fiebre | - Suspender sólo MMF. Mantener con tacrolimus1 (niveles 4-6ng/ml) y prednisona 20mg al día | Suspender MMF, disminuir tacrolimus1 para niveles de 3-5ng/ml y mantener prednisona (dosis habitual, no subir a 20mg) |
| Más hipoxemia (con necesidad de oxígeno) o fiebre | 1.- Suspender tacrolimus y MMF (o iMTOR) y mantener sólo con prednisona 20mg al día durante los primeros 4 días2.- A partir del 5.o día de ingreso, si la situación clínica mejora (no tiene fiebre y no necesita oxígeno): Re-iniciar tacrolimus1 para mantener niveles de 4-6ng/ml asociado a la prednisona de 20mg3.- A partir del 5.o día de ingreso, si la situación clínica no mejora (persiste con fiebre o necesidad de oxígeno) mantener sólo con prednisona 20mg al día. Se re-iniciará tacrolimus como en el punto 2 cuando mejore | 1.- Suspender tacrolimus y MMF (o iMTOR) y mantener sólo con prednisona 20mg al día durante los primeros 4 días2.- A partir del 5.o día, si la situación clínica mejora (no tiene fiebre y no necesita oxígeno): Re-iniciar tacrolimus1 para mantener niveles de 3-5ng/ml asociado a la prednisona de 20mg3.- A partir del 5.o día, si la situación clínica no mejora (persiste con fiebre o necesidad de oxígeno) mantener sólo con prednisona 20mg al día. Se re-iniciará tacrolimus como en el punto 2 cuando mejore1Si comienza o ya está con hidroxicloroquina disminuir la dosis de tacrolimus y de iMTOR un 20% de entrada (debido a las interacciones entre tacrolimus e iMTOR y la cloroquina) | |
| Pacientes que han estado en contacto con un caso de infección confirmada por coronavirus y no tienen síntomas | Comenzar con hidroxicloroquina 200mg cada 12h durante 5 días. Reducir dosis de tacrolimus o iMTOR un 20% durante los días y posteriormente volver a la dosis habitual. Resto de la inmunosupresión sin cambios | ||
Respecto al reinicio de la terapia inmunosupresora, no está claro ni el momento de reiniciarlo, ni la dosis, debiéndose evaluar de forma individualizada cada caso. En general, resulta razonable recomendar reiniciar a la mitad de dosis el inhibidor de calcineurina tras obtener el primer cultivo microbiológico negativo para COVID-19 o en su defecto la PCR negativa, y si el paciente permanece asintomático, añadiendo de forma escalonada en los días posteriores el MMF.
Se necesita aún tiempo y por tanto experiencia para poder optimizar de forma más específica el protocolo de tratamiento y la estrategia inmunosupresora a seguir en los pacientes trasplantados renales con infección por COVID-19.
Conceptos clave- •
Para la prevención de la transmisión en la población trasplantada renal es fundamental el cumplimiento de las recomendaciones generales, haciendo especial hincapié en las medidas de higiene correctas.
- •
Para minimizar el riesgo de infección se recomienda la teleconsulta en el seguimiento de los pacientes con un trasplante renal.
- •
Se recomienda preservar la actividad de donación y trasplante en la medida en que la pandemia lo permita, individualizando en cada caso en función de las características y situación epidemiológica de cada centro sanitario.
- •
Debido a la alta probabilidad de evolución tórpida, la estrategia inmunosupresora que se recomienda en receptores de un trasplante renal con neumonía por COVID-19 debe consistir en la reducción o, en última instancia, la interrupción temporal de los inmunosupresores.
Este artículo fue financiado en parte por el Ministerio de Economía, Industria y Competitividad de España, del ISCIII (PI17/02043), cofinanciado por el Fondo Europeo de Desarrollo Regional-FEDER, RETIC (REDinREN RED16/0009/0006; RD16/0009/0021; RD16/0009/0019; RD16/0009/0027; RD16/0009/0032.
Conflicto de interesesLos autores declaran que no tienen conflicto de intereses relacionados con los contenidos del artículo