Introducción: La atención sanitaria de los pacientes con enfermedad renal crónica avanzada (ERCA) bajo tratamiento conservador plantea con gran frecuencia problemas asistenciales de difícil solución. Muchos de ellos son enfermos añosos, con dificultad de movilidad, en los que los desplazamientos al centro hospitalario suponen una gran dificultad. A finales del año 2011 iniciamos un programa basado en la asistencia y el control de estos enfermos por los equipos de Atención Primaria. Material y métodos: A los pacientes con ERCA que han elegido tratamiento conservador, se les ofrece la posibilidad de recibir una asistencia fundamentalmente domiciliaria por el médico de Atención Primaria, bajo la coordinación de la Unidad de Cuidados Paliativos y del Servicio de Nefrología. Resultados: Durante los años 2012 y 2013, 50 enfermos recibieron tratamiento en este programa. Edad media: 81 años, índice edad-comorbilidad de Charlson: 10, y filtrado glomerular medio 11,8 ml/min/1,73 m². El tiempo de seguimiento medio por enfermo (hasta el fallecimiento o hasta el 31/12/2013) fue de 184 días. Durante este período, el 44 % de los enfermos no tuvo que acudir al Servicio de Urgencias del hospital, y el 58 % no precisó ingreso hospitalario. Fallecieron 29 de los 50 enfermos, tras un tiempo medio de permanencia en el programa de 163 días; en 14 de ellos (48 %), el sitio de fallecimiento fue su domicilio. Conclusiones: Nuestra experiencia indica que con soporte de la Unidad de Cuidados Paliativos y del Servicio de Nefrología, el paciente con ERCA no candidato a diálisis puede ser controlado en su domicilio por Atención Primaria.
Introduction: Healthcare for patients with advanced chronic kidney disease (ACKD) on conservative treatment very often poses healthcare problems that are difficult to solve. Many patients are elderly and have mobility problems, and it is very difficult for them to travel to hospital. At the end of 2011, we began a programme based on the care and monitoring of these patients by Primary Care teams. Material and method: ACKD patients who opted for conservative treatment were offered the chance to be cared for mainly at home by the Primary Care doctor, under the coordination of the Palliative Care Unit and the Nephrology Department. Results: During 2012 and 2013, 50 patients received treatment in this programme. Mean age: 81 years, Charlson age-comorbidity index: 10 and mean glomerular filtration rate: 11.8ml/min/1.73.m². The mean patient follow-up time (until death or until 31/12/2013) was 184 days. During this period, 44% of patients did not have to visit the hospital’s Emergency Department and 58% did not require hospitalisation. 29 of the 50 patients died after a mean time of 163 days on the programme; 14 (48%) died at home. Conclusions: Our experience indicates that with the support of the Palliative Care Unit and the Nephrology Department, ACKD patients who are not dialysis candidates may be monitored at home by Primary Care.
INTRODUCCIÓN
El enfermo renal en el que se ha descartado el tratamiento con diálisis suele ser un paciente complejo con importante comorbilidad, a menudo con deterioro funcional y en ocasiones con deterioro cognitivo. La atención sanitaria de estas personas se caracteriza por un peregrinaje por consultas de diversas especialidades médicas, generalmente poco resolutivas, y por una alta frecuentación de los servicios de urgencias y de ingresos hospitalarios.
El objetivo del tratamiento en esta fase de la enfermedad no debe reducirse a la disminución del ritmo de deterioro de la función renal y a la prolongación de la vida, sino que ha de enfocarse hacia la consecución de la mejor calidad de vida posible para el enfermo y al alivio de la repercusión de la enfermedad en la familia. Estos objetivos identifican, en muchos casos, el tratamiento conservador de la enfermedad renal con los cuidados paliativos1,2.
Uno de los aspectos que se han de tener en cuenta a la hora de proporcionar unos cuidados de calidad es el lugar en el que van a dispensarse. Los desplazamientos reiterados a los centros de atención sanitaria constituyen uno de los aspectos que repercuten de forma más negativa en el enfermo y en su entorno familiar. La atención en el domicilio puede ser la asistencia más adecuada y debería constituir uno de los objetivos que perseguir3.
El Servicio de Nefrología del Hospital Gregorio Marañón, en colaboración con un equipo de soporte de atención paliativa domiciliaria (ESAPD), puso en funcionamiento en 1997 un programa de atención domiciliaria del enfermo renal terminal no susceptible de tratamiento con diálisis. Las visitas domiciliarias eran realizadas por miembros del ESAPD con un intervalo medio de 8 días y por el nefrólogo con visita programada cada 1-2 meses4.
Dada la sobrecarga de trabajo que actualmente tienen los ESAPD y la escasa posibilidad real de efectuar visitas domiciliarias por el nefrólogo, hemos considerado que el seguimiento de estos pacientes hasta las fases más avanzadas de la enfermedad podría sea realizado por los Equipos de Atención Primaria (EAP), con el apoyo y asesoramiento de la Unidad de Cuidados Paliativos y del Servicio de Nefrología, asumiendo el ESAPD dicho seguimiento cuando las circunstancias del paciente o su EAP así lo requirieran. En diciembre de 2011 pusimos en marcha un programa para la atención de los pacientes con enfermedad renal crónica avanzada (ERCA) en tratamiento conservador, en el que el peso de la asistencia recae fundamentalmente en la Atención Primaria, siempre que el paciente y su familia mostraran preferencia por la atención domiciliaria. En el presente trabajo exponemos la experiencia en los dos primeros años de funcionamiento de este proyecto.
MATERIAL Y MÉTODOS
El Hospital Ramón y Cajal atiende a una población de 558 000 habitantes. En su área de influencia hay 20 centros de salud y 2 centros ambulatorios de especialidades. Dispone de ESAPD y de Unidad de Cuidados Paliativos Hospitalaria, cada uno de los cuales está formado por tres médicos y tres enfermeros.
En el año 2011 el Servicio de Nefrología y la Unidad de Cuidados Paliativos organizaron un proyecto de atención domiciliaria para pacientes con ERCA en tratamiento conservador.
El programa consta de las siguientes fases:
1.o Detección de los enfermos:
Se consideró que era candidato a este programa todo paciente con una enfermedad renal crónica en estadio 4 o 5 que por diferentes motivos no fuera candidato a tratamiento sustitutivo renal. Esta decisión, que debe ser compartida por el enfermo y su familia, queda reflejada en la historia clínica y en el informe clínico que emite el Servicio de Nefrología. En este momento se le ofrece la posibilidad de ser incluido en el programa de atención domiciliaria. Si el enfermo y su familia aceptan, se les pone en contacto con la Unidad de Cuidados Paliativos. En caso contrario, sigue siendo atendido en la consulta de ERCA del Servicio de Nefrología.
2.o Inclusión de enfermos en el programa de atención domiciliaria:
La Unidad de Cuidados Paliativos realiza una valoración integral del enfermo para detectar sus problemas y necesidades en las diferentes dimensiones (física, emocional, social, cultural y espiritual), e identifica la figura del cuidador principal.
Si el caso es adecuado para el programa de atención domiciliaria, elabora el plan de cuidados e incluye al enfermo en el registro del programa. A continuación, se realiza un contacto telefónico con su médico de Atención Primaria, comunicándole la inclusión del paciente, las actuaciones realizadas y los cuidados que precisa desde ese momento. Se remiten por fax los informes del Servicio de Nefrología y la valoración integral efectuada por la Unidad de Cuidados Paliativos, y se establece una línea de comunicación por teléfono y correo electrónico con los médicos responsables del programa en ambos servicios.
Si se considera necesario por la complejidad de las necesidades valoradas, también se realiza contacto con el ESAPD, aunque esto no implica su incorporación inmediata y su intervención vendrá determinada por decisión del EAP.
Tras la revisión de todas las citas programadas con los diversos especialistas, se reducen a las verdaderamente imprescindibles.
3.o Seguimiento de los enfermos:
El enfermo es atendido principalmente por los profesionales de Atención Primaria, con el apoyo y asesoramiento que precise de los Servicios de Nefrología y de la Unidad de Cuidados Paliativos del hospital. El sitio de atención fundamental es el domicilio, aunque también puede ser el centro de salud, a criterio del EAP, teniendo en cuenta las características del enfermo y sus posibilidades de desplazamiento.
La Unidad de Cuidados Paliativos es la encargada de coordinar al resto de los equipos y de realizar el seguimiento de los enfermos mediante contactos telefónicos mensuales con él o con su cuidador y los profesionales que lo asisten.
Se realiza al menos una analítica trimestral a cada paciente con estos parámetros: hemograma, creatinina, urea, glucosa, sodio, potasio, calcio, fósforo y ferritina. El filtrado glomerular se estima por la fórmula MDRD4-IDMS. La extracción de sangre para los controles analíticos programados se hace preferentemente en el domicilio del enfermo. Los cuidadores de los pacientes acuden a la consulta de ERCA con los resultados para que los valore el nefrólogo, realice las modificaciones del tratamiento que considere oportunas y les proporcione las recetas de los medicamentos de dispensación hospitalaria (eritropoyetina, fundamentalmente).
El enfermo es atendido en la consulta de ERCA del Servicio de Nefrología siempre que lo considere oportuno el EAP, la Unidad de Cuidados Paliativos o el propio paciente.
Para facilitar un contacto ágil, se proporcionan al enfermo y a su familia los teléfonos de contacto con la Unidad de Cuidados Paliativos y con la consulta de ERCA. Como se ha indicado previamente, los profesionales de Atención Primaria también disponen de estos teléfonos y del correo electrónico del nefrólogo responsable de este programa para que puedan realizar las consultas que consideren oportunas.
4.o Hospitalización:
Si el enfermo necesita ser hospitalizado a juicio de los médicos del EAP o de la Unidad de Cuidados Paliativos, se procura facilitar el ingreso directo en el Servicio de Nefrología, evitando en lo posible que tenga que recurrir al Servicio de Urgencias. El control del paciente hospitalizado es realizado en coordinación con la Unidad de Cuidados Paliativos.
5.o Remisión a un hospital de cuidados paliativos de media estancia:
En cualquier momento del seguimiento, cuando se considere que las necesidades asistenciales del enfermo sobrepasan la atención domiciliaria, se solicita la asistencia en una unidad de cuidados paliativos de media estancia.
El deterioro funcional se valoró por la escala de Barthel5, el estado de la marcha por la escala FAC (Functional Ambulation Category)6, y el grado de deterioro cognitivo por la escala GDS (Global Deterioration Scale)7. Si la puntuación de la escala Barthel es inferior a 60, se considera que el enfermo es dependiente para las actividades básicas de la vida diaria (de 40 a 55 el grado de dependencia se considera moderado, de 20 a 35 la dependencia es grave y con menos de 20, la dependencia es total). La escala de marcha FAC tiene 6 gradaciones (0: incapaz de caminar; 1: camina con dificultad sujetado por otra persona; 2: camina con el apoyo de otra persona; 3: puede caminar solo bajo supervisión; 4: camina independiente en llano, pero no salva escaleras; 5: camina dependiente en llano y salva escaleras). La escala GDS tiene 7 estadios (estadio 1: sin alteración cognitiva; estadios 2 y 3 son gradaciones de un deterioro cognitivo leve; el estadio 4 indica deterioro cognitivo moderado; el estadio 5 corresponde a un deterioro cognitivo moderado-grave que va a precisar asistencia en breve plazo de tiempo; y los estadios 6 y 7 representan grados graves o muy graves de deterioro cognitivo).
Los resultados son expresados como media ± desviación estándar o como media, mediana y rango intercuartil, según que la variable analizada se ajustara o no a una distribución normal. El análisis de supervivencia se ha realizado por el método de Kaplan-Meier.
RESULTADOS
Entre el 1 de enero 2012 y el 31 de diciembre 2013, 50 pacientes con ERCA bajo tratamiento conservador fueron incluidos por decisión propia en el programa de atención domiciliaria. Se trata de 32 varones y 18 mujeres, con edad media de 81 ± 8 años (rango 61-92 años). La nefropatía más frecuente fue la vascular (36 %), seguida de la nefropatía diabética (24 %).
El motivo por el que se decidió el tratamiento conservador de la enfermedad renal fue en 40 casos la existencia de otra patología que condicionaba el pronóstico a corto plazo y que no era susceptible de mejorar con tratamiento sustitutivo renal, y en 4 casos por deterioro cognitivo relevante. En todos estos 44 casos la decisión de realizar tratamiento conservador fue consensuada con el enfermo y la familia. Los 6 enfermos restantes rechazaron el tratamiento renal sustitutivo, a pesar de no existir contraindicación formal para él.
En el momento de la inclusión en el programa, el filtrado glomerular era de 11,8 ± 6 ml/min/1,73 m² (rango 4,5-29,5). El 24 % de los enfermos (12 casos) tenía una enfermedad renal crónica en estadio 4, y 38 (76 %) en estadio 5. La concentración de hemoglobina era de 10,5 ± 1,6 g/dl y 34 pacientes (68 %) estaban recibiendo tratamiento con agentes estimulantes de la eritropoyesis.
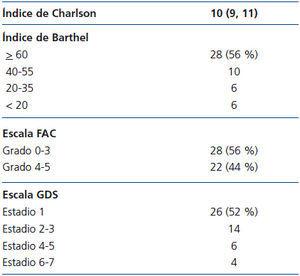
En la tabla 1 incluimos los datos de los enfermos. La media y la mediana del índice edad-comorbilidad de Charlson era 10 (rango intercuartil 9, 11).
En la valoración inicial el índice de Barthel era 62 ± 34. Según este índice, 22 enfermos (44 %) eran dependientes para las actividades básicas de la vida diaria (10 con dependencia moderada, 6 con dependencia grave y 6 con dependencia total).
La valoración de la marcha mostró que 22 enfermos eran independientes para caminar (grados 4 y 5 de la escala FAC) y que los 28 restantes (56 %) precisaban ayuda o supervisión para la marcha (FAC grado 0: 3 enfermos, grado 1: 7 enfermos, grado 2: 7 enfermos, y grado 3: 11 enfermos).
Un deterioro cognitivo grave o muy grave fue el motivo principal para desaconsejar el tratamiento sustitutivo renal en 4 enfermos. En 26 (52 %) no se pudo apreciar deterioro cognitivo, en 14 se observó un deterioro cognitivo leve, y en 6 un deterioro cognitivo moderado.
El tiempo total de evolución (desde su inclusión en el programa hasta el fallecimiento o hasta el 31 de diciembre de 2013) fue de 9179 días (media del seguimiento por enfermo: 184 días, mediana: 97 días, rango intercuartil: 49, 289 días). Durante este período de seguimiento, se registraron un total de 66 visitas al Servicio de Urgencias realizadas por 28 enfermos (una visita cada 139 días-enfermo). La causa más frecuente de derivación al Servicio de Urgencias fue la insuficiencia cardíaca (47 %). Se ha de resaltar que 22 pacientes (44 %) no tuvieron que acudir al Servicio de Urgencias del Hospital durante el período de tiempo analizado. El tiempo medio de seguimiento de los enfermos que no tuvieron que acudir al Servicio de Urgencias fue de 116 días, mediana 58 días (rango intercuartil 44, 118 días).
Se contabilizaron 36 ingresos realizados por 21 enfermos (un ingreso cada 255 días-enfermo); el 83 % se realizó en el Servicio de Nefrología y la causa más frecuente siguió siendo la insuficiencia cardíaca (47 %). El 58 % de los enfermos no precisó ingreso hospitalario; el tiempo medio de seguimiento en el programa de estos pacientes sin necesidad de ingreso fue de 163 días, mediana 64 días (rango intercuartil 42, 184 días).
La relación con el EAP la realizó fundamentalmente la Unidad de Cuidados Paliativos mediante contactos telefónicos periódicos. La relación entre el Servicio de Nefrología y Atención Primaria se hizo de manera habitual a través de los familiares de los enfermos, que acudían a la consulta de ERCA para aportar los resultados analíticos y recoger los ajustes de la medicación y las recetas de fármacos de uso hospitalario. Solo en cuatro casos se solicitó una revisión del enfermo en la Consulta de Nefrología por deseo del paciente o del médico de Atención Primaria. A lo largo de la evolución se requirió la ayuda del ESAPD para 12 enfermos y 5 tuvieron que ser trasladados a una unidad de cuidados paliativos de media estancia ante la imposibilidad de continuar recibiendo asistencia domiciliaria en los períodos finales de la enfermedad o por expreso deseo del paciente de no fallecer en el domicilio. Un enfermo que inicialmente había rechazado el tratamiento sustitutivo renal reconsideró su decisión y comenzó tratamiento con hemodiálisis. Ningún otro manifestó su intención de abandonar el programa de atención domiciliaria y volver al control por atención especializada.
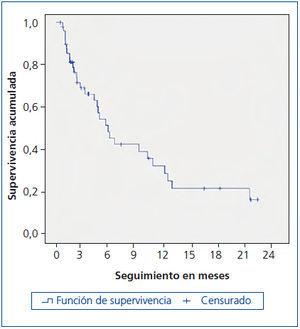
La figura 1 muestra la curva de supervivencia de los enfermos. A los 3 meses había fallecido el 32 %, a los 6 meses el 55 % y a los 12 meses el 68 %. Fallecieron un total 29 enfermos tras un tiempo medio de seguimiento en el programa de 163 días, mediana 130 días (rango intercuartil 47, 241). En 14 de ellos (48 %), el sitio de fallecimiento fue su domicilio, 5 (17 %) fallecieron en una unidad de cuidados paliativos de media estancia y 10 (35 %) en el Hospital Ramón y Cajal (todos en el Servicio de Nefrología). Los 21 restantes estaban vivos en fecha 31 de diciembre de 2013, siendo el tiempo medio de permanencia en el programa de atención domiciliaria de 212 días, mediana 85 días (rango intercuartil 50, 410 días).
DISCUSIÓN
El acceso al tratamiento renal sustitutivo no está limitado en España. La coexistencia de la insuficiencia renal con otros procesos patológicos que conlleven una mortalidad a corto plazo o que condicionen una mala calidad de vida no mejorable con diálisis son las únicas situaciones en las que se desaconseja dicho tratamiento. Incluso en estos casos, la opinión del enfermo y su familia pueden condicionar la indicación. En este contexto, los pacientes que aceptan o eligen un tratamiento conservador de la insuficiencia renal en su fase más avanzada suelen tener una comorbilidad elevada y en muchas ocasiones un gran deterioro funcional. El objetivo del tratamiento en estos casos es proporcionar el mayor grado de bienestar posible reduciendo el impacto de la enfermedad sobre el propio enfermo y su familia, y la atención domiciliaria puede contribuir a esta finalidad.
El modelo de atención domiciliaria propuesto es similar al realizado en el Hospital Gregorio Marañón4, pero en nuestro proyecto la asistencia del enfermo urémico recae fundamentalmente en los profesionales de Atención Primaria.
Dada la baja prevalencia de la ERCA en la población general, los EAP no están habituados al control de estos enfermos como pueden estarlo con otras patologías de la misma severidad pero de mayor frecuencia. Nuestros datos indican que con la ayuda de la Unidad de Cuidados Paliativos y del Servicio de Nefrología, tanto el seguimiento de estos enfermos por los EAP como la atención fundamentalmente domiciliaria son posibles.
Los pacientes que decidieron incorporarse a nuestro programa de atención domiciliaria suelen tener edad avanzada (edad media 81 años), con una comorbilidad relevante (índice de Charlson con una mediana de 10), con dificultades relevantes para la marcha (el 56 % precisaba ayuda o supervisión para caminar) y con deterioro funcional relevante (el 44 % era dependiente para realizar las actividades básicas de la vida diaria). Es una población en la que el desplazamiento a los centros de atención sanitaria causa gran incomodidad para el enfermo y su familia. En cambio, el deterioro cognitivo no fue un problema relevante en ellos, ya que el 80 % o no lo mostró o era leve.
La capacidad de la Atención Primaria para asistir a estos enfermos va a depender de las necesidades asistenciales más habituales en esta fase de la evolución de la enfermedad renal. Lunney et al. describieron en el año 2003 cuatro modelos de deterioro funcional al final de la vida: muerte súbita, estabilidad funcional, empeoramiento progresivo y trayectoria fluctuante8. Murtagh et al. analizaron la evolución del enfermo urémico tratado de forma conservadora y observaron que los modelos más frecuentes eran el de estabilidad funcional y el de empeoramiento progresivo, y solo el 21 % de los enfermos tenían una trayectoria fluctuante con reagudizaciones intermitentes9.
Nuestra experiencia muestra que estos enfermos pueden ser tratados exclusivamente por los EAP durante períodos relevantes de tiempo. En los dos años de duración del programa hemos observado que el 44 % de los enfermos no tuvo que acudir al Servicio de Urgencias y que el 58 % no precisó ingreso hospitalario, tras un tiempo de seguimiento medio de 116 y 163 días, respectivamente. Los contactos telefónicos periódicos de la Unidad de Cuidados Paliativos con el enfermo y con el médico de Atención Primaria y la existencia de una vía de comunicación entre este último y la consulta de ERCA han resultado ser de gran eficacia para permitir el control de la enfermedad sin tener que recurrir al desplazamiento del enfermo. En 12 pacientes, el médico de Atención Primaria tuvo que solicitar ayuda del ESAPD, y 5 precisaron atención en un hospital de cuidados paliativos de media estancia en la fase final de la enfermedad.
De los 50 enfermos incluidos en el programa de atención domiciliaria, fallecieron 29, tras un tiempo medio de seguimiento de 163 días. A los 12 meses había fallecido el 68 % de los enfermos. El tiempo previo de evolución de la ERCA y el filtrado glomerular en el momento de inclusión en el programa fueron muy variables. Por estos aspectos y por el número de enfermos, que es reducido, no nos ha parecido oportuno realizar un análisis de factores con valor pronóstico. Un dato que se ha de resaltar es que casi la mitad de los enfermos (48 %) falleció en el domicilio, cifra similar a la obtenida en el programa del Hospital Gregorio Marañón4.
Alonso Babarro et al. analizan la influencia de la existencia de un programa de cuidado paliativo domiciliario sobre las tasas de hospitalización, visitas al servicio de urgencias y lugar de fallecimiento en enfermos con cáncer10. Nuestros datos en pacientes con ERCA en tratamiento conservador se comparan favorablemente con los obtenidos en aquellos con cáncer: necesidad de hospitalización (42 % frente a 66,4 %), visitas a urgencias (56 % frente a 68,1 %) y fallecimiento en domicilio (48 % frente a 20,8 %). Las necesidades asistenciales propias de ambas patologías pueden explicar estas diferencias.
Tejedor y Cuevas estiman que el número de candidatos a un programa de estas características oscila entre 10 y 20 casos/millón habitantes-año1. Durante los años 2012 y 2013 fueron atendidos 50 enfermos, lo que representa una incidencia de 45 casos/millón habitantes-año. Hay que tener en cuenta que se trata de los dos primeros años de funcionamiento y que la verdadera incidencia la podremos conocer en años sucesivos.
En todos los programas de atención extrahospitalaria y cuidados paliativos del enfermo con enfermedad renal se insiste en la necesidad de formación en cuidados paliativos y en el entrenamiento previo de los agentes sanitarios implicados4,11,12. Sin negar la relevancia de cursos y seminarios de actualización, nos parece que es más eficaz el contacto continuo con el profesional de Atención Primaria por parte del Equipo de Cuidados Paliativos y del Servicio de Nefrología.
Otros autores españoles han elaborado programas de cuidados paliativos en la enfermedad renal. Leiva-Santos et al. proponen la ampliación del concepto de cuidado paliativo hacia un programa completo de cuidados de soporte renal proporcionado por un equipo multidisciplinar que actuaría en todos los estadios de la enfermedad renal crónica11. Nosotros hemos querido comenzar por un programa modesto, realizable con los medios disponibles y cuyos resultados en nuestra opinión son satisfactorios. El esfuerzo adicional que este programa requiere es asumible por los equipos implicados (Atención Primaria, Cuidados Paliativos y Servicio de Nefrología), aspecto fundamental para garantizar su persistencia una vez agotado el entusiasmo inicial.
Podemos concluir que es posible realizar la atención domiciliaria del enfermo urémico que no es candidato a tratamiento con diálisis desde la Atención Primaria, siempre que haya una estrecha colaboración con el Equipo de Cuidados Paliativos y con el Servicio de Nefrología. La comunicación fluida entre todos los agentes que intervienen en el proceso de atención de estos pacientes y sus familias es primordial.
Tabla 1. Datos basales en el momento de inclusión en el programa
Figura 1. Curva de supervivencia.