Los escenarios clínicos en los que existe mayor evidencia en relación con los efectos negativos de la congestión en términos de mortalidad e ingresos hospitalarios son la insuficiencia cardiaca (IC) aguda y el paciente crítico1,2. Sin embargo, en Nefrología, la magnitud de este concepto se amplía a una gran variedad de condiciones clínicas tanto agudas como crónicas. El concepto de congestión ha evolucionado desde las primeras descripciones de los egipcios, pasando por la definición propuesta por Starling para explicar la formación de los edemas3, hasta entender los efectos sistémicos de la congestión en diferentes órganos4. Un claro ejemplo de la evolución conceptual de la congestión es el síndrome cardiorrenal tipo 1 (SCR1) en el que suponíamos que la lesión renal aguda se asociaba a un mecanismo de daño relacionado con hipoperfusión (por un mecanismo anterógrado). Sin embargo, más del 60% de los pacientes con IC aguda tienen congestión sin hipoperfusión5. En estos pacientes, el aumento de la presión venosa central se trasmite a través de las venas renales (vasos de baja resistencia) aumentando la poscarga renal y la presión intrarrenal. El incremento en la presión disminuye la perfusión renal y el flujo intratubular dando lugar a un descenso del filtrado glomerular y un incremento en la retención de sodio y agua, mediado por la activación del sistema renina-angiotensina aldosterona; junto con daño tubular mediado por la activación de mecanismos proinflamatorios, entre otros (nefropatía congestiva)6. Sabemos además, que los pacientes con congestión tienen menor supervivencia, mayores tiempos de estancia hospitalaria y mayores tasas de reingresos1,7.
Diagnosticar de forma adecuada la congestión es un reto para el clínico. Aunque la presencia de síntomas y signos clásicos como disnea, ortopnea, ingurgitación yugular, edemas y crepitantes son de ayuda, su sensibilidad es limitada y en muchos casos compleja8. Un ejemplo de estas limitaciones es la hiponatremia, en el que la valoración del volumen extracelular supone una actitud terapéutica inmediata. En este escenario, Chung et al. identificaron de forma correcta tan solo el 47% de los pacientes hipovolémicos y el 48% de los pacientes euvolémicos usando parámetros clínicos clásicos9. Esta limitación se pone especialmente de manifiesto a la hora de distinguir entre congestión vascular y/o congestión tisular, clave en actuaciones terapéuticas dirigidas a potenciar el aumento de natriuresis o la redistribución de los líquidos10. En la década de los 90, se describieron las alteraciones en el flujo de la vena porta valorado mediante doppler pulsado (DP) en la IC11. Desde entonces la ecografía realizada a pie de cama o «Point-of-Care UltraSonography» (PoCUS) se ha convertido en una herramienta útil para complementar la exploración física del paciente con congestión12. PoCUS responde a una pregunta concreta de forma no invasiva, en tiempo real y reproducible, permitiendo establecer una conducta terapéutica dirigida. Siendo este un objetivo diferente al de la valoración reglada de radiología o cardiología13.
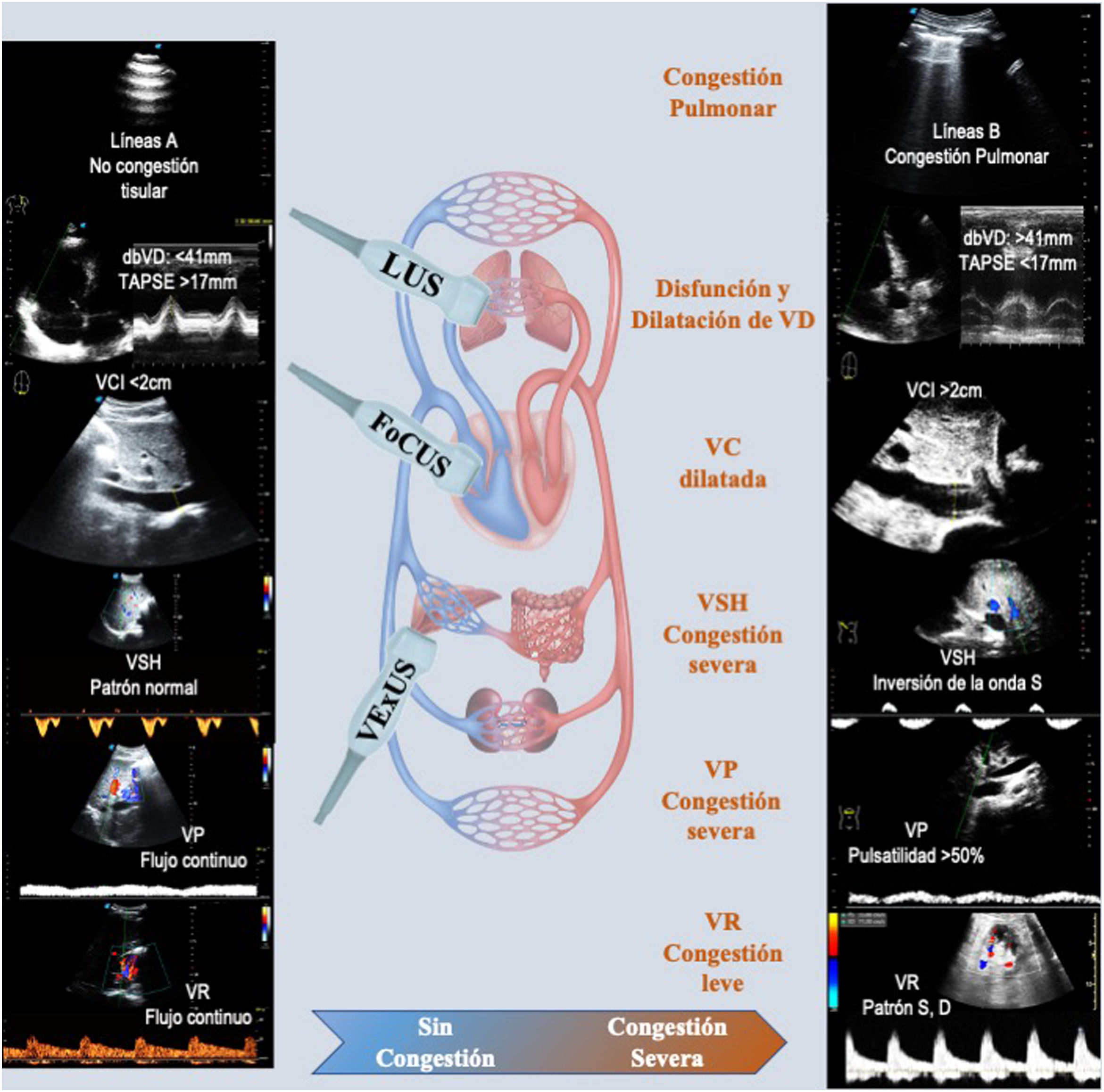
La valoración de la congestión en el paciente nefrológico mediante PoCUS cuenta con tres estrategias. La ecografía pulmonar o «Lung UltraSound» (LUS) que permite valorar de forma rápida y precisa la congestión tisular. «Venus Excess Ultrasound Grading System» (VExUS) que valora la congestión vascular mediante el DP venoso para identificar y graduar la congestión y el estudio de la morfología y función cardiaca y valvular mediante la ecocardioscopia o «Focused Cardiac UltraSound» (FoCUS).
La valoración ecográfica de la congestión se inicia con la valoración tisular utilizando LUS, observando la presencia de líneas B o «cometas pleurales», en 8 proyecciones del tórax anterior. Los «cometas pleurales» son artefactos verticales, hiperecoicos de la pleura que se traducen en alteraciones intersticiales asociadas a la presencia de trasudado o exudado14. La presencia en 2 o más planos de 3 o más líneas B está relacionado a congestión tisular del parénquima pulmonar15, además esta valoración permite detectar la presencia de derrame pleural16. LUS ha demostrado tener mayor sensibilidad que la radiografía de tórax y la exploración física en la detección del edema agudo de pulmón en pacientes con IC aguda y pequeños derrames pleurales17. Por otro lado, aunque la estimación de la presión de llenado del ventrículo izquierdo (VI) se realiza con el ecocardiograma convencional y requiere de experiencia, se ha descrito una correlación entre la presencia de líneas B mediante LUS y presiones de llenado elevadas del VI18. Incluso la presencia de líneas B en pacientes con IC al alta hospitalaria se ha asociado a mayores reingresos y mayor mortalidad19. En un estudio realizado por Loutradis et al. en pacientes en hemodiálisis, el uso sistemático de LUS permitió ajustar de manera más precisa el peso seco, contribuyendo a disminuir de forma segura y efectiva la presión arterial20. El estudio LUST (LUng water by ultraSound guided treatment to prevent death and cardiovascular complications in High Risk ESRD patients with cardiomyopathy Trial, presentado en el 58th ERA-EDTA), mostró LUS como una estrategia eficaz para guiar de forma segura la ultrafiltración en pacientes en hemodiálisis, asociándose a menores recurrencias de IC descompensada y menos episodios de hipotensión intradiálisis. Además, guiar la ultrafiltración mediante LUS se acompañó de una mejoría en las funciones sistólica y diastólica del VI y una disminución en el crecimiento de la masa del VI, aunque sin alcanzar diferencias significativas en desenlaces primarios21,22. Por ello, consideramos LUS como una herramienta útil en la valoración de la congestión pulmonar, pero con la necesidad de complementarla con la valoración de la congestión vascular mediante VExUS. VExUS permite identificar y estratificar la congestión vascular mediante la exploración de la vena cava inferior (VCI), las venas suprahepáticas (VSH), la vena porta (VP) y los vasos intrarrenales (VR)12,23.
En condiciones normales en los capilares venosos y las vénulas no existe pulsatilidad, a medida que las venas se aproximan al corazón adquieren pulsatilidad que es transmitida retrógradamente por las oscilaciones de presión y volumen de la aurícula derecha (AD) y el ventrículo derecho (VD). La valoración de la congestión vascular se inicia con la exploración de la VCI en su eje longitudinal a 2cm de su entrada de la AD. Si el diámetro es menor de 2cm se descarta la existencia de congestión vascular, mientras que si es mayor de 2cm es necesario la valoración del resto del sistema venoso, que tendrá como objetivo valorar y graduar el compromiso orgánico asociado a la congestión. Además, permite descartar dilataciones de la VCI por causas no congestivas. El DP de las VSH, ramas de la VCI (pulsátiles), permite identificar la onda «a» anterógrada inicial de la contracción auricular, la onda «S» retrograda de la sístole del VD, que es de mayor magnitud que la onda «D» retrograda de la diástole del VD (fig. 1). Los cambios en el flujo serán los que determinen la severidad de la congestión. En la congestión leve-moderada, la onda «S» es de menor magnitud que la onda «D» (S/D <1) y en la congestión severa la onda «S» cambia a un flujo anterógrado (flujo hacia el corazón).
A la izquierda patrón ecográfico de normalidad usando LUS, FoCUS y VExUS. A la derecha patrón de congestión severa.
dbVD: diámetro basal del ventrículo derecho; TAPSE: excursión sistólica del anillo tricúspide; VCI: vena cava inferior; VD: ventrículo derecho; VP: vena porta; VR: vasos intrarrenales; VSH: venas suprahepáticas.
Como se mencionó anteriormente las VP y las VR no tienen pulsatilidad por su distancia de los grandes vasos y en condiciones normales el DP muestra un flujo continuo24. En congestión leve-moderada la VP pasará de un flujo continuo a un flujo pulsátil con un índice de pulsatilidad entre el 30-50% y en congestión severa la pulsatilidad será mayor del 50%. Finalmente, la valoración de los VR permite identificar el compromiso renal. En congestión leve-moderada se observará un flujo bifásico con la aparición de dos ondas sistólica «S» y diastólica «D» y en los casos de congestión severos se observará un flujo monofásico con una sola onda «D» durante el ciclo cardiaco (fig. 1). La exploración del DP de los VR permite además calcular el índice de resistividad, que en situaciones de congestión puede alterarse y traducirse en aumento de las resistencias intrarrenales. Sin embargo, otras situaciones como la ateroesclerosis, las lesiones parenquimatosas, entre otras pueden alterarlas6.
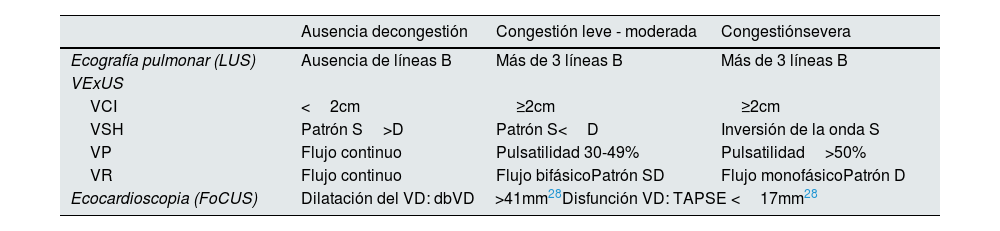
La visualización del tamaño de la VCI y el DP de los territorios venosos descritos se integran en un score de severidad de la congestión (VExUS score) en el que el grado 0 tiene una VCI <2cm, el grado 1 tiene una VCI ≥2cm y el DP con patrones de normalidad o alteraciones leves, en el grado 2 la VCI ≥2cm, con al menos un patrón de severidad en el DP y el grado 3 la VCI ≥2cm, con dos o más patrones de severidad en el DP23 (tabla 1). VExUS se ha validado principalmente en el SCR1 y el paciente crítico de tal manera que, en el SCR1 el estudio del flujo de la VR mediante el DP demostró tener una mejor correlación con congestión que el IR, y se correlacionó con aumento de la presión de la AD medida mediante cateterismo derecho acompañándose de peores desenlaces en los pacientes congestivos respecto a los que tenían congestión leve o los que no la tenían24. Por otro lado, guiar la terapia depletiva mediante VExUS en el paciente crítico se correlacionó de forma significativa con recuperación renal en pacientes con lesión renal aguda25.
Clasificación propuesta para la valoración global de la congestión según LUS y VExUS. Alteraciones morfológicas y funcionales del VD según FoCUS
| Ausencia decongestión | Congestión leve - moderada | Congestiónsevera | |
|---|---|---|---|
| Ecografía pulmonar (LUS) | Ausencia de líneas B | Más de 3 líneas B | Más de 3 líneas B |
| VExUS | |||
| VCI | <2cm | ≥2cm | ≥2cm |
| VSH | Patrón S>D | Patrón S<D | Inversión de la onda S |
| VP | Flujo continuo | Pulsatilidad 30-49% | Pulsatilidad>50% |
| VR | Flujo continuo | Flujo bifásicoPatrón SD | Flujo monofásicoPatrón D |
| Ecocardioscopia (FoCUS) | Dilatación del VD: dbVD>41mm28Disfunción VD: TAPSE <17mm28 | ||
FoCUS: Focus cardiac ultrasound; LUS: Lung Ultrasound; VCI: vena cava inferior; VD: ventrículo derecho; VExUS: Venous Excess ultrasound grading system; VP: vena porta; VR: vasos intrarrenales; VSH: venas suprahepáticas.
Adaptada de: Beaubien-Souligny W, et al.23.
El uso de VExUS no está carente de factores de confusión, ya que se pueden observar alteraciones en patrones del DP sin congestión, por ejemplo en pacientes con bajo índice de masa muscular, alteraciones del parénquima hepático, insuficiencia tricúspide severa o enfermedad renal crónica avanzada26.
La IC derecha se caracteriza por la incapacidad del VD de generar un volumen sistólico adecuado, lo que determina el desarrollo de congestión venosa. Esta relación hace que correlacionar la congestión venosa con la valoración cardiaca sea fundamental. FoCUS es la estrategia que permite realizar una valoración morfológica y funcional del VD en diferentes planos clásicos de ecocardiografía27. Comparando el tamaño del VD con el VI y valorando los movimientos del septo, se pueden describir alteraciones en el volumen y la presión del VD. En estos mismos planos clásicos se puede evaluar de forma relativamente sencilla la función sistólica del VI y del VD mediante la visualización directa o utilizando herramientas para estimarla28,29. Una medida indirecta, extendida y relativamente fácil de cuantificar la función del VD es con el modo M midiendo la excursión sistólica del anillo tricuspideo o el «Tricuspid Annular Plane Systolic Excursion» (TAPSE)28. FoCUS permite además valorar de forma rápida la presencia de derrame pericárdico y alteraciones valvulares como la insuficiencia tricuspídea14,29.
La gran mayoría de los pacientes con patología renal aguda o crónica tienen una alteración en el manejo del volumen. La exploración ecográfica PoCUS permite valorar la congestión tisular y vascular; personalizar la terapia descongestiva de manera rápida, dinámica y reproducible en cualquier escenario clínico y correlacionar estos hallazgos con la ecocardioscopia. Es decir, integrar en una sola exploración la valoración de la circulación venosa que es la responsable del compromiso funcional de órganos como el riñón.
Más allá de la aplicabilidad clínica de PoCUS, la literatura más reciente ha descrito la correlación entre parámetros del DP y biomarcadores de congestión y daño miocárdico. Se ha descrito una correlación lineal y positiva entre los patrones de congestión del DP y la elevación de biomarcadores novedosos de congestión como el antígeno carbohidrato 125 (CA125)30. Otra herramienta diagnóstica, de uso extendido en Nefrología es la bioimpedancia eléctrica, la cual permite estimar la composición corporal. Conocer el agua extracelular y guiar el peso seco usando la bioimpedancia eléctrica, podrían ayudar a mejorar la tolerancia hemodinámica a la hemodiálisis31. La unión de los hallazgos de PoCUS con biomarcadores (concepto descrito como «bio-sono markers») y los parámetros de la bioimpedancia eléctrica permitirá realizar modelos predictivos que incluyan variables clínicas clásicas con el objetivo de mejorar la capacidad de predecir desenlaces clínicos concretos.
Integrar estas estrategias requiere de un entrenamiento reglado por parte del nefrólogo y se debería considerar incluirlas como parte de la formación de los residentes de Nefrología de la próxima década16. Ser capaces de interpretar estas estrategias en una metodología rutinaria y reproducible permite aproximar de manera más precisa el escenario de la congestión, además de considerar la importancia fundamental del corazón derecho. En resumen, se abre ante nuestros ojos un camino sin retorno para la valoración clínica y la orientación del diagnóstico personalizado, así como una puerta a nuevas vías de investigación que suponen uno de los retos más apasionantes de la medicina cardiorrenal, un reto a la Nefrología de la próxima década.