El diagnóstico precoz de un síndrome de intolerancia o de un estado subclínico de inflamación crónica generada por un injerto no funcionante es uno de los pilares básicos que debe llevar al nefrólogo a tomar una serie de medidas encaminadas a paliar esta situación. La presencia de fiebre que no puede atribuirse a un proceso infeccioso subyacente, hematuria, dolor o aumento de tamaño del injerto son los principales criterios clínicos para el diagnóstico de un síndrome de intolerancia inmunológica al injerto. Sin embargo, en muchas ocasiones no existen manifestaciones clínicas y únicamente nos encontramos con un paciente con datos de inflamación crónica, con albúmina baja, PCR elevada y resistencia al tratamiento con agentes estimulantes de la eritropoyesis, que tras la nefrectomía o el tratamiento endovascular se normalizan. La posibilidad de mantener en el tiempo el tratamiento inmunosupresor tras la entrada en diálisis no es aconsejable, porque, aunque puede ser eficaz para evitar que el paciente desarrolle intolerancia al injerto, se paga un precio muy alto debido al incremento de las infecciones y de los eventos cardiovasculares (fuerza de recomendación A). La nefrectomía es el tratamiento de elección en el caso de la existencia de determinadas complicaciones, como la presencia de sobreinfección añadida, procesos neoplásicos o un elevado riesgo de rotura del injerto (fuerza de recomendación A). La cirugía no está exenta de riesgos y se asocia a una considerable tasa de complicaciones, con la consiguiente prolongación de la estancia hospitalaria, por lo que recurrir a procedimientos menos invasivos, como la embolización, puede ser el primer escalón siempre que no existan contraindicaciones, enumeradas en el punto 3 (fuerza de recomendación B). Es recomendable realizar profilaxis con antibioterapia antes del tratamiento endovascular, para evitar complicaciones infecciosas tras la misma (fuerza de recomendación B).
The early diagnosis of the graft intolerance syndrome or a subclinical state of chronic inflammation due to a failed kidney allograft, is one of the goals that the nephrologists must fulfill to take a series of measures directed to solve this situation. Fever, haematuria, local pain and/or tenderness are the main clinical criteria to make a diagnosis. However, oftenly there are not any clinical symptoms and only the presence of parameters of chronic inflammation (elevated C-reactive protein, erythrocyte sedimentation rate, hypoalbuminemia and anemia resistant to erythropoietin therapy) are signs of this entity. Maintenance of immunosuppressive treatment is not advisable due to the risk of infections as well as the increase in cardiovascular risk (level evidence A). Transplantectomy is the best treatment if there are some associated complications such as allograft infection, neoplasia or high risk of graft rupture. However, surgical treatment is not exempt from risks and it is associated to a considerable rate of complications, with the consequent prolongation of the hospitalization stay. Therefore it is desirable to use less invasive procedures, such as embolization. This could be the first step unless the conditions enumerated in point 3 come up (Level evidence B). It is desirable to use prophylactic antibiotic before the embolization to avoid infectious complications (Level evidence B).
INTOLERANCIA AL INJERTO. IMPORTANCIA CLÍNICA
A pesar del aumento progresivo en el número de trasplantes realizados en el mundo, hay muy poca evidencia en la literatura médica sobre qué actitud tomar frente a un injerto no funcionante en el paciente que vuelve a diálisis. Más de un 50% de los pacientes pierden el injerto a los 10 años del trasplante, de tal forma que pueden llegar a constituir entre el 4-10% de los pacientes que inician diálisis cada año1,2. Pero, además, la pérdida del injerto es un factor de riesgo que se ha asociado a una mayor morbilidad y mortalidad, aunque las causas que explican este hecho no han sido bien esclarecidas. La existencia de un proceso inflamatorio crónico o el desarrollo de un síndrome de intolerancia al injerto es una de las hipótesis que más fuerza ha ganado en los últimos años3. La supervivencia del paciente con un trasplante renal fallido que vuelve a diálisis ha sido un tema muy debatido en los últimos años. Recientes estudios epidemiológicos demuestran que la supervivencia de esta población es más pobre que la de otros pacientes renales, siendo mucho más patente aún en el grupo de los diabéticos4. Kaplan y Meier-Kriesche analizan la mortalidad de casi 80.000 pacientes trasplantados renales incluidos en la base de datos americana (USRDS) y comprueban que la tasa de mortalidad global es tres veces mayor tras la pérdida del injerto que mientras éste se encuentra funcionante (9,4 frente al 2,8%)5. Pero más importante aún es el hallazgo obtenido en distintas series de que los pacientes que vuelven a diálisis con un injerto fallido presentan una mortalidad significativamente más elevada que aquéllos en diálisis, con edad similar y en lista de espera de trasplante, que nunca han recibido un injerto6. Rao et al. afirman que los pacientes en diálisis con injerto renal fallido tienen hasta un 78% de mayor mortalidad que los no trasplantados, y esta diferencia se mantiene relativamente constante para todos los rangos de edad7. Esta observación conduce a que se intente averiguar cuáles son los factores, propios y exclusivos de este estado, que provocan un riesgo de mortalidad incrementado. Uno de los principales hallazgos que pueden justificar este elevado riesgo es el desarrollo de un síndrome de intolerancia.
Incidencia de intolerancia al injerto
Según Delgado et al., hasta un 40% de los pacientes que vuelven a diálisis tras un trasplante renal fallido desarrollan intolerancia inmunológica al injerto cuando se suspende o disminuye la inmunosupresión. Esta intolerancia se manifiesta por la presencia de febrícula, malestar general, astenia, hematuria, dolor o incremento del tamaño del injerto, todo ello en ausencia de infección sistémica. En caso de fiebre aislada, también debe descartarse la insuficiencia adrenal, ya que son pacientes tratados largo tiempo con esteroides, en los que la suspensión de éstos puede causar una crisis addisoniana. Como muchos de esos pacientes no tienen función renal residual, la presentación clínica con frecuencia es atípica y difícil de diagnosticar8.
La mayoría de estos episodios ocurren durante el primer año tras la pérdida del injerto, siendo el riesgo acumulado de de desarrollo de síndrome de intolerancia del 28, 38 y 40% a 6, 12 y 24 meses, respectivamente9. Estos autores, además, analizan posibles predictores inmunológicos que se asocian con este síndrome, pero no encuentran ninguna correlación. Sin embargo, Madore, et al. describen que los sujetos con historia previa de varios episodios de rechazo son los que tienen mayor riesgo de desarrollar intolerancia al injerto y precisar trasplantectomía una vez que se ha interrumpido la inmunosupresión10.
No obstante, no hay que olvidar que las manifestaciones clínicas de intolerancia no son tan evidentes en algunos casos, con una evolución más tórpida y solapada, que puede dificultar su diagnóstico. López-Gómez et al. analizan una cohorte de 43 pacientes que vuelven a diálisis tras la pérdida de un trasplante renal y demuestran que todos presentan en mayor o menor medida signos de inflamación crónica; eso se refleja en el hecho de que, con respecto a un grupo de pacientes incidentes en diálisis, mantienen cifras más elevadas de PCR y más bajas de albúmina y prealbúmina3. En relación con un mayor grado de inflamación, estos pacientes están más anémicos y presentan más resistencia al tratamiento con eritropoyetina, lo que concuerda con lo descrito previamente por Almond et al., que ya en 1994 afirmaban que los pacientes que vuelven a diálisis tras un trasplante renal fallido requieren mayores dosis de eritropoyetina11. Esta situación de inflamación está provocada por el propio injerto y revierte tras la trasplantectomía, como demuestran López-Gómez et al. Así, en aquellos pacientes donde se realiza trasplantectomía por manifestaciones clínicas se objetiva una mejoría de los parámetros de anemia y nutrición a los seis meses de la cirugía, que se equiparan a los del resto de la población en diálisis; mientras que los pacientes con injerto renal fallido, clínicamente asintomáticos y que no han sido intervenidos, no presentan una mejoría de su perfil bioquímico y hematológico a lo largo de la evolución3.
Inflamación y morbimortalidad
La asociación entre las cifras de albúmina, PCR y anemia y la morbimortalidad está ampliamente descrita en la literatura, tanto en la población general como en los pacientes con insuficiencia renal crónica en distintos estadios evolutivos. Diversos estudios epidemiológicos demuestran una fuerte asociación entre malnutrición, inflamación y arteriosclerosis en los pacientes con enfermedad renal crónica12-14.
También se ha descrito la influencia de factores no inmunológicos, como la albúmina en la mortalidad tras un injerto renal fallido. Gill et al. demuestran que la presencia de unas cifras de albúmina elevadas conlleva un riesgo disminuido de mortalidad global tras la pérdida de un trasplante renal15.
A la luz de estos resultados, parece necesario hacer un diagnóstico precoz de signos o síntomas de intolerancia en todo paciente con injerto renal fallido que vuelve a diálisis.
Mantenimiento de inmunosupresión
La reintroducción o el aumento de las dosis de esteroides pueden ayudar a paliar los síntomas derivados de un síndrome de intolerancia. Algunos autores mantienen a estos pacientes con tratamiento inmunosupresor para evitar el rechazo agudo16. Kiberd y Belitsky utilizan una pauta descendente de ciclosporina, la cual se mantiene una media de 14 meses, consiguiendo una tasa muy baja de nefrectomías, aunque el precio que pagan es una alta morbilidad debido a infecciones17. Por tanto, mantener a estos pacientes con dosis bajas de inmunosupresión de forma crónica no está justificado. Smak Gregoor et al. también encuentran una elevada incidencia de infección y enfermedad cardiovascular en relación con dosis bajas de inmunosupresión en una cohorte de 197 pacientes con injerto renal fallido. En esta serie, el riesgo de mortalidad de los pacientes que continúan con tratamiento inmunosupresor es 3,4 veces mayor que el de aquéllos en los que la inmunosupresión se retira18. En la actualidad, la mayoría de los grupos suspenden los anticalcineurínicos y los inhibidores de la síntesis de purinas, dejando únicamente dosis bajas de esteroides, que se suspenden a los 3-6 meses de iniciar diálisis9.
NEFRECTOMÍA. PRINCIPALES INDICACIONES
Todos los argumentos esgrimidos anteriormente apoyan la hipótesis de que mantener un injerto renal fallido puede suponer un riesgo, en contra de lo que se pensaba inicialmente. Las ventajas de mantener cierto grado de función renal residual con mejor control de la ganancia interdiálisis son mínimas, sobre todo teniendo en cuenta que la diuresis disminuye en el tiempo de forma significativa con los cambios hemodinámicos de la diálisis, y que las funciones endocrinas, como la producción de eritropoyetina y la hidroxilación de 25 dihidroxicolecalciferol, también se pierden.
En teoría, la nefrectomía sería el procedimiento de elección en todo paciente que vuelve a diálisis tras la pérdida del injerto. Sin embargo, la existencia de unos riesgos nada despreciables asociados a la cirugía hace que ésta no se haya generalizado. La incidencia de trasplantectomía es muy variable según las distintas series (4,5-84,4%)19-28, debido a que los criterios en los que cada centro se basa para indicarla son muy distintos. La principal indicación de nefrectomía del injerto es la intolerancia inmunológica, que constituye entre un 45 y un 97% según las series20,21,29. Otras indicaciones son la necesidad de espacio para un futuro injerto, la detección de una neoformación, la proteinuria grave, la infección del injerto o la recurrencia de infecciones del tracto urinario20.
En base a lo descrito en la literatura, se recomienda la trasplantectomía en la mayoría de los casos cuando la pérdida de injerto ocurre en el primer año postrasplante30. Su retraso no sólo incrementa los costes de hospitalización31, sino que también expone al sujeto a posibles graves complicaciones en un futuro, como son infecciones o neoplasias. Cuando la causa de pérdida del injerto es un problema quirúrgico, como una trombosis arterial o venosa, la trasplantectomía inmediata es casi obligada. En el caso de rechazo grave y resistente al tratamiento inmunosupresor, la mayoría de los autores también recomiendan la nefrectomía para evitar futuras complicaciones, como son la rotura del injerto o el síndrome de intolerancia inmunológica.
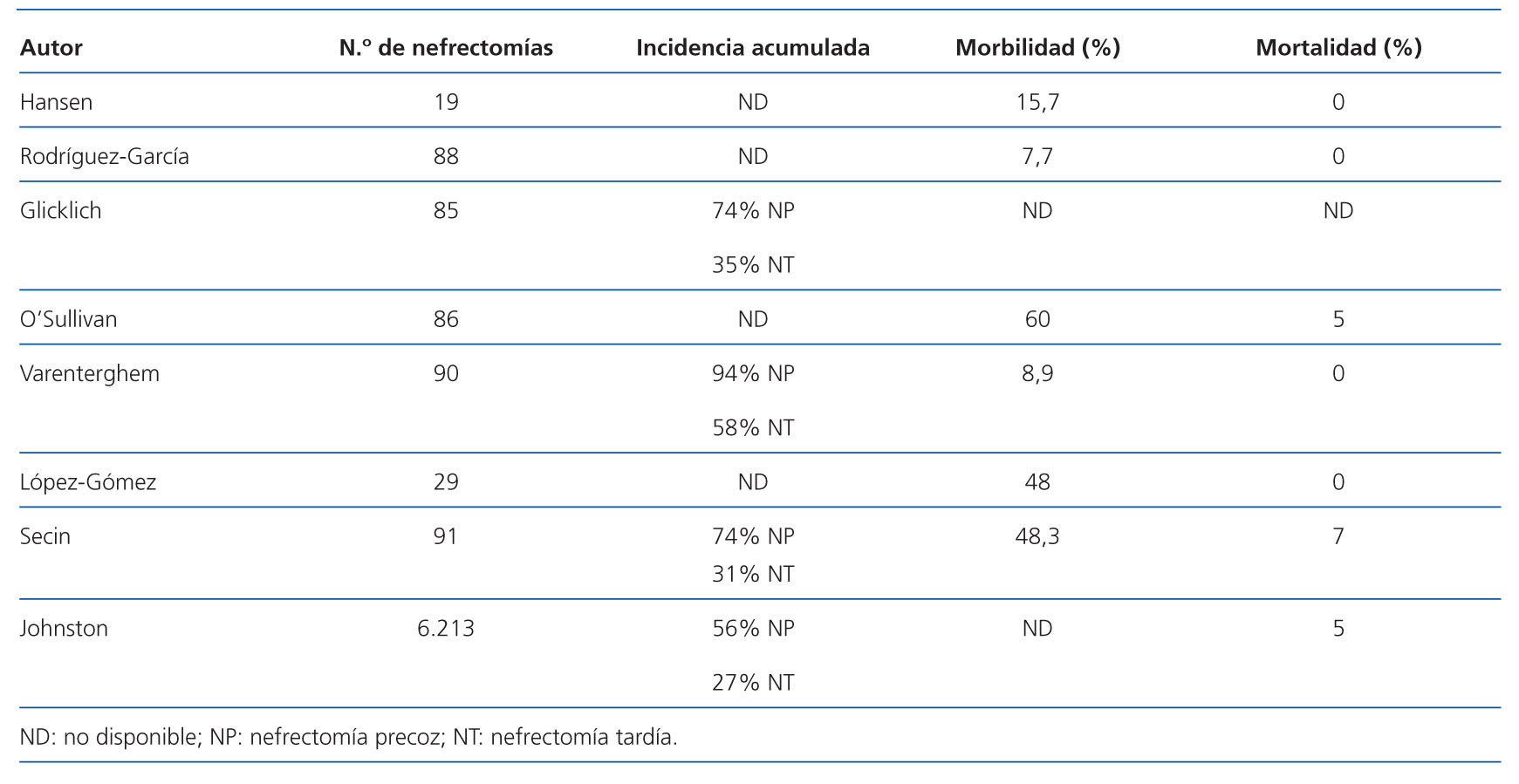
Según Varenterghem et al., un 94% de los injertos que se pierden dentro de los seis primeros meses postrasplante precisan ser extirpados; mientras que si éste se pierde tras los seis meses, el porcentaje de nefrectomías desciende a un 58%32. Hallazgos similares encuentran Glicklich et al., con una incidencia de nefrectomía precoz del 74, frente a un 35% de nefrectomías tardías o realizadas tras los seis meses postrasplante33. Más recientemente, Secin, et al. estudian también una población de 91 pacientes trasplantectomizados y demuestran que la mayoría de las nefrectomías se realizan dentro del plazo de dos años desde la fecha del trasplante, y que casi la mitad de las mismas se hace dentro del primer año de vuelta a diálisis. Estos autores estiman que la probabilidad condicionada de precisar nefrectomía tras el primer año desciende del 74 al 31%, siendo rara su indicación a partir de los 28 meses20.
Factores que se han asociado con la realización de trasplantectomía, tanto temprana como tardía, son, según Johnston et al., la edad inferior a 40 años en el momento de la pérdida del injerto, la existencia de un mismatch mayor de 3 y la reinclusión en lista de trasplante dentro del primer año de pérdida del injerto19. Sin embargo, Madore et al. encuentran que el único factor que en el análisis multivariante mantiene una correlación estadísticamente significativa con la nefrectomía tardía es la existencia de dos o más episodios de rechazo agudo10.
Morbimortalidad de la trasplantectomía
La mortalidad en relación con la nefrectomía del injerto ha disminuido de forma muy significativa en los últimos años. En la era preciclosporina, la trasplantectomía se consideraba como una intervención de riesgo, y la mortalidad que se mostraba estaba entre el 731 y el 38%33. La principal causa de muerte era la sepsis derivada de complicaciones infecciosas. Tras la aparición de ciclosporina y el uso, por lo tanto, de dosis menores de esteroides, disminuyen las complicaciones y la mortalidad, existiendo series que incluso no observan mortalidad posoperatoria3,32. En paralelo con la disminución de la mortalidad, la incidencia de complicaciones graves también disminuye desde más de un 20% a menos de un 10%32 (tabla 1).
Distintas variables, como son la urgencia del procedimiento, la localización tan próxima del injerto a grandes vasos, las alteraciones de la coagulación de los pacientes en diálisis y su mayor riesgo de infección, pueden ser las causas de una alta morbilidad de la técnica. Se ha descrito que la nefrectomía urgente se asocia con doble incidencia de complicaciones y hasta 13 veces más riesgo de mortalidad perioperatoria. Una de las complicaciones más frecuentes es el sangrado, que puede ser la causa de reintervención hasta en el 80% de los casos20, junto con las complicaciones infecciosas. Según López-Gómez et al., más de la mitad de los pacientes necesitan alguna transfusión sanguínea durante el posoperatorio, y hasta en un 48% de los casos existen complicaciones infecciosas, siendo la infección de la herida quirúrgica la más frecuente. La existencia de estas complicaciones se correlaciona con el grado de anemia e inflamación de los pacientes en el momento de la hospitalización3.
En las últimas series publicadas, se observan diferencias significativas en la morbimortalidad de los pacientes en función de que se trate de una nefrectomía temprana o tardía Estudios comparativos de nefrectomías antes o después de la aparición de la cisclosporina demuestran que, al disminuir los episodios de rechazo agudo grave, se reduce significativamente la necesidad de nefrectomía temprana, que es la que presenta mayor mortalidad, pero no influye sobre la nefrectomía tardía34. Según Johnston et al., podemos diferenciar dos tipos de pacientes con resultados muy diferentes. Por un lado, están aquellos que son trasplantectomizados tras la pérdida precoz del injerto, que tienen un riesgo incrementado de mortalidad. La causa más frecuente de muerte de estos pacientes es la enfermedad cardiovascular, seguida de la sepsis. Sin embargo, estos autores piensan que la asociación entre nefrectomía y mortalidad en parte puede deberse a la presencia de complicaciones relacionadas con el injerto, más que a la nefrectomía en sí. Por otro lado, están los pacientes con nefrectomía tardía, que tienen un riesgo más bajo de muerte y de sepsis, que puede ser debido a una menor exposición al tratamiento inmunosupresor que los pacientes no nefrectomizados19.
Efectos de la trasplantectomía en la formación de anticuerpos anti-HLA y en la supervivencia de sucesivos trasplantes
Otra consideración a tener en cuenta y que ha sido motivo de gran controversia a la hora de tomar una decisión sobre la actitud a seguir con un injerto fallido es la formación de anticuerpos anti-HLA. Parece que tras la nefrectomía existe un incremento de la tasa de anticuerpos circulantes en un porcentaje muy variable de pacientes, que oscila entre el 8 y el 97%. Sin embargo, según algunos autores, esto es sólo un fenómeno transitorio y el porcentaje de pacientes hiperinmunizados desciende a lo largo del tiempo hasta igualarse con el de los pacientes no nefrectomizados32. Johnston et al. detectan dos tipos de comportamiento tras la nefrectomía en función de la tasa de anticuerpos anti-HLA pretrasplante. Aquellos pacientes nefrectomizados con un PRA ²30% antes del primer trasplante tienen un PRA previo al retrasplante significativamente mayor que los no trasplantectomizados, mientras que aquéllos con un PRA>30% antes del primer trasplante no presentan diferencias significativas en el PRA en el momento del retrasplante en función de que estén nefrectomizados o no19.
Con respecto a la influencia de la nefrectomía en la supervivencia de sucesivos trasplantes, también existe mucha polémica. En 1976, Freier et al. afirman que la nefrectomía del injerto fallido mejora la supervivencia del segundo trasplante. Sin embargo, Sumrani et al. describen posteriormente que la nefrectomía antes del retrasplante se asocia con una mayor incidencia de disfunción primaria del segundo injerto y una peor supervivencia a un año35. Más recientemente, Johnston et al. describen que la trasplantectomía en aquellos pacientes con pérdida precoz del injerto se asocia con un menor riesgo de pérdida del segundo trasplante, mientras que en el caso de pacientes con pérdida tardía del injerto los resultados son a la inversa. El efecto protector de la nefrectomía en los pacientes con pérdida precoz del injerto se relaciona con un descenso de la muerte con injerto renal funcionante, más que con una mejoría de la supervivencia del injerto censurada la muerte, lo que sugiere que puede existir una relación entre la presencia de un injerto renal fallido y la enfermedad cardiovascular, como ya veníamos apuntado previamente. En el caso de pacientes con pérdida tardía del injerto, el efecto deletéreo de la nefrectomía en la supervivencia del segundo trasplante no es fácilmente explicable, pero, según estos autores, puede que la nefrectomía sea simplemente un marcador de que el paciente tiene un elevado riesgo inmunológico19.
EMBOLIZACIÓN PERCUTÁNEA. UNA ALTERNATIVA TERAPÉUTICA
La embolización arterial usando etanol o esferas de polivinilo, seguidas de la inserción de coils metálicos, es una alternativa a la nefrectomía del injerto en determinados casos, como es el síndrome de intolerancia inmunológica o la presencia de proteinuria grave. Sin embargo, estaría contraindicada en casos de infección sobreañadida, presencia de neoformaciones o alto riesgo de rotura del injerto por complicaciones quirúrgicas o rechazo grave intratable, donde la nefrectomía sería el tratamiento de elección.
Es un tratamiento menos invasivo que la cirugía, que fue descrito por primera vez por Lorenzo et al. en 199336 en 14 pacientes con intolerancia inmunológica. La embolización se asocia con una menor estancia hospitalaria y una tasa más baja de complicaciones que la nefrectomía, sin claras diferencias en el porcentaje de pacientes retrasplantados durante el seguimiento. Se observan resultados similares en otras series publicadas con posterioridad37-40. La complicación más frecuente es el síndrome posembolización, presente en un 50-90% de los casos y caracterizado por la aparición de fiebre, dolor local, hematuria, náuseas y vómitos, que ceden tras 48-72 horas. Si los síntomas se mantienen más de 7-8 días, hay que pensar en un fallo del procedimiento, y es necesario descartar la presencia de vascularización del injerto y la persistencia del síndrome de intolerancia inmunológica. La embolización suele ser exitosa en un 65-92% de los casos (tabla 2), requiriendo trasplantectomía subcapsular diferida un 8-22% de los pacientes, la cual no tiene más riesgos que cuando se realiza como primera opción terapéutica. Sin embargo, el éxito de la técnica en casi todos los estudios viene definido por la desaparición de los síntomas, pero no se analiza lo que sucede con los parámetros de inflamación crónica. En una serie publicada recientemente, se objetiva una mejoría de los parámetros de anemia e inflamación en siete pacientes en diálisis a los que se les realiza embolización del injerto fallido40.
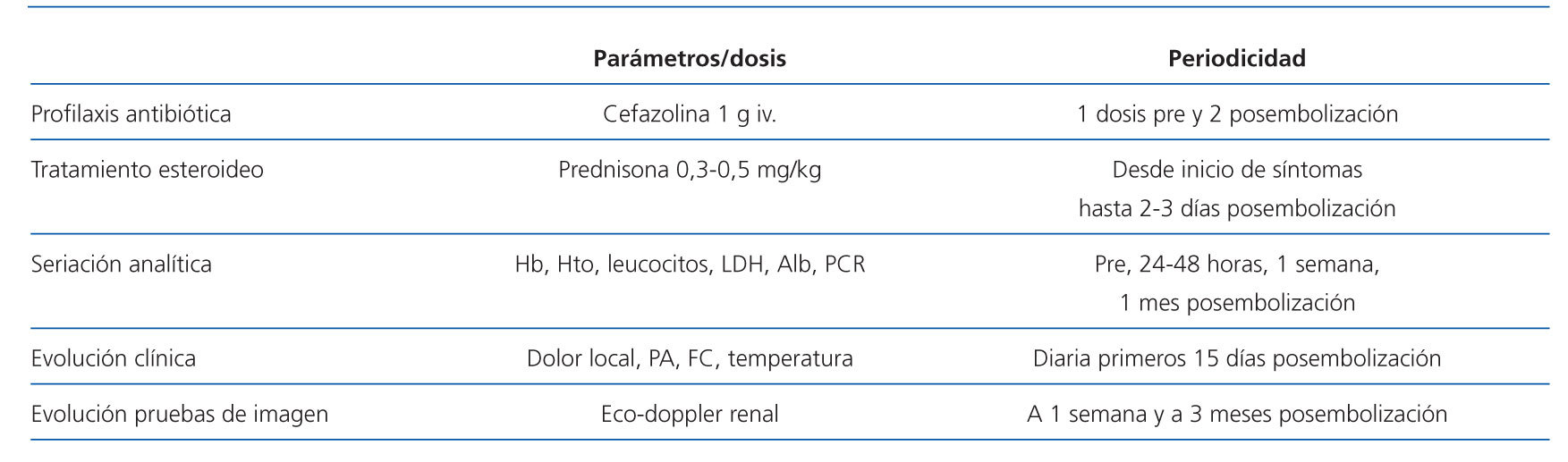
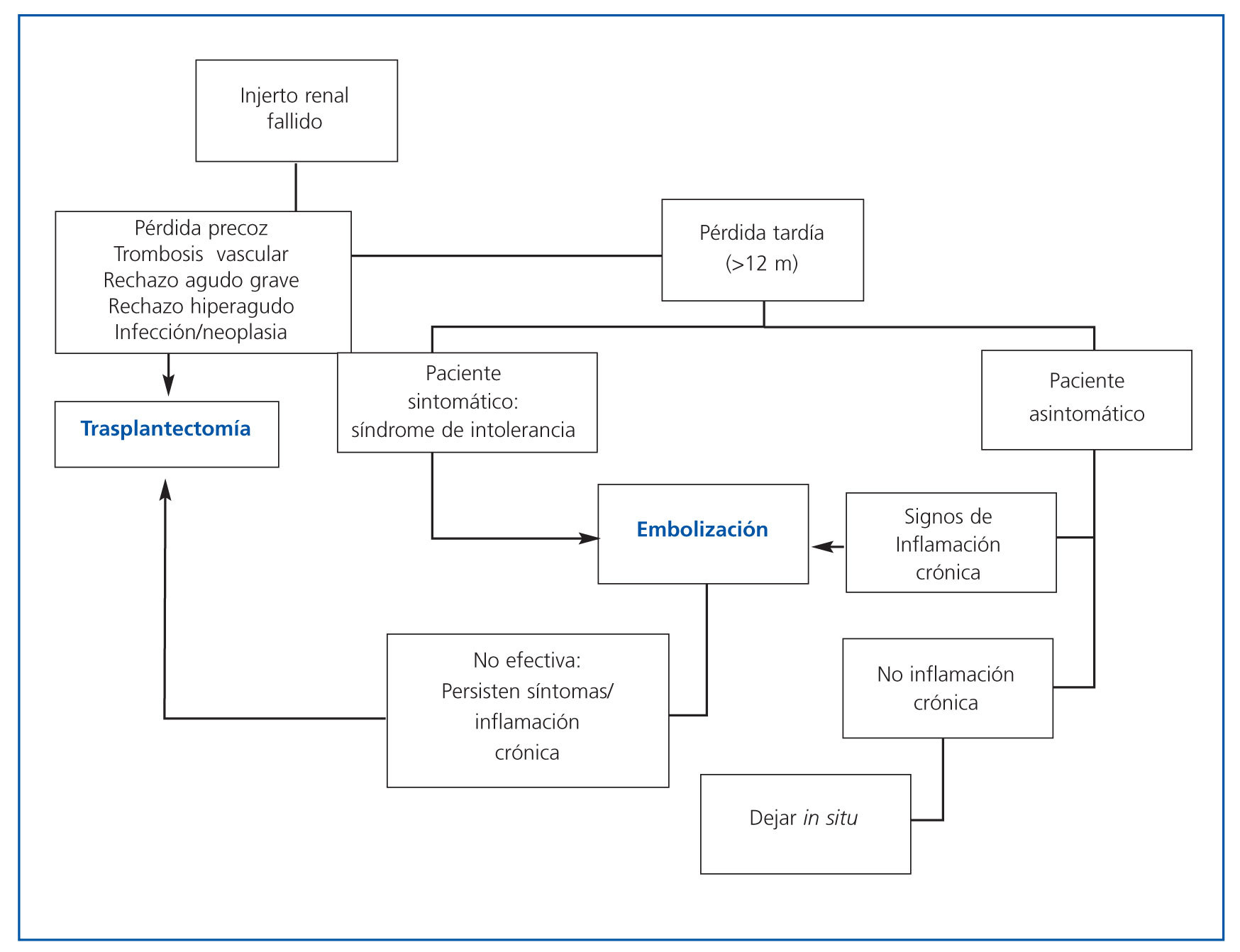
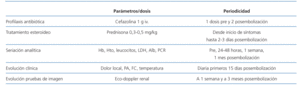
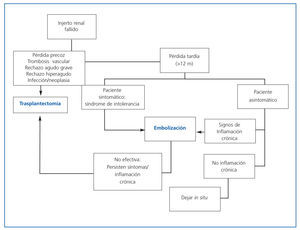
En algunos casos también se ha descrito la infección del injerto embolizado, que puede prevenirse con la administración de antibioterapia de amplio espectro 72 horas antes del procedimiento, por ejemplo cefazolina38. El protocolo de embolización llevado a cabo en nuestro hospital se describe en la tabla 3, mientras que en la fígura 1 se representan los pasos a seguir cuando nos hallamos ante un paciente con un injerto renal fallido.
Recientemente, se ha publicado en la literatura una serie que requiere, en un alto porcentaje de los casos, la realización de trasplantectomía por desarrollo de intolerancia inmunológica, con datos de rechazo agudo en la pieza de nefrectomía41. Se trata de un grupo de pacientes con hepatopatía crónica por VHC que reciben tratamiento con IFN. En nuestra opinión, estos pacientes pueden ser perfectamente candidatos a embolización percutánea, la cual debe realizarse incluso antes del inicio del tratamiento con INF. No creemos, por tanto, que la existencia concomitante de una hepatopatía por virus C sea una contraindicación para la embolización, sino más bien todo lo contrario, al ser pacientes por lo general con un mayor riesgo quirúrgico.
CONCLUSIONES
Los pacientes que vuelven a diálisis tras un injerto renal fallido deben someterse a una estrecha vigilancia por el mayor riesgo de desarrollar intolerancia inmunológica al injerto. El seguimiento de los parámetros de anemia e inflamación en estos pacientes es fundamental, adoptando una actitud activa si existe un estado de inflamación crónica que no pueda justificarse por otras causas distintas al propio injerto, ya que esta situación tiene implicaciones pronósticas para el paciente. En el caso de pérdida precoz del injerto, se debe plantear la realización de nefrectomía de forma programada o, en caso de ausencia de contraindicación, la embolización percutánea. Dado que este problema cada vez va a ser más prevalente, esperamos que en los próximos años salgan a la luz más datos sobre el manejo adecuado de este creciente problema. Son necesarios estudios controlados y aleatorizados que nos confirmen cuál es la mejor opción para estos pacientes. Hasta la obtención de resultados concluyentes, en la mayoría de los casos será necesario individualizar.
Tabla 1. Incidencia acumulada de nefrectomías y morbimortalidad asociada
Tabla 2. Eficacia de la embolización del injerto renal fallido según distintas series
Tabla 3. Protocolo de embolización del injerto renal fallido del Hospital Clínico San Carlos (Madrid)
Figura 1. Pasos a seguir cuando estemos ante un paciente que vuelve a diálisis con un injerto renal fallido