INTRODUCCIÓN
La asociación entre la insuficiencia renal y la cirrosis hepática siempre se ha establecido en el contexto del síndrome hepatorrenal o el fracaso renal agudo funcional. Sin embargo, el paciente hepatópata puede padecer una enfermedad renal crónica (ERC) relacionada o no directamente con su patología hepática. La literatura médica a este respecto es muy escasa. El manejo de una insuficiencia renal crónica es diferente del de una aguda, por lo que su diagnóstico se hace imprescindible para poder abordar esta enfermedad de manera adecuada y conseguir mejorar el pronóstico del paciente.
EL FILTRADO GLOMERULAR EN LA HEPATOPATÍA AVANZADA
La ERC se define por un filtrado glomerular o un aclaramiento de creatinina inferior a 60 ml/min/1,73 m2, o como la presencia de daño renal, detectado mediante una excreción urinaria de albúmina o proteínas elevada, que dura más de tres meses. Las guías K/DOQI (Kidney: Dialysis Outcome Quality Initiative) dividen la ERC en cinco estadios1. En el estadio 1, daño renal con filtrado glomerular normal o aumentado (filtrado glomerular superior a 90 ml/min/1,73 m2), la ERC se establece por la presencia de proteinuria. El estadio 2 corresponde a una situación de daño renal acompañada de una reducción ligera del filtrado glomerular (filtrado glomerular entre 60 y 89 ml/min/1,73 m2). El estadio 3 trata de una disminución moderada del filtrado glomerular (filtrado glomerular entre 30 y 59 ml/min/1,73 m2). El estadio 4 consiste en una disminución importante del filtrado glomerular (filtrado glomerular entre 15 y 29 ml/min/1,73 m2). El estadio 5 se caracteriza por un filtrado glomerular menor de 15 ml/min/1,73 m2.
El estudio EPIRCE (Epidemiología de la insuficiencia renal crónica en España) situó la prevalencia de la ERC en la población española, englobando todos sus estadios, en el 9,1 % en 2010. El 0,99 % de los pacientes se encontraba en el estadio 1, y el 6,8 %, en los estadios 3, 4 y 52.
Hay factores responsables de causar la enfermedad renal (factores iniciadores), como la diabetes mellitus, las infecciones sistémicas o la nefropatía obstructiva entre otras, y factores responsables de la progresión de la nefropatía, como la proteinuria o el tabaquismo.
La producción de creatinina es proporcional a la masa muscular. En condiciones normales, la creatinina es filtrada libremente por el glomérulo y un 10-15 % es secretado a nivel tubular. Debido a esta secreción tubular, que puede aumentar hasta el 50 % en la insuficiencia renal, el cálculo del filtrado glomerular mediante esta sustancia puede estar sobreestimado en determinados casos3: dietas especiales (sobre todo las vegetarianas), alteraciones importantes en la masa muscular, índice de masa corporal menor de 19 o mayor de 35 kg/m2, presencia de hepatopatía grave, edemas generalizados o ascitis, embarazo, edades extremas, variaciones rápidas de la función renal.
El filtrado glomerular es una medida directa de la función renal y el reflejo de la masa renal funcionante. La concentración de la creatinina sérica se ha utilizado como medida del filtrado glomerular, aunque existen situaciones que interfieren en la reacción colorimétrica que mide la creatinina sérica, que incrementan falsamente su valor hasta en un 20 % (cromógenos, eliminación extrarrenal y masa muscular)4.
Las medidas ideales para la estimación del filtrado glomerular siguen siendo el aclaramiento de inulina, de radioisótopos y de contrastes radiológicos, pero su uso es complejo y muy caro, no se encuentran disponibles en todos los centros y son poco prácticos en la rutina clínica habitual. Las fórmulas matemáticas más usadas, la de Cockcroft-Gault y de MDRD (Modification of Diet in Renal Disease), no han demostrado ser útiles en situaciones especiales como el fracaso renal agudo, la desnutrición, la patología muscular, la hepatopatía grave y las dietas especiales4. Solo el 60 % de los pacientes cirróticos con descenso del filtrado glomerular tienen elevada la creatinina y, sin embargo, las fórmulas de estimación del filtrado glomerular pueden sobreestimar el filtrado glomerular hasta un 200 %5-7. En pacientes cirróticos se ha demostrado que las fórmulas de MDRD-7 y Cockcroft-Gault sobreestiman el filtrado glomerular en 18,7 y 30,1 ml/min, respectivamente8. Ni siquiera el uso del aclaramiento de la cistatina C ha demostrado ser del todo eficaz en los pacientes con cirrosis hepática9.
La fórmula del aclaramiento de creatinina con recogida de orina de 24 horas se mantiene para situaciones especiales en las que el valor de creatinina sérica está influido por factores dependientes del paciente debido a situaciones específicas. Los problemas de la determinación del aclaramiento de creatinina se basan en la imprecisión en la recogida de la orina y la variación en la secreción tubular de creatinina, existiendo una variabilidad en su resultado del 22 % en comparación con la fórmula de Cockcroft-Gault10. Por tanto, parece que el aclaramiento de creatinina en orina de 24 horas es superior al filtrado glomerular estimado por las fórmulas matemáticas en pacientes con cirrosis hepática.
La detección de proteinuria es fundamental para el diagnóstico y pronóstico de la insuficiencia renal. El cociente albúmina/creatinina en orina se relaciona adecuadamente con la albuminuria de 24 horas, con buena sensibilidad y especificidad para detectar micro o macroalbuminuria y sus variaciones a lo largo del tiempo, tanto en pacientes diabéticos como no diabéticos, incluso durante el embarazo. La variabilidad de la albuminuria es mayor que la del cociente albúmina/creatinina11-17.
ETIOLOGÍA DE LA INSUFICIENCIA RENAL CRÓNICA EN LA HEPATOPATÍA CRÓNICA
Los pacientes con hepatopatía crónica pueden tener las mismas causas de ERC que la población no hepatópata (nefropatía diabética, nefropatía de etiología vascular, poliquistosis renal, nefropatía tubulointersticial crónica, etc.). Se han distinguido glomerulopatías asociadas especialmente con la hepatopatía crónica etílica y la hepatitis B y C crónicas: glomerulonefritis membranoproliferativa, membranosa, extracapilar, focal y segmentaria, mesangial IgA. La aparición de la ERC en el contexto de una hepatopatía vírica se ha asociado a la existencia de cambios necroinflamatorios en el tejido hepático, más que con el grado de fibrosis hepática, por lo que los datos bioquímicos que se asocian a una actividad necroinflamatoria aumentada (hipertransaminasemia, carga viral elevada) podrían predecir la aparición de una glomerulopatía en estos pacientes18.
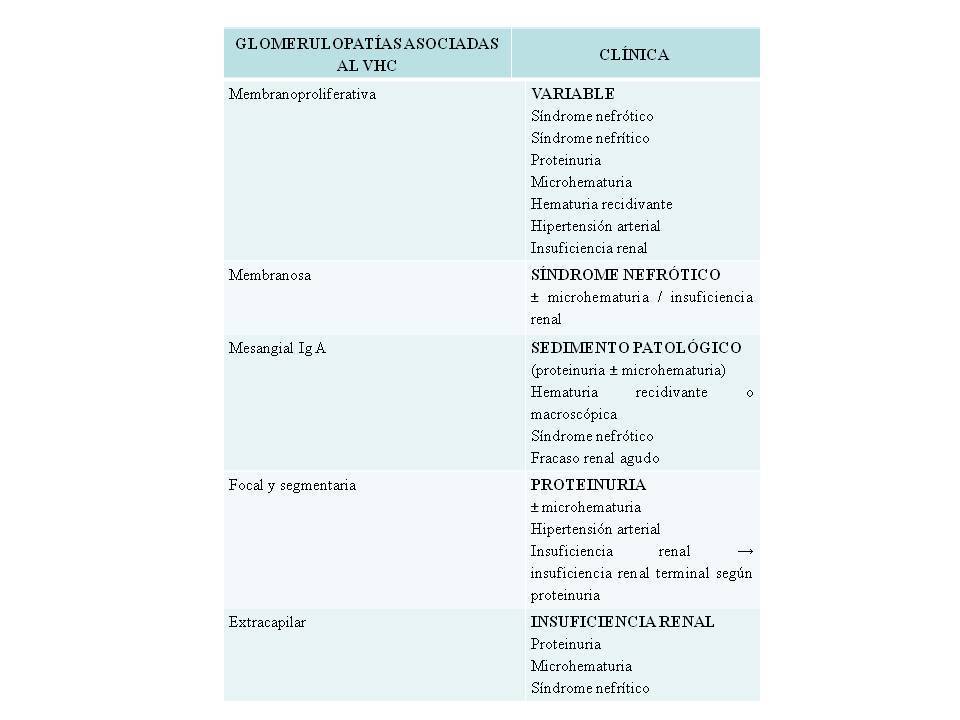
Se distinguen especialmente las glomerulonefritis asociadas al virus de la hepatitis C debido a su mayor prevalencia y significación clínica. Las manifestaciones renales derivadas de estas glomerulonefritis asociadas al virus de la hepatitis C se muestran en la tabla 1.
La crioglobulinemia mixta es una vasculitis sistémica que a nivel renal se manifiesta como una glomerulonefritis membranoproliferativa tipo 1, indistinguible de la idiopática. Puede cursar con artralgias o artritis, síndrome de Raynaud, púrpura palpable, astenia, neuropatía periférica e hipocomplementemia. Se distinguen tres tipos. El tipo 1 constituye el 10-15 % de los casos, contiene un componente monoclonal IgM y se asocia a trastornos linfoproliferativos. El tipo 2 es el más frecuente, con un 50-60 % de casos, contiene un componente monoclonal IgM y policlonal IgG y se asocia a enfermedades virales (hepatitis B y C, citomegalovirus) y autoinmunes (lupus eritematoso sistémico, artritis reumatoide, síndrome de Sjögren). El tipo 3 representa el 25-30 % y tiene un componente policlonal IgM. El virus de la hepatitis C se encuentra en el 70-100 % de los pacientes con crioglobulinemia tipo 219. Solo el 10-15 % de los pacientes con hepatitis C crónica desarrolla crioglobulinemia20.
DIAGNÓSTICO DE LA ENFERMEDAD RENAL CRÓNICA EN LA HEPATOPATÍA CRÓNICA
Son poco numerosos los trabajos que asocian la hepatopatía crónica etílica o por hepatitis B crónica con insuficiencia renal. Los estudios más importantes entre hepatopatía e insuficiencia renal hacen referencia a la hepatitis crónica por el virus de la hepatitis C.
Liangpunsakul et al.21, a partir de una muestra única de orina de pacientes de la Third National Health and Nutrition Examination Survey (NHANES III), describieron una prevalencia de microalbuminuria del 12,4 % en 362 sujetos con hepatitis C frente al 7,5 % en 995 controles y demostraron una asociación independiente del virus de la hepatitis C con la microalbuminuria. Este grupo no estudió el descenso del filtrado glomerular o el aumento de creatinina ni la correlación entre la gravedad del daño hepático y la microalbuminuria.
Tsui et al.22 analizaron también los datos de la NHANES III a partir de 366 pacientes con hepatitis C y determinaron una correlación significativa entre el virus C y la albuminuria en adultos mayores de 40 años, pero no con la disminución del filtrado glomerular (inferior a 60 ml/min/1,73 m2).
Dalrymple et al.23, a partir de la base de datos del Consumer Health Information and Performance Sets, demostraron la asociación entre el virus C y el filtrado glomerular estimado inferior a 50 ml/min. Los pacientes con hepatitis C tenían un 40 % de riesgo de presentar insuficiencia renal crónica frente a los controles, pero no analizaron la microalbuminuria.
Satapathy et al.24 llevaron a cabo un estudio retrospectivo para determinar la presencia de insuficiencia renal crónica mediante el filtrado glomerular estimado y la proteinuria a través de tira reactiva en 552 pacientes con hepatitis C y 313 controles. Se halló una mayor prevalencia de insuficiencia renal y su asociación independiente con el virus de la hepatitis C.
Arase et al.25,26 demostraron que la fibrosis hepática avanzada se asociaba con la ERC. Este grupo de trabajo estudió el desarrollo de insuficiencia renal en pacientes cirróticos con hepatitis C tras el tratamiento con interferón y demostró que la pérdida de función renal era mayor en los pacientes que no habían obtenido una respuesta viral sostenida18.
Aunque estos estudios demuestran que el virus de la hepatitis C se asocia independientemente con el riesgo de insuficiencia renal y que el tratamiento del virus C puede disminuir la proteinuria, no aclaran que el daño renal pueda no ser consecuencia única de glomerulopatías asociadas a la hepatitis C, dado que puede haber un daño añadido por la hipertensión arterial, la diabetes, la edad avanzada o la obesidad, no susceptible de mejoría con antivirales27-29.
Aoufi et al.30 realizaron un estudio observacional analítico de tipo transversal, en el que incluyeron 120 sujetos con hepatitis C crónica y fueron comparados con un grupo control de 145 individuos sin hepatitis C. Se realizó un estudio de la función renal que consistía en la determinación de creatinina sérica, estimación del filtrado glomerular por la fórmula de MDRD-4, sedimento urinario, microalbuminuria e índice microalbuminuria/creatinina en una micción. Estas pruebas se repitieron al menos tres veces durante un año. Este estudio encontró una mayor prevalencia de microalbuminuria y deterioro de la función renal en los pacientes con hepatitis C que en los controles. Más de una cuarta parte de los pacientes con hepatitis C presentaba algún marcador de daño renal, con una correlación significativa e independiente entre el virus C y la insuficiencia renal, de forma que el paciente con hepatitis C tenía 18,3 veces más riesgo de presentar insuficiencia renal independientemente de la existencia de otros factores predisponentes como la edad avanzada, la hipertensión arterial o la diabetes. Estas condiciones y las enfermedades reumatológicas aumentaban el riesgo de microalbuminuria e insuficiencia renal, al igual que los factores asociados a la hepatitis C crónica, como la hipertransaminasemia y la ascitis. La hipertransaminasemia podría reflejar un mayor grado de actividad necroinflamatoria hepática y, por lo tanto, conllevar un mayor daño renal. La asociación de ascitis con el daño renal, y no de otros signos de hipertensión portal, podría implicar la alteración de los mecanismos de regulación de la circulación esplácnica y la afectación del flujo sanguíneo renal. El grado de fibrosis hepática y la actividad necroinflamatoria no se asociaron con el daño renal, lo que podría explicarse por el menor número de biopsias hepáticas disponibles. En este estudio no se realizaron biopsias renales por falta de indicaciones de ella (síndrome nefrótico, proteinuria asociada a hematuria, manifestaciones extrahepáticas del virus de la hepatitis C en ausencia de otras enfermedades sistémicas) o contraindicaciones.
MANEJO DE LA INSUFICIENCIA RENAL CRÓNICA EN LA HEPATOPATÍA CRÓNICA
La evaluación de la ERC en un paciente con hepatopatía debe incluir la evaluación de la cronicidad de la insuficiencia renal, el estudio de su posible etiología y el cálculo del filtrado glomerular estimado y la proteinuria1. Es imprescindible la identificación de factores de progresión de la insuficiencia renal, como el sexo, la edad, la raza, la hipertensión arterial, la diabetes, la dislipemia, el tabaquismo, la obesidad, la historia de eventos cardiovasculares y la existencia de agentes nefrotóxicos. La proteinuria es uno de los factores pronósticos más importantes en la velocidad de progresión de la enfermedad renal, de ahí su importancia en la detección precoz y el control con fármacos antiproteinúricos (inhibidores de la enzima convertidora de la angiotensina y antagonistas del receptor de la angiotensina II) y factores de riesgo asociados.
En esta población especial de hepatópatas, el manejo de la ERC debe ser multidisciplinar. Los criterios de derivación al servicio de nefrología incluyen: fracaso renal agudo o caída brusca del filtrado glomerular, filtrado glomerular estimado inferior a 30 ml/min/1,73 m2, una proteinuria mayor o igual a 300 mg/24 horas o un índice microalbuminuria/creatinina mayor o igual a 300 mg/g, progresión de la insuficiencia renal, microhematuria, insuficiencia renal e hipertensión arterial refractaria, hiperpotasemia, enfermedad renal hereditaria, nefrolitiasis recurrente o extensa. La importancia de una derivación precoz al nefrólogo radica en la necesidad de la planificación del tratamiento sustitutivo renal31.
El tratamiento de las glomerulonefritis asociadas al virus de la hepatitis C incluye el tratamiento sintomático, con el control de los factores de riesgo y la proteinuria32-34; el tratamiento etiológico, dirigido a la erradicación del virus de la hepatitis C (interferón pegilado ± ribavirina ± inhibidores de la proteasa35,36); y el tratamiento de la glomerulonefritis con corticoides, inmunosupresores y plasmaféresis, teniendo en cuenta que pueden potenciar la replicación viral37.
Conflictos de interés
Los autores declaran que no tienen conflictos de interés potenciales relacionados con los contenidos de este artículo.
Tabla 1. Clínicas de las glomerulopatías asociadas al virus de la hepatitis C