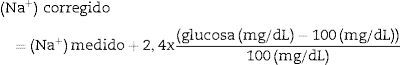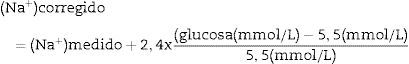La hiponatremia se define como una concentración sérica de sodio <135mmol/L y es el trastorno hidroelectrolítico más frecuente en la práctica clínica. La hiponatremia puede causar un amplio espectro de síntomas clínicos, desde sutiles hasta graves o incluso mortales, y se asocia con aumento de la morbimortalidad y prolongación de la estancia hospitalaria. A pesar de ello, el manejo de los pacientes con hiponatremia sigue siendo problemático. La prevalencia de hiponatremia en enfermedades muy diferentes y su manejo por muy diversos especialistas han fomentado la existencia de protocolos de diagnóstico y tratamiento muy diversos, que varían con la especialidad y la institución. La Sociedad Europea de Medicina Intensiva (ESICM), la Sociedad Europea de Endocrinología (ESE) y la Asociación Renal Europea-Asociación Europea de Diálisis y Trasplante (ERA-EDTA), representada por la European Renal Best Practices (ERBP), han desarrollado la guía de práctica clínica sobre el enfoque diagnóstico y tratamiento de la hiponatremia como una empresa conjunta de las 3sociedades que representan a los especialistas con un interés natural en la hiponatremia, a fin de ofrecer una visión común y holística del abordaje del problema. Además de ofrecer un enfoque riguroso en la metodología y la evaluación de la evidencia, el documento está centrado en resultados importantes para el paciente y en facilitar una herramienta útil para los médicos en la práctica clínica cotidiana. Presentamos ahora una versión abreviada de las recomendaciones y sugerencias sobre el diagnóstico y el tratamiento de la hiponatremia recogidas en la guía completa.
Hyponatremia, defined as a serum sodium concentration <135mmol/l, is the most common water-electrolyte imbalance encountered in clinical practice. It can lead to a wide spectrum of clinical symptoms, from mild to severe or even life threatening, and is associated with increased mortality, morbidity and length of hospital stay. Despite this, the management of hyponatremia patients remains problematic. The prevalence of hyponatremia in a wide variety of conditions and the fact that hyponatremia is managed by clinicians with a broad variety of backgrounds have fostered diverse institution- and specialty-based approaches to diagnosis and treatment. To obtain a common and holistic view, the European Society of Intensive Care Medicine (ESICM), the European Society of Endocrinology (ESE) and the European Renal Association-European Dialysis and Transplant Association (ERA-EDTA), represented by European Renal Best Practice (ERBP), have developed clinical practice guidelines on the diagnostic approach and treatment of hyponatremia as a joint venture of 3societies representing specialists with a natural interest in hyponatremia. In addition to a rigorous approach to the methodology and evaluation of the evidence, the document focuses on patient-positive outcomes and on providing a useful tool for clinicians involved in everyday practice. In this article, we present an abridged version of the recommendations and suggestions for the diagnosis and treatment of hyponatremia extracted from the full guide.
La hiponatremia, definida como una concentración de sodio sérico (natremia) <135mmol/L, es el trastorno hidroelectrolítico más común en la práctica clínica. La hiponatremia está presente en el 15-20% de los ingresos hospitalarios urgentes y en hasta el 20% de los pacientes críticos. Los síntomas clínicos de hiponatremia tienen un amplio espectro, desde sutiles hasta graves o incluso potencialmente letales. La hiponatremia se asocia a mayor mortalidad, morbilidad y duración de la estancia hospitalaria en pacientes con varias enfermedades.
A pesar de ello, el manejo de los pacientes con hiponatremia sigue siendo problemático. La alta prevalencia de hiponatremia en numerosas enfermedades y su tratamiento por muy diversos especialistas han fomentado la diversidad en el diagnóstico y tratamiento entre instituciones y especialidades.
En este contexto, la Sociedad Europea de Medicina de Cuidados Intensivos (ESICM), la Sociedad Europea de Endocrinología (ESE) y la Asociación Renal Europea-Asociación Europea de Diálisis y Trasplante (ERA-EDTA), representada por la Mejor Práctica Renal Europea (ERBP), han desarrollado este guía de práctica clínica sobre el enfoque del diagnóstico y tratamiento de la hiponatremia como una empresa conjunta de las 3sociedades que representan a los especialistas con un interés natural en la hiponatremia. Además de un enfoque riguroso en la metodología y la evaluación de la evidencia, se procuró que el documento estuviera centrado en resultados importantes para el paciente y que fuera útil para los clínicos en la práctica diaria.
Esta versión condensada y traducida de la Guía de práctica clínica sobre diagnóstico y tratamiento de la hiponatremia se centra en las recomendaciones sobre el diagnóstico y el tratamiento de la hiponatremia. La versión completa de la guía (acceso gratuito en http://ndt.oxfordjournals.org/content/29/suppl_2/i1.full.pdf+html) incluye además los conflictos de interés, propósito y alcance, los métodos de elaboración de la guía y la fisiopatología de la hiponatremia desarrolladas por el grupo de desarrollo de la guía1 (Apéndice 1).
Diagnóstico de la hiponatremiaClasificación de la hiponatremiaDefinición de hiponatremia basada en la gravedad bioquímica- •
Definimos hiponatremia «leve» a la natremia entre 130 y 135mmol/L, medida por electrodo específico de iones.
- •
Definimos hiponatremia «moderada» a la natremia entre 125 y 129mmol/L, medida por electrodo específico de iones.
- •
Definimos hiponatremia «grave» a la natremia <125mmol/L, medida por electrodo específico de iones.
- •
Definimos hiponatremia «aguda» como la hiponatremia documentada de <48 h de duración.
- •
Definimos hiponatremia «crónica» como la hiponatremia documentada durante al menos 48 h.
- •
Si la hiponatremia no se puede clasificar, se considerará crónica, a menos que haya evidencia clínica o de la anamnesis de lo contrario (tablas 1 y 2).
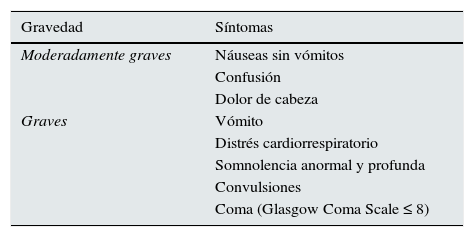
Tabla 1.Clasificación de los síntomas de hiponatremia
Gravedad Síntomas Moderadamente graves Náuseas sin vómitos Confusión Dolor de cabeza Graves Vómito Distrés cardiorrespiratorio Somnolencia anormal y profunda Convulsiones Coma (Glasgow Coma Scale ≤ 8) Tabla 5 del documento completo en línea1.
El grupo de desarrollo de la guía quiere subrayar que estos síntomas también pueden deberse a otras causas. Para evaluar la relación causal entre hiponatremia y un síntoma concreto (es decir, para evaluar si el síntoma es consecuencia de la hiponatremia o si la hiponatremia es consecuencia del síntoma de la enfermedad subyacente) se deben tener en cuenta los datos clínicos y la anamnesis. Cuanto más leve sea la hiponatremia bioquímica, más cuidado se debe tener al atribuir la causalidad de los síntomas a la hiponatremia. Esta lista no es exhaustiva y todos los síntomas que pueden ser signos de edema cerebral deben ser considerados como síntomas graves o moderados que pueden ser causados por hiponatremia.
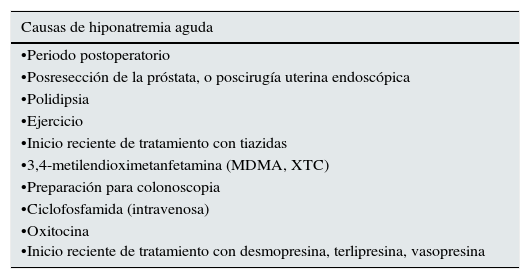
Tabla 2.Causas de hiponatremia aguda (<48 h)
Causas de hiponatremia aguda •Periodo postoperatorio •Posresección de la próstata, o poscirugía uterina endoscópica •Polidipsia •Ejercicio •Inicio reciente de tratamiento con tiazidas •3,4-metilendioximetanfetamina (MDMA, XTC) •Preparación para colonoscopia •Ciclofosfamida (intravenosa) •Oxitocina
•Inicio reciente de tratamiento con desmopresina, terlipresina, vasopresinaTabla 8 del documento completo en línea1.
- •
Definimos hiponatremia «moderadamente sintomática» como cualquier grado de hiponatremia asociado a síntomas moderadamente graves de hiponatremia (tabla 1).
- •
Definimos hiponatremia «gravemente sintomática» como hiponatremia asociada a síntomas graves de hiponatremia (tabla 1).
La hiponatremia puede clasificarse según diferentes parámetros, como la natremia, la velocidad de desarrollo, la gravedad de los síntomas, la osmolalidad sérica y el estado del volumen. Tenemos la intención de hacer una clasificación directamente relevante para el manejo del paciente. Sin embargo, las estrategias de tratamiento no pueden clasificarse adecuadamente según un solo criterio. Por lo tanto, las estrategias de tratamiento se han clasificados de acuerdo con combinaciones de estos criterios.
Las investigaciones publicadas proponen el uso de un umbral de 48 h para distinguir hiponatremia «aguda» y «crónica», ya que el edema cerebral parece ocurrir con mayor frecuencia cuando la hiponatremia se desarrolla en menos de 48 h.
Los estudios experimentales también señalan que el cerebro necesita aproximadamente 48 h para adaptarse a un ambiente hipotónico. Antes de la adaptación, hay riesgo de edema cerebral, debido a que la inferior osmolalidad extracelular promueve la entrada de agua en las células. Sin embargo, cuando se completa la adaptación, las células del cerebro pueden dañarse si la natremia aumenta demasiado rápidamente. La lesión de la vaina de mielina que aísla las neuronas individuales puede causar el llamado síndrome de desmielinización osmótica. Es, por lo tanto, importante distinguir entre hiponatremia aguda y crónica para evaluar si una persona tiene mayor riesgo de edema cerebral inmediato que de desmielinización osmótica. En la práctica clínica, la distinción entre hiponatremia aguda y crónica es a menudo poco clara, especialmente para los pacientes de urgencias. Si la clasificación como aguda o crónica no es posible, o cuando hay duda, debe considerarse crónica, a menos que haya razones para suponer que es aguda (tabla 10 del documento original)1.
La clasificación basada en síntomas tiene como objetivo reflejar el grado de edema cerebral y el riesgo inmediato. Permite ajustar el tratamiento al riesgo inmediato, con un tratamiento más agresivo para los síntomas más graves. Sin embargo, una clasificación basada solo en la gravedad de los síntomas tiene varias deficiencias, como que los pacientes pueden progresar de síntomas moderados a graves en cuestión de horas. Además, los síntomas de hiponatremia son inespecíficos y es preciso evaluar la posibilidad de que los síntomas tengan causas distintas de la hiponatremia. En general, se debe tener especial cuidado al atribuir síntomas moderadamente graves o graves a la hiponatremia cuando el grado de hiponatremia bioquímica es solo leve.
Los pacientes con hiponatremia pueden tener hipovolemia, euvolemia o hipervolemia, y muchos algoritmos de diagnóstico tradicionales comienzan con la evaluación clínica de la volemia. La evaluación clínica de la volemia tiene baja sensibilidad y especificidad, lo que podría dar lugar a errores tempranos de clasificación en el árbol de diagnóstico. Además, puede haber confusión con respecto al compartimento donde está el volumen (circulante o extracelular). Por lo tanto, hemos utilizado los términos «volumen circulante efectivo» y «volumen de líquido extracelular» en todo el texto para reducir la ambigüedad.
Hiponatremia hipotónica. Confirmación y exclusión de hiponatremia no hipotónica- •
Recomendamos excluir la hiponatremia hiperglucémica midiendo la glucemia y corregir la natremia medida en función de la glucemia si esta última está alta (1D).
- •
La hiponatremia con una osmolalidad medida <275 mOsm/kg siempre refleja hiponatremia hipotónica (no clasificado).
- •
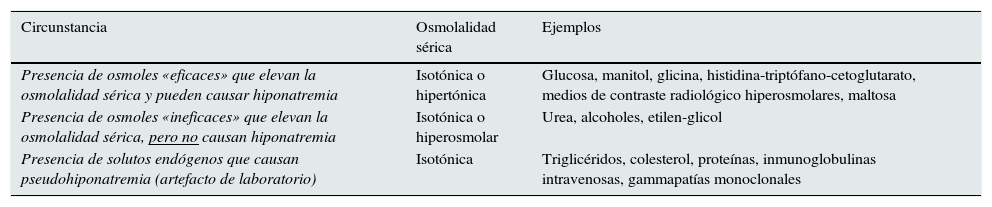
Acepte como «hiponatremia hipotónica» una hiponatremia sin evidencia de las causas de hiponatremia no hipotónica listadas en la tabla 3 (no clasificado).
Tabla 3.Causas de hiponatremia no hipotónica
Circunstancia Osmolalidad sérica Ejemplos Presencia de osmoles «eficaces» que elevan la osmolalidad sérica y pueden causar hiponatremia Isotónica o hipertónica Glucosa, manitol, glicina, histidina-triptófano-cetoglutarato, medios de contraste radiológico hiperosmolares, maltosa Presencia de osmoles «ineficaces» que elevan la osmolalidad sérica, pero no causan hiponatremia Isotónica o hiperosmolar Urea, alcoholes, etilen-glicol Presencia de solutos endógenos que causan pseudohiponatremia (artefacto de laboratorio) Isotónica Triglicéridos, colesterol, proteínas, inmunoglobulinas intravenosas, gammapatías monoclonales Tabla 10 del documento completo en línea1.
Se puede estimar la natremia corregida para el grado de hiperglucemia mediante las siguientes ecuaciones:
[Na+] es la concentración sérica de sodio (natremia) y [glucosa] es la concentración sérica de glucosa (glucemia).
Hay que añadir 2,4mmol/L a la natremia medida por cada 5,5mmol/L (100mg/dL) de aumento de la glucemia por encima de 5,5mmol/L (100mg/dL).
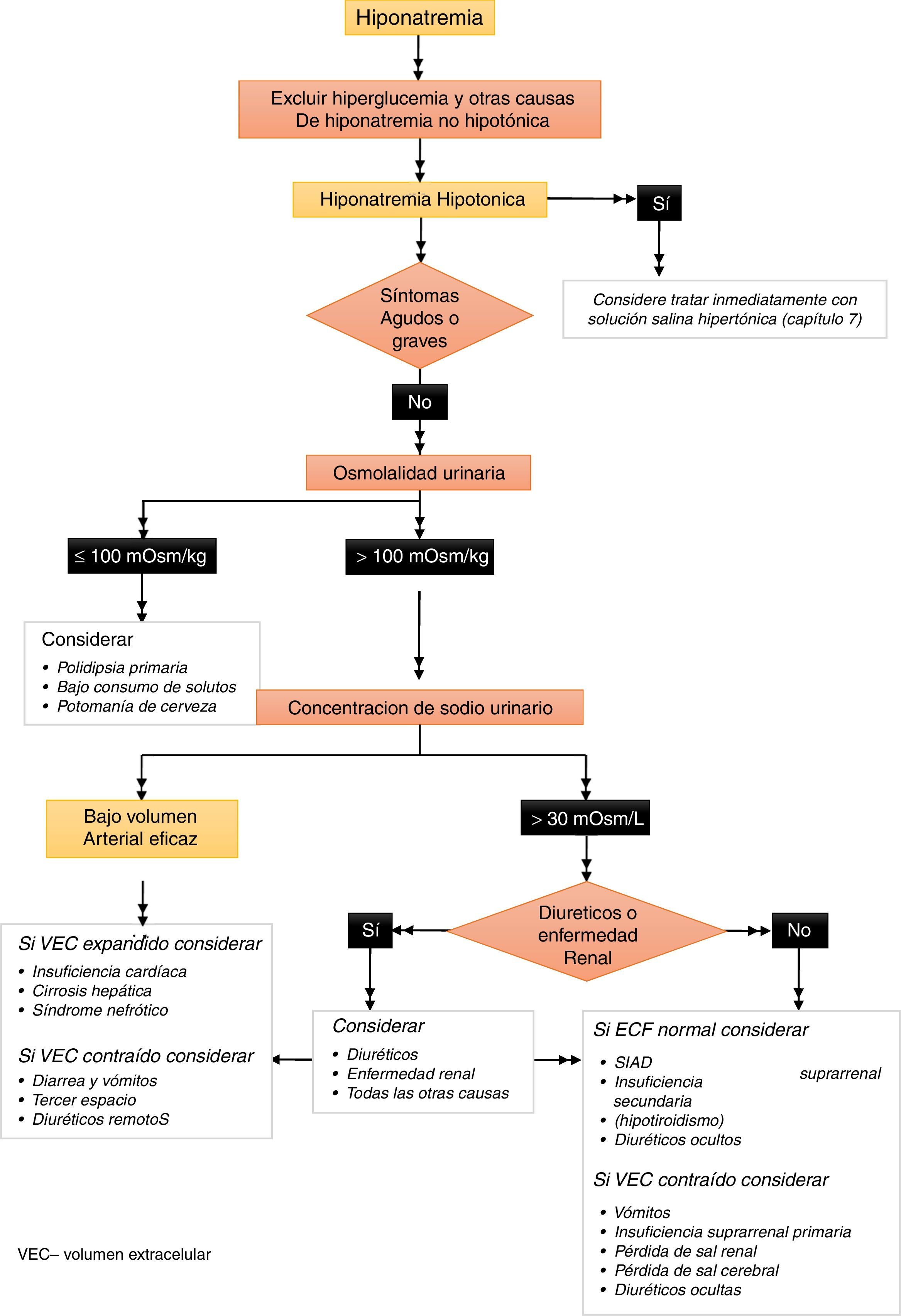
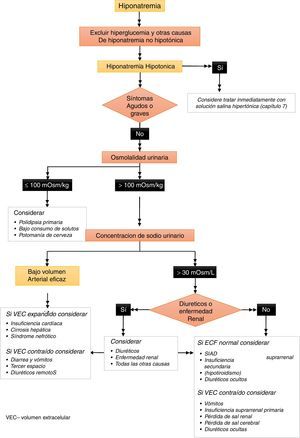
¿Qué parámetros utilizar para diferenciar las causas de hiponatremia hipotónica? (fig. 1)- •
Recomendamos como primer paso estudiar la osmolalidad de una muestra de orina (1D).
- •
Si la osmolalidad urinaria es ≤100 mOsm/kg, recomendamos aceptar que la causa de la hiponatremia hipotónica es un exceso relativo de la ingesta de agua (1D).
- •
Si la osmolalidad urinaria es>100 mOsm/kg, recomendamos analizar la concentración de sodio urinario en una muestra aislada de orina tomada al mismo tiempo que la muestra de sangre (1D).
- •
Si la concentración de sodio en orina es ≤30mmol/L, proponemos aceptar que la causa de la hiponatremia hipotónica es un volumen circulante efectivo bajo (2D).
- •
Si la concentración de sodio en orina es>30mmol/L, proponemos evaluar el volumen de líquido extracelular y el uso de diuréticos, para diferenciar causas probables de hiponatremia (2D).
- •
Indicamos que no es necesario medir la vasopresina (hormona antidiurética [ADH]) para confirmar el diagnóstico de secreción inadecuada de ADH (SIADH) (2D).
Figura 1.Algoritmo para el diagnóstico de hiponatremia.
Figura 6 del documento completo en línea. Nota importante: la referencia de capítulos en la figura se refiere al documento de la guía completa en línea1.
- •
La correcta interpretación de las mediciones de laboratorio requiere que las muestras de sangre y orina se hayan recogido simultáneamente.
- •
Por razones prácticas, la osmolalidad y la concentración de sodio se deben medir en la misma muestra de orina.
- •
Si la evaluación clínica indica que el volumen de líquido extracelular no está claramente aumentado y la concentración de sodio en orina es>30mmol/L, hay que excluir otras causas de hiponatremia hipotónica antes de diagnosticar síndrome de diuresis inapropiada (SIAD), que puede deberse a SIADH o a hiperrespuesta a niveles normales o bajos de ADH). Considere usar los criterios de diagnóstico de la tabla 4 y buscar causas conocidas de SIAD (tablas 5 y 6). Considere la posibilidad de insuficiencia suprarrenal primaria o secundaria como causa subyacente de la hiponatremia hipotónica. La enfermedad renal complica el diagnóstico diferencial de la hiponatremia. La enfermedad renal puede contribuir a la hiponatremia y, además, la capacidad de los riñones para regular la osmolalidad y el sodio urinarios puede estar disminuida, al igual que ocurre con el uso de diuréticos. En estas circunstancias, la osmolalidad y el sodio urinarios pueden no reflejar los efectos de los ejes hormonales que regulan la homeostasis del agua y del sodio, por lo que en pacientes con enfermedad renal se deberían usar con prudencia los algoritmos de diagnóstico de hiponatremia.
Tabla 4.Criterios diagnósticos para el síndrome de antidiuresis inapropiada
Criterios esenciales •Osmolalidad sérica eficaz <275 mOsm/kg •Osmolalidad urinaria>100 mOsm/kg en presencia de disminución de la osmolalidad eficaz •Euvolemia clínica
•Ausencia de insuficiencia adrenal, tiroidea, pituitaria o renal
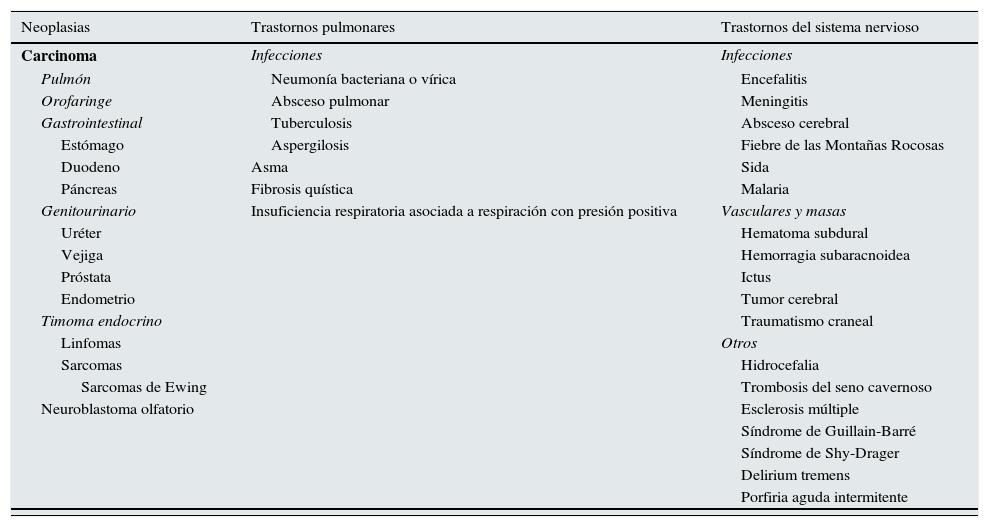
•Sin uso reciente de diuréticosCriterios suplementarios •Ácido úrico en suero <0,24mmol/L (<4mg/dl) •Urea sérica <3,6mmol/L (<21,6mg/dL) •No se corrige la hiponatremia después de infusión de solución salina isotónica (NaCl 0,9%) •Excreción fraccional de sodio>0,5% •Excreción fraccional de urea>55% •Excreción fraccional de ácido úrico>12% •Corrección de hiponatremia al restringir los líquidos Tabla 5.Causas del síndrome de antidiuresis inadecuada
Neoplasias Trastornos pulmonares Trastornos del sistema nervioso Carcinoma Infecciones Infecciones Pulmón Neumonía bacteriana o vírica Encefalitis Orofaringe Absceso pulmonar Meningitis Gastrointestinal Tuberculosis Absceso cerebral Estómago Aspergilosis Fiebre de las Montañas Rocosas Duodeno Asma Sida Páncreas Fibrosis quística Malaria Genitourinario Insuficiencia respiratoria asociada a respiración con presión positiva Vasculares y masas Uréter Hematoma subdural Vejiga Hemorragia subaracnoidea Próstata Ictus Endometrio Tumor cerebral Timoma endocrino Traumatismo craneal Linfomas Otros Sarcomas Hidrocefalia Sarcomas de Ewing Trombosis del seno cavernoso Neuroblastoma olfatorio Esclerosis múltiple Síndrome de Guillain-Barré Síndrome de Shy-Drager Delirium tremens Porfiria aguda intermitente Fármacos Otras causas Estimulantes de la liberación o acción de la vasopresina Hereditaria Antidepresivos Mutación de ganancia de función del receptor V2 de la vasopresina ISRS Idiopática Tricíclicos Transitoria IMAO Asociada al ejercicio Venlafaxina Anestesia general Anticonvulsivos Náuseas Carbamazepina Dolor Oxcarbazepina Estrés Valproato sódico Lamotrigina Antipsicóticos Fenotiazidas Butirofenonas Fármacos anticancerosos Alcaloides de la vinca trombosis Compuestos de platino Ifosfamida Melfalán Ciclofosfamida Metotrexato Pentostatina Antidiabéticos Clorpropamida Tolbutamina Miscelánea Opiáceos MDMA (XTC) Levamisol Interferón AINE Clofibrato Nicotina Amiodarona Inhibidores de la bomba de protones Anticuerpos monoclonales Análogos de vasopresina Desmopresina Oxitocina Terlipresina Vasopresina Tabla 7 del documento completo en línea1.
Fuente: Adaptado de Liamis et al.5.
AINE: fármacos antiinflamatorios no esteroideos; IMAO: inhibidores de la monoaminooxidasa; ISRS: inhibidores selectivos de la recaptación de serotonina; MDMA: 3,4-metilendioximetanfetamina; sida: síndrome de inmunodeficiencia adquirida.
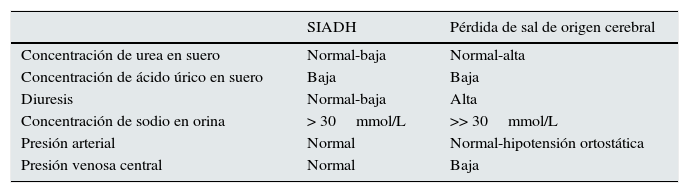
Tabla 6.Diferencias entre SIADH y pérdida de sal de origen cerebral
SIADH Pérdida de sal de origen cerebral Concentración de urea en suero Normal-baja Normal-alta Concentración de ácido úrico en suero Baja Baja Diuresis Normal-baja Alta Concentración de sodio en orina > 30mmol/L >> 30mmol/L Presión arterial Normal Normal-hipotensión ortostática Presión venosa central Normal Baja - •
La prueba de carga de agua no suele ser útil para el diagnóstico diferencial de hiponatremia hipotónica y puede ser peligrosa.
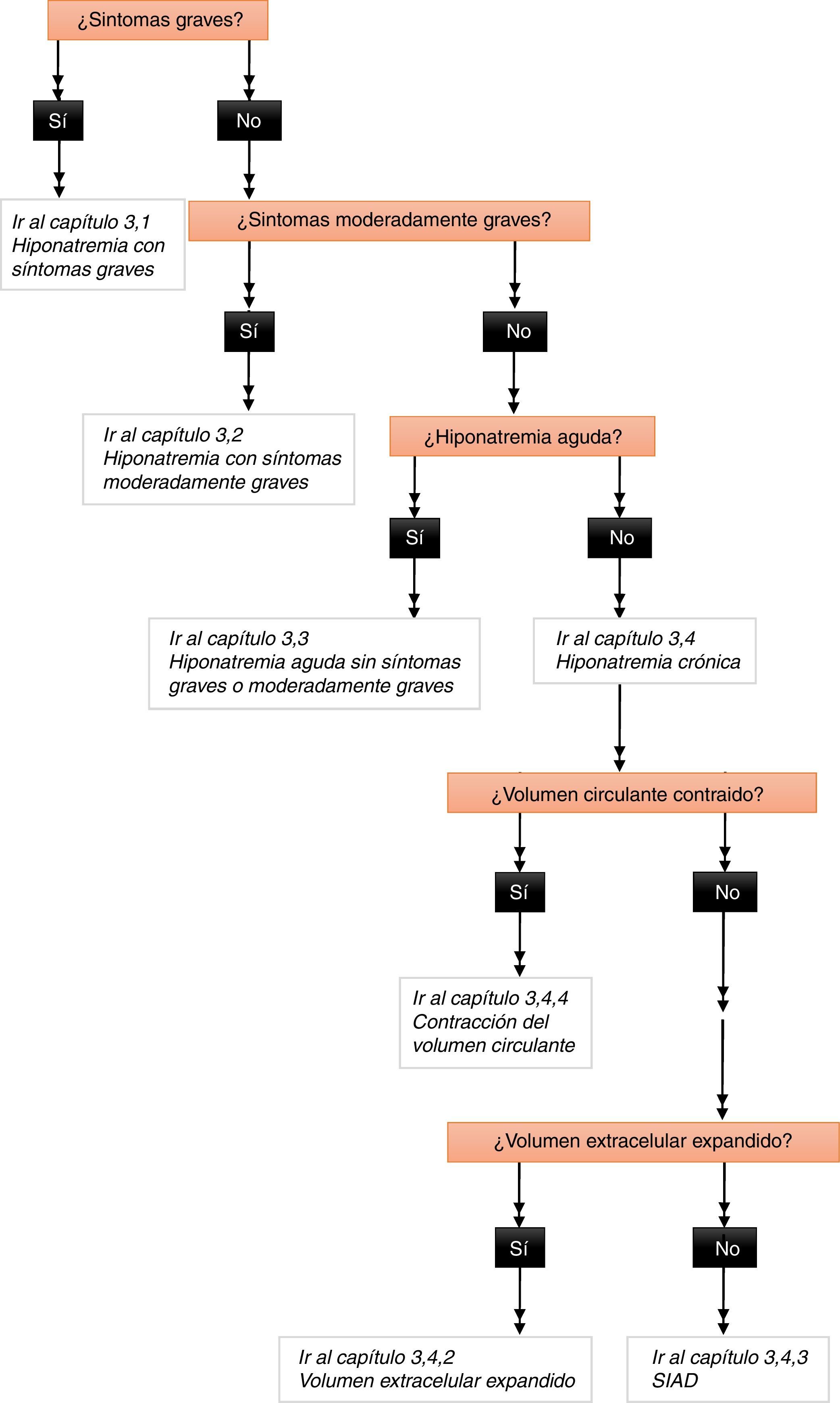
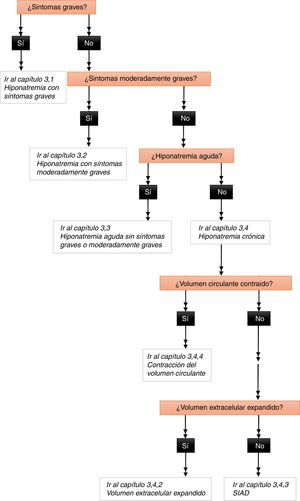
Las recomendaciones individuales y las declaraciones sobre la gestión de la hiponatremia solo pueden ser interpretadas y aplicadas correctamente si se considera dentro de la estructura ilustrada en la figura 2.
Algoritmo para la gestión de la hiponatremia hipotónica.
Figura 7 del documento completo en línea. Nota importante: los números en los recuadros se refieren al documento de la guía completa en línea1.
El grupo de desarrollo de la guía consideró que, con síntomas graves o moderadamente graves, el riesgo agudo de edema cerebral es mayor que el riesgo de síndrome de desmielinización osmótica, lo que justifica un tratamiento urgente en estas condiciones, independientemente del grado de la hiponatremia bioquímica o del patrón temporal (aguda frente a crónica). Por el contrario, el grupo de desarrollo de la guía cree que, en ausencia de síntomas graves o moderadamente graves, hay tiempo para evaluar el diagnóstico, por lo que el enfoque más razonable es el tratamiento de las causas específicas.
Es fundamental entender que para clasificar correctamente los síntomas como «graves» o «moderadamente graves» debe haber suficiente confianza en que son consecuencia de la hiponatremia. Si la hiponatremia es leve y los síntomas son graves o moderadamente graves, el grupo de desarrollo de la guía aconseja aceptar la causalidad solo en casos excepcionales. En consecuencia, en general, lo que exponemos sobre los síntomas graves o moderadamente graves a contiuaciónno es aplicable cuando la hiponatremia es leve desde el punto de vista bioquímico (ver capítulos 7.1, 7.2 y 7.3 de la guía completa)1. Es también esencial entender que el grupo de desarrollo de la guía distingue entre los objetivos y los límites. Un objetivo es una meta que se aspira a alcanzar; es el cambio en la natremia que se desea y espera alcanzar con un tratamiento concreto. Sin embargo, un límite es un cambio en la natremia que no se quiere superar y, si se supera, requiere una rápida intervención correctora. Además, el lector debe tener en cuenta que las cifras absolutas que se proporcionan como «objetivos» o «límites» deben siempre interpretarse en el contexto clínico de cada paciente.
Hiponatremia con síntomas gravesGestión de la primera hora, independientemente de si la hiponatremia es aguda o crónica- •
Recomendamos una intervención rápida mediante la infusión intravenosa de 150ml de solución salina hipertónica (NaCl 3%) o equivalente en 20 min (1D).
- •
Sugerimos medir la natremia a los 20 min mientras se repite la infusión de 150ml de solución salina hipertónica (NaCl 3%) o equivalente en los siguientes 20 min (2D).
- •
Proponemos repetir las 2recomendaciones terapéuticas anteriores 2veces o hasta alcanzar un objetivo de aumento en 5mmol/L de la natremia (2D).
- •
Es aconsejable tratar a los pacientes con hiponatremia grave sintomática en un entorno donde se pueda proporcionar monitorización bioquímica y clínica cercana (no calificado).
- •
Recomendamos detener la infusión de solución salina hipertónica (1D).
- •
Recomendamos mantener la línea intravenosa abierta mediante la infusión del menor volumen posible de solución salina isotónica (NaCl 0,9%) hasta iniciar el tratamiento de las causas específicas (1D).
- •
Recomendamos iniciar un tratamiento específico si se identifica la causa, con el objetivo de, al menos, estabilizar la natremia (1D).
- •
Recomendamos limitar el aumento de la natremia a una total de 10mmol/L durante las primeras 24 h y a un máximo de 8mmol/L más durante cada periodo de 24 h a partir de entonces hasta que la natremia llegue a 130mmol/L (1D).
- •
Proponemos comprobar la natremia después de 6 y 12 h, y todos los días después hasta que la natremia se estabilice bajo tratamiento estable (2D).
- •
Recomendamos mantener la infusión intravenosa de solución salina hipertónica (NaCl 3%) o equivalente con el objetivo de aumentar la natremia 1mmol/L/h adicional (1D).
- •
Recomendamos detener la infusión de solución salina hipertónica (NaCl 3%) o equivalente cuando los síntomas mejoran o la natremia aumenta 10mmol/L en total o llega a 130mmol/L, lo que ocurra primero (1D).
- •
Recomendamos buscar diagnósticos adicionales que justifiquen los síntomas, además de la hiponatremia (1D).
- •
Proponemos comprobar la natremia cada 4 h, siempre que se mantenga la infusión intravenosa de solución salina hipertónica (NaCl 3%) o equivalente (2D).
- •
La infusión rápida de solución salina hipertónica puede salvar vidas. Sin embargo, la preparación de una infusión de solución salina hipertónica (NaCl 3%) toma tiempo y pueden producirse errores en el cálculo de la cantidad requerida de cloruro de sodio. Por lo tanto, puede ser útil que la farmacia almacene bolsas prepreparadas de 150ml de solución salina hipertónica (NaCl 3%). Esto asegura que las soluciones sean preparadas en condiciones estériles, ya sea por el farmacéutico o el fabricante, y que están disponibles para perfusión inmediata sin tener que prepararlas en el momento.
- •
Considere el cálculo del volumen de solución salina hipertónica (NaCl 3%) basado en el peso (2ml/kg) en lugar de la prescripción fija de 150ml de solución salina en casos de desviación obvia de la composición corporal.
- •
No espere que los pacientes con síntomas graves se recuperen por completo de inmediato, ya que la recuperación completa del cerebro puede tardar algún tiempo. A veces no es posible evaluar una mejora en los síntomas, por ejemplo, porque el paciente está intubado y sedado. En estos casos, recomendamos seguir la guía como se describe más arriba en Seguimiento en caso de mejoría de los síntomas después de un aumento de la natremia de 5mmol/L en la primera hora (capítulo 7.1.2. de la publicación completa).
- •
Tenga en cuenta que, si hay hipopotasemia, la corrección de la hipopotasemia contribuirá a aumentar la natremia.
- •
Para lograr el aumento de 1mmol/L/h aconsejado en Seguimiento en caso de no mejoría de los síntomas después de un aumento de la natremia de 5mmol/L en la primera hora (véase el capítulo 7.1.3. de la guía completa), se puede usar la fórmula de Adrogué-Madias, pero tenga en cuenta que el aumento real puede ser superior al calculado:
[Na+] es la concentración de sodio en mmol/L y [K+] es la concentración de potasio en mmol/L.
El numerador en la fórmula 1 es una simplificación de la expresión en la fórmula 2, con el valor dado por la ecuación en mmol/L. El volumen de agua corporal total estimado (en litros) se calcula como una fracción del peso corporal. La fracción es 0,6 en los hombres de edad mediana y 0,5 en las mujeres de edad mediana; y de 0,5 y 0,45 en hombres y mujeres de mayor edad, respectivamente. En general, los volúmenes extracelular e intracelular representan el 40 y el 60% del agua corporal total, respectivamente. La fórmula de Adrogué-Madias estima el efecto de la infusión de 1 L de una solución con la [Na+] especificada2.
La hiponatremia con síntomas moderadamente graves- •
Recomendamos comenzar rápidamente la búsqueda de la causa (1D).
- •
Recomendamos suspender, si es posible, los medicamentos y otros factores que pueden contribuir a la hiponatremia o provocarla (no clasificado).
- •
Recomendamos el tratamiento de las causas específicas (1D).
- •
Proponemos un tratamiento inmediato con una sola infusión intravenosa de 150ml de solución salina hipertónica (NaCl 3%) o equivalente durante 20 min (2D).
- •
Proponemos un objetivo de aumento de la natremia de 5mmol/L/24h (2D).
- •
Proponemos limitar el aumento de la natremia a 10mmol/L en las primeras 24 h y a 8mmol/L durante cada 24 h a partir de entonces, hasta que se alcance una natremia de 130mmol/L (2D).
- •
Proponemos medir la natremia después de una, 6 y 12 h (2D).
- •
Proponemos la exploración de diagnósticos adicionales como causas de los síntomas, si no mejoran al aumentar la natremia (2D).
- •
Proponemos considerar tratar al paciente como si los síntomas fueran graves si la natremia disminuye aún más a pesar de tratar la causa subyacente (2D).
- •
Asegúrese de que la natremia se ha medido utilizando la misma técnica que utilizó para la medición anterior y de que no se han producido errores administrativos en el manejo de muestras (no clasificado).
- •
Si es posible, suspenda los fluidos, medicamentos y otros factores que pueden contribuir a la hiponatremia o provocarla (no clasificado).
- •
Recomendamos comenzar rápidamente la búsqueda de la causa (1D).
- •
Recomendamos tratar las causas específicas (1D).
- •
Si la disminución aguda de la natremia excede 10mmol/L, proponemos una única infusión intravenosa de 150ml de solución salina hipertónica (NaCl 3%) o equivalente en 20 min (2D).
- •
Proponemos medir la natremia después de 4h, utilizando la misma técnica que se utilizó para la medición anterior (2D).
- •
Suspenda la fluidoterapia, medicamentos y otros factores no esenciales que puedan contribuir a la hiponatremia o provocarla (no clasificado).
- •
Recomendamos tratar las causas específicas (1D).
- •
En la hiponatremia leve, proponemos no administrar un tratamiento cuyo único objetivo sea aumentar la natremia (2C).
- •
En la hiponatremia moderada o grave, recomendamos evitar un aumento de la natremia de >10mmol/L durante las primeras 24 h y de >8mmol/L durante periodos de 24 h a partir de entonces (1D).
- •
En la hiponatremia moderada o grave, proponemos medir la natremia cada 6h hasta que la natremia se haya estabilizado con un tratamiento estable (2D).
- •
En caso de hiponatremia sin resolver, reconsidere el algoritmo diagnóstico y solicite el asesoramiento de expertos (no clasificado).
- •
Recomendamos no tratar con el único objetivo de aumentar la natremia si la hiponatremia es leve o moderada (1C).
- •
Proponemos la restricción de líquidos para evitar una mayor sobrecarga de líquidos (2D).
- •
Recomendamos no usar antagonistas de los receptores de la vasopresina (1C).
- •
Recomendamos no usar demeclociclina (1D).
- •
En la hiponatremia moderada o grave, proponemos restringir la ingesta de líquidos como tratamiento de primera línea (2D).
- •
En la hiponatremia moderada o grave, proponemos considerar como tratamientos de segunda línea: aumentar la ingesta de soluto con 0,25 a 0,50g/kg/día de urea o una combinación de diuréticos del asa a dosis bajas y cloruro de sodio oral (2D).
- •
En la hiponatremia moderada o grave, recomendamos no usar litio ni demeclociclina (1D).
- •
En la hiponatremia moderada, no recomendamos usar antagonistas de receptores de la vasopresina (1C).
- •
En la hiponatremia grave, recomendamos no usar antagonistas de receptores de la vasopresina (1C).
- •
Recomendamos restaurar el volumen extracelular con la infusión intravenosa de solución salina isotónica (NaCl 0,9%) o una solución cristaloide equilibrada a un ritmo de 0,5 a 1,0ml/kg/h (1B).
- •
Es recomendable tratar a los pacientes con inestabilidad hemodinámica en un ambiente donde se pueda proporcionar monitorización bioquímica y clínica cercana (no clasificado).
- •
En caso de inestabilidad hemodinámica, la necesidad de una rápida reposición de líquidos se antepone al riesgo de un aumento demasiado rápido de la natremia (no clasificado).
- •
Un incremento repentino en la diuresis a>100ml/h indica un aumento del riesgo de un incremento demasiado rápido de la natremia. Si la actividad de la vasopresina se suprime súbitamente, como ocurre cuando se restaura el volumen intravascular en la hipovolemia, el aclaramiento de agua libre puede aumentar drásticamente, lo que causa un aumento de la natremia más rápido de lo esperado.
Si la diuresis aumenta de repente, aconsejamos medir la natremia cada 2h hasta que se estabilice bajo un tratamiento estable. El consejo implícito de monitorizar la diuresis no implica que aconsejemos una sonda vesical exclusivamente para este fin.
La mayoría de los pacientes serán capaces de orinar de forma espontánea y de recoger la orina para monitorizar la diuresis.
Como forma de aumentar la ingesta de solutos, recomendamos probar la ingesta diaria de 0,25 a 0,50g/kg de urea. El sabor amargo se puede reducir mediante la combinación con productos de sabor dulce. El farmacéutico puede preparar bolsitas con: urea 10g, NaHCO3 2g, ácido cítrico 1,5g, sacarosa 200mg, que se disuelven en 50 a 100ml de agua. Esta receta produce una solución más aceptable para el paladar, ligeramente espumosa.
¿Qué hacer si la hiponatremia se corrige demasiado rápido?- •
Recomendamos una intervención rápida para volver a bajar la natremia si aumenta>10mmol/L durante las primeras 24 h o >8mmol/L, en cualquier periodo subsiguiente de 24 h (1D).
- •
Recomendamos suspender el tratamiento activo en curso (1D).
- •
Recomendamos consultar a un experto para discutir si es conveniente iniciar una infusión de 10ml/kg de peso corporal de agua libre de electrólitos (por ejemplo, soluciones glucosadas) durante una hora, supervisando estrictamente la diuresis y el balance de líquidos (1D).
- •
Recomendamos consultar a un experto para discutir si es conveniente añadir desmopresina intravenosa (2 mcg), que no debería repetirse con más frecuencia que cada 8 h (1D).
Esta guía fue traducida con la aprobación de ERBP, el organismo de guías clínicas de la ERA-EDTA. Sin embargo, ERBP solo asume la plena responsabilidad de la guía original completa en inglés publicada en Nephrol Dial Transplant. 2014; 29 (Suppl 2): I1-I39 (1). Disponible en: http://ndt.oxfordjournals.org/content/29/suppl_2/i1.full.pdf+html y en http://european-renal-best-practice.org/
Conflicto de interesesA.O. y L.G. E. declaran no tener ningún conflicto de intereses. Los conflictos de interés del resto del grupo están recogidos en www.european-renal-best-practice.org/content/Joint-workgroup-hyponatraemia
L.G.E. y A.O. pertenecen a RETIC ISCIII REDINREN RD012/0021 Fondos FEDER. AO está apoyado por el Programa de Intensificación de Actividad Investigadora (ISCIII).
Goce Spasovski, nefrólogo, Universidad Estatal de Hospital de Skopie, Skopie, Macedonia.
Raymond Vanholder, nefrólogo, Hospital Universitario de Gante, Gante, Bélgica.
Bruno Allolio, endocrinólogo, Hospital de la Universidad de Würzburg, Würzburg, Alemania.
Djillali Annane, intensivista, Hospital Raymond Poincaré, Universidad de Versalles Saint Quentin, París, Francia.
Steve Ball, endocrinólogo, Hospitales de Newcastle y Universidad de Newcastle, Newcastle, Reino Unido.
Daniel Bichet, nefrólogo, Sacré-Coeur Hospital, Montreal, Canadá.
Guy Decaux, Medicina Interna, Hospital de la Universidad Erasmus, Bruselas, Bélgica.
Wiebke Fenske, endocrinólogo, Hospital de la Universidad de Würzburg, Würzburg, Alemania.
Ewout Hoorn, nefrólogo, Centro Médico Erasmus, Róterdam, Países Bajos.
Carole Ichai, intensivista, Hospital de la Universidad de Niza, Niza, Francia.
Michael Joannidis, intensivista, Hospital de la Universidad de Innsbruck, Innsbruck, Austria.
Alain Soupart, Medicina Interna, Hospital de la Universidad Erasmus, Bruselas, Bélgica.
Robert Zietse, nefrólogo, Centro Médico Erasmus, Róterdam, Países Bajos.
María Haller, nefrológa, KH Elisabethinen Linz, Linz, Austria.
Evi Nagler, nefrológa, Hospital de la Universidad de Gante, Gante, Bélgica.
Wim van Biesen, nefrológo, presidente de ERBP, Hospital de la Universidad de Gante, Gante, Bélgica.
Sabine van der Veer, especialista de Implementación, Centro Médico de Ámsterdam, Ámsterdam, Países Bajos.