El síndrome de vena cava superior es una entidad clínica cada vez más frecuente secundaria a la colocación de catéteres intravasculares, cuyo uso en pacientes en hemodiálisis es actualmente más habitual. La clínica engloba desde la aparición de disnea, edema facial o tos hasta complicaciones menos usuales como hemorragia digestiva alta secundaria a varices esofágicas. Se describe el caso de un paciente que tras portar durante 1 año un catéter yugular derecho, presentó al tiempo un cuadro clínico secundario al síndrome de vena cava superior, con una complicación inusual consistente en hemorragia digestiva alta secundaria a varices esofágicas. Durante la evolución clínica se realizaron en el paciente varias embolizaciones selectivas de ramas de la vena ácigos responsables de las varices esofágicas que sangraban. Además se realizó angioplastia de la vena cava superior, lo que ayudó a que se redujeran las varices y el paciente no volviera a presentar cuadros de anemización. El síndrome de vena cava superior puede provocar manifestaciones clínicas atípicas, a tener en cuenta en pacientes que han portado en algún momento dispositivos intravasculares.
INTRODUCCIÓN
El síndrome de vena cava superior (SVCS) es una entidad clínica conocida desde hace años, que se produce por una obstrucción total o parcial del flujo sanguíneo de la vena cava superior (VCS) en su recorrido hacia la aurícula derecha y cuya etiología ha ido evolucionando en las últimas décadas. Aunque la causa maligna sigue siendo la más frecuente (principalmente por tumores pulmonares no microcíticos), la benigna está aumentando en los últimos años por la utilización de dispositivos intravasculares, entre ellos los catéteres centrales1-3.
En los pacientes con enfermedad renal crónica en hemodiálisis es frecuente la utilización de catéteres permanentes o transitorios, cuyo uso está aumentando, ya sea por la edad o por comorbilidad de los pacientes. Por ello, el SVCS está en alza, sobre todo cuanto más tiempo se mantienen los accesos intravasculares; sin embargo, la prevalencia de SVCS en pacientes con problemas de acceso vascular no es del todo conocida4.
Los síntomas principales aparecen en la zona de cuello y cabeza, y se refieren como sensación de plenitud en la cabeza, disnea o tos. Los hallazgos clínicos se basan en la existencia de hinchazón en cara y cuello, tronco, extremidad superior, enrojecimiento de cara, cianosis, estridor, dificultad respiratoria e incluso síntomas neurológicos1,2,5. La gravedad del cuadro depende de la velocidad de su instauración y hará que sea más o menos evidente la existencia de colateralidad venosa en tórax1.
Además de estos signos y síntomas habituales en el SVCS, existen otras presentaciones clínicas menos comunes como son la hemorragia digestiva alta (HDA) por varices esofágicas secundarias a la obstrucción de VCS. Se expone el caso de un paciente que presentó este inusual cuadro clínico.
CASO CLÍNICO
Paciente de 27 años, con enfermedad renal crónica secundaria a nefropatía por reflujo, que inicia hemodiálisis a los 11 años por fístula arteriovenosa (FAV) radiocefálica izquierda. Trasplante renal de los 12 a los 22 años, con nefropatía crónica del injerto que posteriormente requiere de trasplantectomía. Tórpida historia de accesos vasculares en hemodiálisis, reinicia hemodiálisis por FAV humerocefálica izquierda que se tromba, y se le coloca catéter permanente yugular derecho, que incluso precisa de recambio, durante 1 año. Posteriormente, FAV humerocefálica derecha con trombosis parcial, por lo que se realiza FAV mediante interposición de prótesis de politetrafluoroetileno desde humeral a cefálica de brazo izquierdo, acceso que es el que actualmente se está utilizando. La FAV derecha se trombosa de forma total al mes.
Coincidiendo con la trombosis parcial de la FAV derecha y la realización de la FAV protésica izquierda, presenta un cuadro de HDA que precisa de politransfusión sanguínea por anemización grave. En la endoscopia digestiva alta (EDA) se aprecian 4 cordones varicosos medianos que no desaparecen con la insuflación, uno de ellos con puntos rojos en la porción proximal. Fue dado de alta estable sin signos de hemorragia. Un año antes se había realizado EDA de control por protocolo pretrasplante renal, con aparición de 3 cordones varicosos en tercio distal de tamaño medio y se había descartado hepatopatía, trombosis e hipertensión portal por ecografía.
Un año después de la EDA se realiza angio-TC (tomografía computarizada) de tórax donde se aprecia trombo en VCS antes de la entrada en aurícula derecha que oblitera la luz y que es origen de colateralidad; en ese momento se revisan TC previas y se aprecia la existencia de dicha patología (no informada) desde 1 año antes. Un año tras la primera HDA se realiza nueva EDA con la presencia de cordones esofágicos hacia el tercio medio del esófago y se colocan 5 bandas esofágicas.
Al mes de esta última EDA se produce nueva HDA con anemización menos importante y en EDA se aprecia aumento leve de las varices. A los 2 meses, nuevo episodio de HDA y tras la EDA se decide colocar bandas de ligadura por mayor dilatación varicosa. En ese tiempo se realiza una flebografía selectiva de la ácigos, identificando variz esofágica y se emboliza selectivamente usando coils y polidocanol el origen de la vena de drenaje esofágico sin afectar a colaterales.
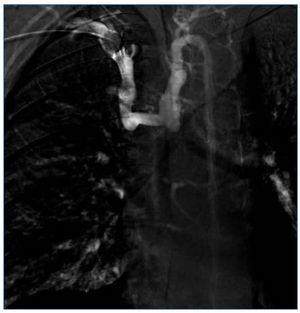
Dos meses más tarde, una nueva EDA observa cordones varicosos en tercio medio, estables. En ese tiempo se realiza flebografía, observando oclusión de la VCS con colateralidad a través del sistema ácigos (figura 1).
Figura 1. Cavografía con oclusión de la vena cava superior y colateralidad a través fundamentalmente del sistema ácigos.
Tres meses más tarde, la EDA de control aprecia aumento de las varices, que se extienden por todo el esófago, motivo por el cual se realiza nueva embolización selectiva de venas de drenaje esofágico. Dos meses más tarde, la EDA describe mejoría en el tamaño de los cordones varicosos.
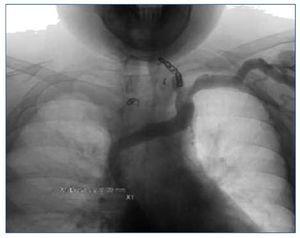
Al mes se realizó angioplastia de VCS y se consiguió dilatar hasta 12 mm con buen resultado y sin necesidad de stent (figura 2), y a los 2 meses una nueva EDA de control observa mejoría del calibre de las varices.
Figura 2. Resultado tras angioplastia de vena cava superior.
Al mes y 2 meses de la angioplastia de VCS se realizan nuevas flebografías de control, donde se aprecia estabilidad de la estenosis previamente dilatada.
Tras la tercera HDA, los cuadros de anemización fueron menos importantes y tras la angioplastia de VCS y mejoría de las varices esofágicas, el paciente permaneció estable. Tras 1 año de la última EDA se realiza nuevo control sin cambios. El paciente se encuentra actualmente asintomático.
DISCUSIÓN
El SVCS se produce por dificultad de paso sanguíneo a través de la VCS, lo que provoca síntomas más o menos graves dependiendo de la rapidez de instauración1. Históricamente se ha relacionado con procesos malignos hasta en un 80 % de los casos, pero hoy día es cada vez más frecuente que esta entidad clínica sea secundaria a procesos benignos relacionados con la inserción de catéteres venosos que provocan estenosis o trombosis por lesión intrínseca de la pared del vaso; esta etiología se describe hasta en un 40 % de los portadores de dispositivos intravasculares1,2,6. La utilización de catéteres en hemodiálisis es habitual, ya sea de forma transitoria o definitiva, si no se consigue otro tipo de acceso vascular, y ello contribuye al aumento de la incidencia de SVCS y otras complicaciones asociadas7,8. Se han descrito factores de riesgo asociados a la aparición de SVCS como son el tipo de catéter utilizado, la ubicación de este, el tipo de material o la duración de la inserción6,9. A este respecto se ha publicado la existencia de estenosis en el 41 % de los pacientes en hemodiálisis que mantenían catéter central durante más de 14 meses y, además, aunque clásicamente se ha asociado más estenosis a la inserción subclavia, a pesar de utilizar con menos frecuencia esta vía, sigue siendo común la aparición de SVCS4,6.
Nuestro paciente portó, 3 años antes de la aparición de la clínica, un catéter venoso en yugular derecha durante 1 año, lo que indica la evolución lenta de la lesión vascular provocada con anterioridad10.
La aparición de HDA es una presentación clínica inusual en este cuadro clínico, aunque en la bibliografía se han descrito casos parecidos al de nuestro paciente, en los cuales la existencia de trombosis en VCS provocaba varices esofágicas11-17. En algunas series se ha descrito aparición de varices esofágicas hasta en un 30 % de los pacientes que presentan obstrucción de la VCS11.
En este paciente, las varices esofágicas se hicieron sintomáticas tras la realización de FAV protésica en el brazo; esta coincidencia puede tener que ver con la alteración de las presiones venosas, influida tanto por el SVCS como por la propia FAV17.
Las varices esofágicas, que clásicamente se deben a hipertensión portal, son el resultado del aumento de flujo de sangre hepatófugo y dan lugar a las llamadas varices ascendentes o “cuesta arriba”, que se visualizan en porciones más distales del esófago. Sin embargo, las varices denominadas “downhill” (“cuesta abajo” o descendentes) se aprecian en el tercio superior del esófago y se han descrito de forma esporádica; principalmente se atribuyen a la obstrucción de la VCS, que provoca inversión en la dirección del flujo normal de la sangre en el plexo esofágico superior. En estos casos, la angiografía realizada describe una oclusión proximal de la VCS con un sistema ácigos y hemiácigos desarrollado, formando colaterales para mejorar el flujo de la propia VCS14. Que la aparición de las varices sea a nivel superior del esófago o implique la totalidad de este depende del nivel de obstrucción de la VSC, ya sea por encima o por debajo del sistema ácigos11,16. Las varices descendentes son de menor calibre y esto explica, en parte, el menor sangrado de las mismas comparado con las ascendentes11.
En el caso presentado, la EDA visualizó varices en el tercio medio o distal esofágico, lo que diferencia a nuestro paciente de otros casos publicados en la bibliiografía11-17.
Cuando se presenta hemorragia de varices esofágicas, el tratamiento de elección es la técnica de ligadura con bandas, técnica que se prefiere a la esclerosis12,18. Nuestro paciente precisó colocación de bandas en dos ocasiones.
Para intentar disminuir el riesgo de hemorragia, también se realizó embolización selectiva de ramas de la ácigos que alimentaban las varices esofágicas; esta técnica de embolización aplicada a los vasos que nutren las varices también se ha utilizado en otros casos19.
Sin embargo, en nuestro paciente la clínica, tanto de hemorragia digestiva como de edema facial y colateralidad en tórax, mejoró tras intervenir sobre la VCS. La realización de angioplastia es una técnica útil para repermeabilizar la VCS y ampliamente descrita; en ocasiones es necesaria la colocación de stent para mejorar los resultados de la técnica15-17,20. En el caso descrito, la dilatación con balón de la zona de obstrucción fue suficiente para mejorar el flujo sanguíneo en VSC y, por el momento, el paciente se encuentra estable después de 1 año de evolución.
Conflictos de interés
Los autores declaran que no tienen conflictos de interés potenciales relacionados con los contenidos de este artículo.
Correspondencia: María José Torres Sánchez
Centro de Hemodiálisis Nevada.
Periodista Francisco Javier Cobos, 7. 18014 Granada.
mjtosan@gmail.com