La enfermedad renal es un problema global de salud pública que afecta a más de 750 millones de personas alrededor de todo el mundo1. La carga de la enfermedad renal varía sustancialmente a lo largo del planeta, al igual que su detección y tratamiento. A pesar de que la magnitud y el impacto de la enfermedad renal están mejor definidos en los países desarrollados, evidencia reciente sugiere que los países en desarrollo tienen una carga de la enfermedad similar o incluso mayor que los primeros2.
En muchos escenarios, las tasas de enfermedad renal y la provision de su cuidado están definidas por factores socioeconómicos, culturales y políticos, ocasionando disparidades significativas en la carga de la enfermedad, aún en países desarrollados3. Estas disparidades existen a lo largo de todo el espectro de la enfermedad renal —desde los esfuerzos preventivos para limitar el desarrollo de la lesión renal aguda (LRA) o de la enfermedad renal crónica (ERC) hasta la tamización para enfermedad renal entre las personas con alto riesgo de desarrollarla, al acceso a cuidado y tratamiento subespecializado de la falla renal con terapia de reemplazo renal (TRR). El Día Mundial del Riñón 2019 ofrece una oportunidad para hacer conciencia de la enfermedad renal y resaltar las disparidades en su carga y el estado actual de la capacidad global para su prevención y manejo. En este editorial, resaltamos estas disparidades y hacemos énfasis en el papel de las políticas públicas y las estructuras organizacionales en su atención. También destacamos las oportunidades de mejorar nuestro entendimiento de las disparidades en la enfermedad renal, la mejor forma de que estas puedan ser reducidas y cómo canalizar esfuerzos enfocados a alcanzar una salud renal con equidad a lo largo del planeta.
Carga de la enfermedad renalLa disponibilidad de datos que reflejen la carga completa de la enfermedad renal varían sustancialmente debido a prácticas limitadas o inconsistentes en recolección de datos y vigilancia en todo el mundo (tabla 1)4. Mientras que diversos países tienen sistemas nacionales de recolección de datos, particularmente para ERC terminal (ERCT) (p. ej., el United States Renal Data System, el Registro Latinoamericano de Diálisis y Trasplante Renal y el Australia and New Zealand Dialysis and Transplant Registry), los datos de alta calidad relacionados con ERC no en diálisis son limitados y usualmente la calidad de los datos de ERCT varía mucho en diversos escenarios. Esta situación es de particular preocupación en países con bajos ingresos. Por ejemplo, un metaanálisis de 90 estudios en carga de ERC llevado a cabo en África mostró muy pocos estudios (únicamente el 3%) con datos consistentes5. La provisión de recursos y fuerza de trabajo adecuados para establecer y mantener sistemas de vigilancia (p. ej., programas de tamización y registros) es esencial y requiere una inversión sustancial6. El incorporar parámetros de vigilancia de la enfermedad renal en programas de prevención de enfermedades crónicas existentes podría incrementar los esfuerzos globales orientados a obtener información de alta calidad en la carga de la enfermedad renal y atender sus consecuencias.
Brechas de la enfermedad renal crónica por grupos de países del Banco Mundial
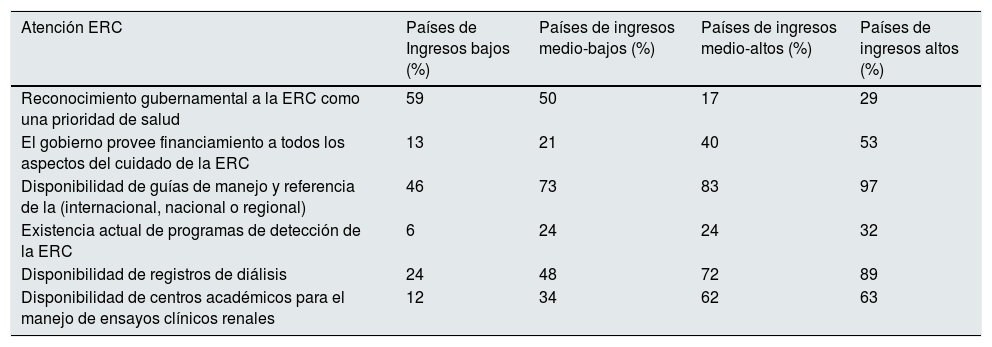
| Atención ERC | Países de Ingresos bajos (%) | Países de ingresos medio-bajos (%) | Países de ingresos medio-altos (%) | Países de ingresos altos (%) |
|---|---|---|---|---|
| Reconocimiento gubernamental a la ERC como una prioridad de salud | 59 | 50 | 17 | 29 |
| El gobierno provee financiamiento a todos los aspectos del cuidado de la ERC | 13 | 21 | 40 | 53 |
| Disponibilidad de guías de manejo y referencia de la (internacional, nacional o regional) | 46 | 73 | 83 | 97 |
| Existencia actual de programas de detección de la ERC | 6 | 24 | 24 | 32 |
| Disponibilidad de registros de diálisis | 24 | 48 | 72 | 89 |
| Disponibilidad de centros académicos para el manejo de ensayos clínicos renales | 12 | 34 | 62 | 63 |
ERC: enfermedad renal crónica.
Tomado de Bello et al.4.
Adicional a la necesidad de sistemas de vigilancia funcionales, la importancia global de la enfermedad renal (incluyendo LRA y ERC) aún tiene que ser reconocida ampliamente, siendo esta una enfermedad descuidada en la agenda global de políticas de salud. Por ejemplo, el Plan de Acción Global para la Prevención y Control de Enfermedades No Comunicables (ENC) de la Organización Mundial de la Salud (OMS) (2013) se enfoca en enfermedad cardiovascular, cáncer, enfermedades respiratorias crónicas y diabetes, pero no en la enfermedad renal, a pesar de los esfuerzos hechos por diversos organismos importantes, como la Sociedad Internacional de Nefrología y la Federación Internacional de Fundaciones Renales, a través de actividades como el Día Mundial del Riñón. Esta situación es preocupante debido a que, según estimaciones del Estudio Global de la Carga de la Enfermedad, en 2015 1,2 millones de personas murieron a causa de la ERC7 y más de 2 millones de personas murieron en 2010 debido a que no tuvieron acceso a diálisis. Se estima que otros 1,7 millones de personas mueren anualmente por LRA8,9. Es posible, por lo tanto, que la enfermedad renal pueda contribuir a más muertes que las 4 principales ENC objetivo del actual Plan de Acción para ENC.
Factores de riesgo para enfermedad renalLos datos obtenidos en décadas recientes han ligado factores genéticos, ambientales, sociodemográficos y clínicos a la enfermedad renal. Se sabe que la carga poblacional de enfermedad renal correlaciona con factores definidos socialmente en la mayoría de sociedades alrededor del mundo. Este fenómeno está mejor documentado en países de alto ingreso, donde los grupos con minoría racial o étnica y las personas de bajo nivel socioeconómico llevan una alta carga de la enfermedad. Datos extensos han demostrado que las minorías raciales y étnicas (p. ej., afroamericanos en los Estados Unidos, los grupos aborígenes en Canadá y Australia, los indoasiáticos en el Reino Unido, y otros) son afectados desproporcionadamente por enfermedad renal avanzada y progresiva10-12. La asociación del estado socioeconómico y el riesgo de ERC progresiva y eventualmente falla renal también ha sido extensamente descrita, siendo las personas de bajo estatus socioeconómico las que llevan la mayor carga13,14.
Trabajos recientes han asociado a variantes de riesgo de apolipoproteína L115,16 con incremento de la carga de enfermedad renal entre personas con ancestros africanos. En América Central y el Sureste de México, la nefropatía mesoamericana (también referida como ERC de etiología desconocida) ha emergido como una causa importante de enfermedad renal. Si bien se han estudiado exposiciones múltiples por su papel potencial en la ERC de etiología desconocida, la deshidratación recurrente y el estrés por calor son denominadores comunes en la mayoría de los casos17. También se han identificado otros factores de riesgo para la enfermedad renal y la progresión de la ERC que pueden afectar de manera desproporcionada a los grupos socialmente desfavorecidos, que incluyen tasas dispares y un control deficiente de los factores de riesgo clínico, como la diabetes y la hipertensión, así como los comportamientos de estilo de vida.
La diabetes es la principal causa de enfermedad renal avanzada en todo el mundo18. En 2016, uno de cada 11 adultos en todo el mundo padecía diabetes y más del 80% vivía en países de ingresos bajos y medios19, donde los recursos para una atención óptima son limitados. También se estima que la hipertensión afecta a 1.000 millones de personas en todo el mundo20 y es la segunda causa atribuible de ERC18. El control de la hipertensión es importante para disminuir la progresión de la ERC y disminuir el riesgo de mortalidad entre las personas con o sin ERC. La hipertensión está presente en más del 90% de las personas con enfermedad renal avanzada18; sin embargo, las minorías raciales/étnicas y las personas de bajos ingresos con ERC que viven en países de ingresos altos tienen un control de la presión arterial más deficiente que quienes tienen mayores ventajas sociales21.
Los hábitos de estilo de vida, incluidos los patrones dietéticos, están fuertemente influidos por el estatus socioeconómico. En los últimos años, varios patrones dietéticos saludables se han asociado con resultados de ERC favorables22. Las personas de bajos ingresos a menudo enfrentan barreras para una alimentación saludable que puede aumentar su riesgo de enfermedad renal23-25. Las personas de bajo nivel socioeconómico a menudo experimentan «inseguridad alimentaria» (p. ej., acceso limitado a alimentos nutritivos accesibles), que es un factor de riesgo para la ERC26 y la progresión a insuficiencia renal27. En los países de bajos ingresos, la inseguridad alimentaria puede llevar a la desnutrición e inanición, lo que tiene implicaciones para el individuo y, en el caso de las mujeres en edad fértil, pueden llevar a sus hijos a tener bajo peso al nacer y secuelas relacionadas, incluida la ERC28. Las tasas de desnutrición alcanzan el 35% o más en países como Haití, Namibia y Zambia29. Sin embargo, en los países de ingresos altos, la inseguridad alimentaria se ha asociado a la sobrealimentación y las personas con inseguridad en alimentos tienen un mayor riesgo de sobrepeso y obesidad30,31. Además, la inseguridad alimentaria se ha asociado a varias enfermedades relacionadas con la dieta, incluyendo diabetes e hipertensión.
Lesión renal agudaLa LRA es una condición pobremente detectada, que se estima ocurre entre el 8 y el 16% de los ingresos hospitalarios32 y ahora está bien establecida como un factor de riesgo para la ERC33. Las disparidades en el riesgo de presentar LRA también son comunes, siguiendo un patrón similar al observado en personas con ERC34. La LRA relacionada con nefrotoxinas, medicamentos alternativos (tradicionales), agentes infecciosos y hospitalizaciones y procedimientos relacionados es más pronunciada en los países de bajos y medianos ingresos, y contribuye a un mayor riesgo de mortalidad y ERC en esos entornos35. Es importante destacar que la mayoría de los casos anuales de LRA en todo el mundo (el 85% de más de 13 millones de casos) se presentan en países de ingresos bajos y medios-bajos, lo que lleva a 1,4 millones de muertes36.
Políticas de salud y financiamiento del cuidado de la enfermedad renalDebido a la naturaleza compleja y costosa de la atención de la enfermedad renal, su provisión está estrechamente relacionada con las políticas públicas y la situación financiera de cada país. Por ejemplo, el producto interno bruto se correlaciona con una menor proporción de diálisis a trasplante, lo que sugiere mayores tasas de trasplante de riñón en las naciones financieramente más solventes. En varios países de altos ingresos, la atención médica universal es proporcionada por el gobierno e incluye la ERC y la ERCT. En otros países, como los Estados Unidos, la atención de la ERCT se financia con fondos públicos para los ciudadanos; sin embargo, el tratamiento óptimo de la ERC y sus factores de riesgo pueden no ser accesibles para las personas que carecen de seguro de salud, y la atención regular a los inmigrantes indocumentados con enfermedad renal no está cubierta37. En los países de ingresos bajos y medios-bajos, ni la atención de la ERC o de la ERCT pueden ser financiadas con fondos públicos, y los esfuerzos de prevención de la ERC a menudo son limitados. En varios de estos países han surgido colaboraciones entre los sectores público y privado para proporcionar fondos para la TRR. Por ejemplo, en Karachi, Pakistán, existe un programa de diálisis y trasplante de riñón a través de fondos conjuntos de la comunidad y el gobierno desde hace más de 25 años38.
En muchos entornos, las personas con ERC avanzada que no cuentan con fondos del sector público o privado, o que cuentan con una financiación limitada para estos servicios, asumen una carga financiera sustancial. Una revisión sistemática de 260 estudios que incluyeron a pacientes de 30 países identificó desafíos significativos, incluida la atención fragmentada de duración indeterminada, dependencia de la atención de urgencia y el temor a eventos catastróficos de la vida debido a la capacidad financiera reducida para resistirlos39. Autores de otro estudio realizado en México encontraron que los pacientes y las familias estaban agobiados por tener que navegar por múltiples estructuras de atención social y de salud, negociar tratamientos y costos, financiar su atención médica y manejar la información de salud40. Los desafíos pueden ser aún mayores para las familias de niños con ERCT, porque muchas regiones carecen de centros de atención pediátrica calificados.
Organización y estructuras para la atención de la enfermedad renalLa falta de reconocimiento y, por lo tanto, la ausencia de un plan de acción global para la enfermedad renal explican en parte la variación sustancial en las estructuras y la capacidad de atención renal en todo el mundo. Esta situación ha dado lugar a variaciones en las prioridades gubernamentales, los presupuestos de atención médica, las estructuras de atención y la disponibilidad de recursos humanos41. Se necesitan esfuerzos de promoción efectivos y sostenibles a nivel mundial, regional y nacional para que la enfermedad renal sea reconocida y se incluya en la agenda política global.
En 2017, la Sociedad Internacional de Nefrología recopiló datos sobre la capacidad a nivel de país para la prestación de atención renal mediante una encuesta, el Global Kidney Health Atlas4, que se alineó con los componentes básicos de la OMS de un sistema de salud. El Global Kidney Health Atlas destaca el conocimiento limitado de la enfermedad renal y sus consecuencias, y las inequidades persistentes en los recursos necesarios para enfrentar la carga de la enfermedad renal en todo el mundo. Por ejemplo, la ERC fue reconocida como una prioridad de atención médica por el gobierno en solo el 36% de los países que participaron en esta encuesta. La prioridad estaba inversamente relacionada con el nivel de ingresos: la ERC era una prioridad de atención médica en más de la mitad de los países de ingresos bajos y medios-bajos, pero en menos del 30% de los países de ingresos medios-altos y altos.
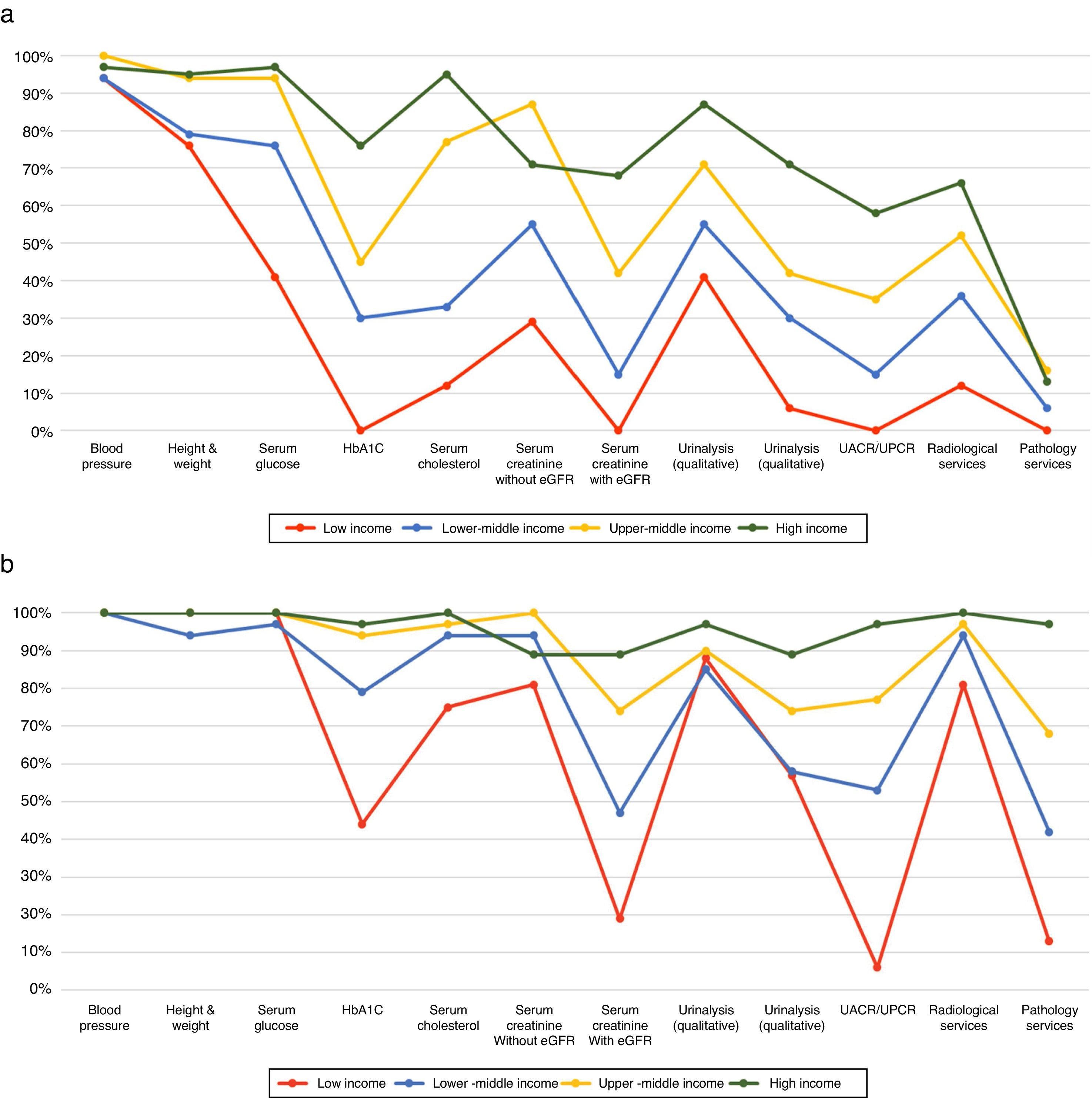
Con respecto a la capacidad y los recursos para el cuidado renal, muchos países aún carecen de acceso a métodos de diagnóstico básico, una fuerza de trabajo de nefrología capacitada, acceso universal a la atención primaria de salud y tecnologías de TRR. Los países de ingreso bajo y de ingreso medio-bajo, especialmente en África, tenían servicios limitados para el diagnóstico, el manejo y la monitorización de la ERC en el nivel de atención primaria, con solo el 12% que tenía la determinación de creatinina sérica, incluida la tasa estimada de filtración glomerular. El 29% de los países de bajos ingresos tuvo acceso a un análisis de orina cualitativo mediante el uso de tiras reactivas de orina; sin embargo, ningún país de bajos ingresos tuvo acceso a la medición de la relación de albúmina/creatinina en orina o de la tasa de proteína/creatinina en orina en el nivel de atención primaria. En todos los países del mundo, la disponibilidad de servicios en el nivel de atención secundaria/terciaria fue considerablemente mayor que en el nivel de atención primaria (fig. 1a y b)4,42.
Servicios de salud para identificación y manejo de la enfermedad renal crónica por nivel de ingreso de cada país. a) Primer nivel (p. ej., instalaciones básicas de salud a nivel comunitario [p. ej., clínicas, dispensarios y hospitales locales pequeños]). b) Segundo nivel y especialidad (p. ej., instalaciones de salud a un mayor nivel que el primario [p. ej, clínicas, hospitales y centros académicos]).
eGFR: tasa de filtrado glomerular estimada; HbA1C: hemoglobina glucosilada; UACR: relación albúmina/creatinina urinarias; UPCR: relación proteína/creatinina urinarias. Tomado de Bello et al.4 y Htay et al.42.
La distribución de las tecnologías TRR varió ampliamente. En la superficie, todos los países informaron tener servicios de hemodiálisis de largo plazo, y más del 90% de los países informaron que tenían servicios de hemodiálisis de corto plazo. Sin embargo, el acceso y la distribución de TRR entre países y regiones fue altamente inequitativo, lo que a menudo requería gastos de bolsillo prohibitivos, particularmente en regiones de bajos ingresos. Por ejemplo, más del 90% de los países de ingresos medios-altos y altos reportaron tener servicios de diálisis peritoneal crónica, mientras que estos servicios estaban disponibles en el 64 y el 35% de los países de ingresos bajos y medio-bajos, respectivamente. En comparación, la diálisis peritoneal aguda tuvo la menor disponibilidad en todos los países. Más del 90% de los países de ingresos medio-altos y altos reportaron tener servicios de trasplante de riñón, y más del 85% de estos países informaron que tanto los donantes vivos como los donantes fallecidos son la fuente de los órganos. Como se esperaba, los países de bajos ingresos tenían la disponibilidad más baja de servicios de trasplante de riñón, con solo el 12% de los cuales informaron disponibilidad, y los donantes vivos como la única fuente.
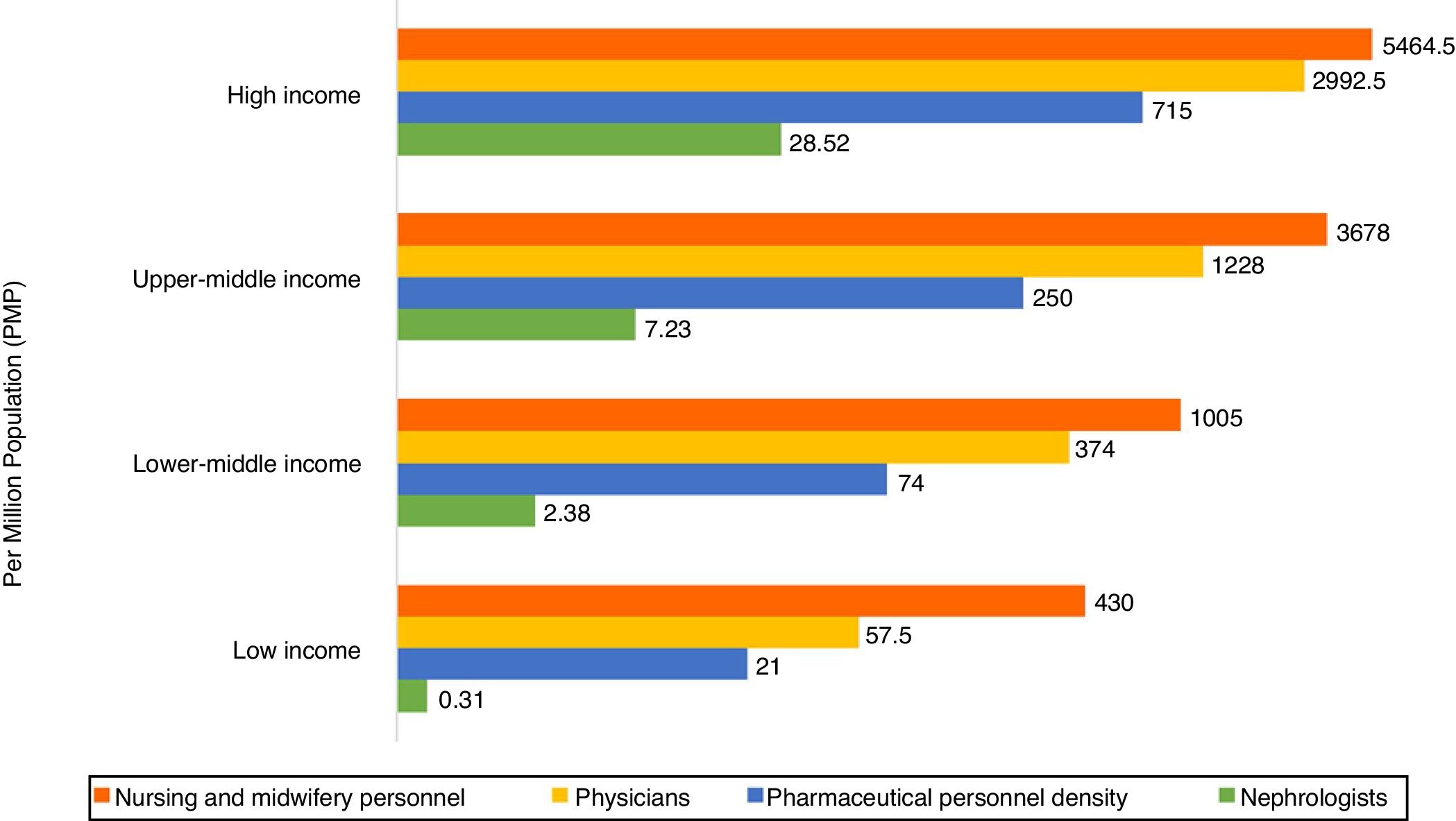
Fuerza de trabajo para el cuidado renalTambién se observó una considerable variación internacional en la distribución de la fuerza de trabajo para la atención renal, en particular en los nefrólogos. La densidad más baja (< 5 nefrólogos por millón de habitantes) fue muy común en los países de bajos ingresos, mientras que la densidad más alta (> 15 nefrólogos por millón de habitantes) se informó principalmente en los países de ingresos altos (fig. 2)4,43,44. La mayoría de los países informaron que los nefrólogos son los principales responsables de la atención de la ERC y la LRA. Los médicos de atención primaria tenían más responsabilidad por la atención de la ERC que por la atención de la LRA, ya que el 64% de los países informaron que los médicos de atención primaria son los principales responsables de la atención de la ERC y el 35% informó que son responsables de la atención de la LRA. Los especialistas en cuidados intensivos fueron los principales responsables de LRA en el 75% de los países, probablemente porque la LRA generalmente se trata en hospitales. Sin embargo, solo el 45% de los países de bajos ingresos informaron que los especialistas en cuidados intensivos eran los principales responsables de LRA, en comparación con el 90% de los países de ingresos altos; esta discrepancia puede deberse a una escasez general de especialistas en cuidados intensivos en países de bajos ingresos.
Disponibilidad de nefrólogos (densidad por millón de habitantes) comparada con médicos, enfermeras y personal de farmacia disponible por nivel de ingreso de cada país. El personal de farmacia incluye farmacéuticos, asistentes farmacéuticos y técnicos farmacéuticos. Personal de enfermería y parteras incluye enfermeras y parteras profesionales, enfermeras y parteras auxiliares, enfermeras y parteras en entrenamiento, y ocupaciones relacionadas como enfermeras dentales. Se utilizó una escala logarítmica para el eje de las×[log(x+1)] debido al rango tan grande de la densidad de proveedores.
Tomado de Bello et al.4, Osman et al.43 y Organización Mundial de la Salud (para personal farmacéutico: http://apps.who.int/gho/data/view.main.PHARMS and http://apps.who.int/gho/data/node.main-amro.HWF?lang=en; para personal de enfermería y parteras: http://apps.who.int/gho/data/view.main.NURSES, y para médicos: http://apps.who.int/gho/data/view.main.92000)44.
El número adecuado de nefrólogos en un país depende de muchos factores, entre los que se incluyen la necesidad, la prioridad y los recursos, y como tal no existe un estándar global con respecto a la densidad de los nefrólogos. En cualquier caso, la baja densidad demostrada en los países de bajos ingresos llama a la preocupación, ya que los nefrólogos son esenciales para proporcionar liderazgo en la atención de la enfermedad renal, y la falta de nefrólogos puede tener consecuencias adversas para las políticas y la práctica. Sin embargo, es bastante alentador que el número de nefrólogos y nefropatólogos esté aumentando en los países de ingresos bajos y medio-bajos, en parte gracias a los programas de becas apoyados por organizaciones internacionales de nefrología45. Es importante señalar que el papel del nefrólogo puede diferir según la estructura del sistema de atención médica. La estadística de densidad simplemente representa el número de nefrólogos por millón de habitantes y no proporciona ninguna indicación de la adecuación para satisfacer las necesidades de la población o la calidad de la atención, lo que depende del volumen de pacientes con enfermedad renal y otro apoyo de la fuerza de trabajo (p. ej., disponibilidad de equipos multidisciplinarios).
Para otros proveedores de atención esenciales para el cuidado renal, existen variaciones internacionales en la distribución (disponibilidad y adecuación). En general, la escasez de proveedores fue más alta para los patólogos renales, los coordinadores de acceso vascular y los nutriólogos (el 86, el 81 y el 78 de los países reportaron escasez, respectivamente), y la escasez fue más común en los países de bajos ingresos. Pocos países (35%) informaron una escasez de técnicos de laboratorio. Esta información destaca una importante variabilidad interregional e intrarregional en la capacidad actual de atención renal en todo el mundo. En muchos países y regiones se identificaron importantes brechas en el conocimiento, los servicios, la fuerza laboral y la capacidad para brindar una atención óptima4. Los hallazgos tienen implicaciones para el desarrollo de políticas con respecto al establecimiento de programas sólidos de atención renal, en particular para los países de ingresos bajos y medio-bajos46. El Global Kidney Health Atlas, por lo tanto, ha proporcionado un entendimiento básico de la situación de los países y las regiones con respecto a varios dominios del sistema de salud, lo que permite la monitorización del progreso a través de la implementación de diversas estrategias dirigidas a lograr la igualdad y la calidad del cuidado del gran número de pacientes con enfermedad renal en todo el mundo.
¿Cómo podría usarse esta información para mitigar las barreras existentes para el cuidado renal? Primero, la infraestructura básica para los servicios debe fortalecerse en el nivel de atención primaria para la detección y el manejo tempranos de la LRA y la ERC en todos los países46. En segundo lugar, aunque la atención renal óptima obviamente debe enfatizar la prevención para reducir las consecuencias adversas de la enfermedad renal a nivel de la población, los países (en particular, los países de ingresos bajos y de ingresos medio-bajos) deben recibir apoyo al mismo tiempo para adoptar enfoques más pragmáticos en el suministro de TRR. Por ejemplo, la diálisis peritoneal aguda podría ser una modalidad atractiva para la LRA, porque este tipo de diálisis es tan eficaz como la hemodiálisis, requiere mucha menos infraestructura y puede realizarse con soluciones y catéteres adaptados a los recursos locales47. Tercero, el trasplante de riñón debe ser fomentado a través de una mayor conciencia entre el público y los líderes políticos en todos los países, ya que esta es la modalidad clínicamente óptima de la TRR y también es costo-efectiva, siempre que los costos de la cirugía y los medicamentos a largo plazo, así como el seguimiento, sean sostenibles a través de financiamiento público (o privado). Actualmente, la mayoría de los trasplantes de riñón se realizan en países de ingresos altos, en parte debido a la falta de recursos y conocimientos en los países de ingresos bajos y medio-bajos, así como a las prácticas culturales y la ausencia de marcos legales que rigen la donación de órganos48.
ConclusiónLas personas socialmente desfavorecidas experimentan una carga desproporcionada de enfermedad renal en todo el mundo. La provisión y el suministro de atención renal varían ampliamente en todo el mundo. Lograr la cobertura universal de salud en todo el mundo para 2030 es uno de los Objetivos de Desarrollo Sostenible de la OMS. Aunque la cobertura de salud universal puede no incluir todos los elementos del cuidado renal en todos los países (debido a que esto generalmente es una función de factores políticos, económicos y culturales), comprender lo que es factible e importante para un país o región con un enfoque en reducir la carga y las consecuencias de la enfermedad renal sería un paso importante para lograr la equidad en la salud renal.
Conflicto de interesesTodos los autores declararon no tener conflicto de interés.
Los autores agradecen al equipo de Global Kidney Health Atlas, M. Lunney, y M.A. Osman.
Los miembros del Comité de Dirección del Día Mundial del Riñón son: Philip Kam Tao Li, Guillermo Garcia-Garcia, Sharon Andreoli, Deidra Crews, Kamyar Kalantar-Zadeh, Charles Kernahan, Latha Kumaraswami, Gamal Saadi y Luisa Strani.
Este artículo se ha publicado en Kidney International y reimpreso concurrentemente en diversas revistas. Los artículos cubren conceptos y redacción idénticos, pero pueden tener variaciones mínimas en el estilo, ortografía, detalles y longitud del manuscrito para mantener el estilo de cada revista. Cualquiera de estas versiones puede ser usada para citar este artículo.



![Servicios de salud para identificación y manejo de la enfermedad renal crónica por nivel de ingreso de cada país. a) Primer nivel (p. ej., instalaciones básicas de salud a nivel comunitario [p. ej., clínicas, dispensarios y hospitales locales pequeños]). b) Segundo nivel y especialidad (p. ej., instalaciones de salud a un mayor nivel que el primario [p. ej, clínicas, hospitales y centros académicos]). eGFR: tasa de filtrado glomerular estimada; HbA1C: hemoglobina glucosilada; UACR: relación albúmina/creatinina urinarias; UPCR: relación proteína/creatinina urinarias. Tomado de Bello et al.4 y Htay et al.42. Servicios de salud para identificación y manejo de la enfermedad renal crónica por nivel de ingreso de cada país. a) Primer nivel (p. ej., instalaciones básicas de salud a nivel comunitario [p. ej., clínicas, dispensarios y hospitales locales pequeños]). b) Segundo nivel y especialidad (p. ej., instalaciones de salud a un mayor nivel que el primario [p. ej, clínicas, hospitales y centros académicos]). eGFR: tasa de filtrado glomerular estimada; HbA1C: hemoglobina glucosilada; UACR: relación albúmina/creatinina urinarias; UPCR: relación proteína/creatinina urinarias. Tomado de Bello et al.4 y Htay et al.42.](https://static.elsevier.es/multimedia/02116995/0000004000000001/v1_202001221359/S0211699519300505/v1_202001221359/es/main.assets/thumbnail/gr1.jpeg?xkr=ue/ImdikoIMrsJoerZ+w94GCRvdQBB6xyQjMrWMzrts=)
![Disponibilidad de nefrólogos (densidad por millón de habitantes) comparada con médicos, enfermeras y personal de farmacia disponible por nivel de ingreso de cada país. El personal de farmacia incluye farmacéuticos, asistentes farmacéuticos y técnicos farmacéuticos. Personal de enfermería y parteras incluye enfermeras y parteras profesionales, enfermeras y parteras auxiliares, enfermeras y parteras en entrenamiento, y ocupaciones relacionadas como enfermeras dentales. Se utilizó una escala logarítmica para el eje de las×[log(x+1)] debido al rango tan grande de la densidad de proveedores. Tomado de Bello et al.4, Osman et al.43 y Organización Mundial de la Salud (para personal farmacéutico: http://apps.who.int/gho/data/view.main.PHARMS and http://apps.who.int/gho/data/node.main-amro.HWF?lang=en; para personal de enfermería y parteras: http://apps.who.int/gho/data/view.main.NURSES, y para médicos: http://apps.who.int/gho/data/view.main.92000)44. Disponibilidad de nefrólogos (densidad por millón de habitantes) comparada con médicos, enfermeras y personal de farmacia disponible por nivel de ingreso de cada país. El personal de farmacia incluye farmacéuticos, asistentes farmacéuticos y técnicos farmacéuticos. Personal de enfermería y parteras incluye enfermeras y parteras profesionales, enfermeras y parteras auxiliares, enfermeras y parteras en entrenamiento, y ocupaciones relacionadas como enfermeras dentales. Se utilizó una escala logarítmica para el eje de las×[log(x+1)] debido al rango tan grande de la densidad de proveedores. Tomado de Bello et al.4, Osman et al.43 y Organización Mundial de la Salud (para personal farmacéutico: http://apps.who.int/gho/data/view.main.PHARMS and http://apps.who.int/gho/data/node.main-amro.HWF?lang=en; para personal de enfermería y parteras: http://apps.who.int/gho/data/view.main.NURSES, y para médicos: http://apps.who.int/gho/data/view.main.92000)44.](https://static.elsevier.es/multimedia/02116995/0000004000000001/v1_202001221359/S0211699519300505/v1_202001221359/es/main.assets/thumbnail/gr2.jpeg?xkr=ue/ImdikoIMrsJoerZ+w94GCRvdQBB6xyQjMrWMzrts=)




