La decisión de empezar tratamiento renal sustitutivo (TRS) conlleva un amplio margen de incertidumbre. El filtrado glomerular (FG) nos dice la magnitud del daño. La proteinuria, la velocidad de progresión. A pesar de estas premisas, más del 50% de los pacientes continúan iniciando TRS de forma precipitada y con riesgo vital.
HipótesisAnalizando la frecuentación de Urgencias (Urg) y las causas determinantes de un inicio precipitado, podremos programar mejor el momento de iniciar un TRS.
MétodoEstudio retrospectivo, observacional, de la frecuentación de Urg y del tiempo de hospitalización (Hos) de todos los pacientes de la consulta ERCA, durante un período de 12 meses. Se analizó: 1) tiempo en riesgo, destino (modalidad de TRS), comorbilidad previa. 2) Causas de frecuentación de Urg y Hos. 3) Tipo de inicio: «programado» vs. «no programado» y, dentro de estos, «no planificables» vs. «potencialmente planificables».
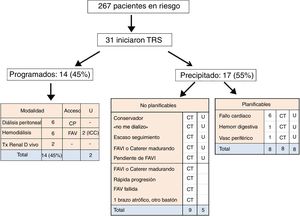
ResultadosDe 267 pacientes (con un tiempo en riesgo de 63.987 días; 70±13 años; 67% varones; 38% diabéticos), 68 (25%) pacientes acudieron al hospital en 97 ocasiones: 39 solo Urg, 46 Urg+Hos y 12 solo Hos. La frecuentación de Urg fue de un paciente cada 4,3 días y la ocupación de camas fue de casi 3 diarias. Causas predominantes: 47% cardiopulmonar (1/3 insuficiencia cardíaca), 11% vascular periférico+cerebral, 11% digestivo: 8/11 por sangrado (todos con anticoagulantes/antiagregantes). Iniciaron TRS: 31 (12%): de estos, 14 (45%) de forma programada (6 DP, 6 HD y 2 TxR de donante vivo); 17 (55%) no programados o precipitados, todos con catéter venoso. Siguiendo los objetivos del estudio, estos últimos se desglosaron en 2 grupos: 9 no planificables (indicación inicial de manejo conservador o negativa del paciente a dializarse, y circunstancias sociales diversas no controlables por el nefrólogo) y 8 que consideramos potencialmente planificables (6 con fallo cardíaco, uno con hemorragia digestiva y uno vascular periférico). Estos últimos (potencialmente planificables), comparados con los 14 que iniciaron de forma programada, tenían significativamente mayor edad, más eventos cardíacos previos y el FG casi duplicaba al del otro grupo; todos entraron por Urg.
ConclusiónEste análisis nos aporta conocimiento sobre aquellos pacientes que pueden beneficiarse de una preparación más precoz en TRS: proponemos que en los enfermos con eventos cardíacos previos, especialmente con riesgo de sangrado digestivo, se inicie la preparación para TRS aun con tasas de FG de 20-25ml/min. A pesar de la naturaleza retrospectiva del estudio y ante la dificultad práctica de ensayos clínicos en esta población, proponemos esta medida como complemento a las recomendaciones actuales para un inicio programado en esta técnica.
The decision to initiate renal replacement therapy (RRT) implies a wide margin of uncertainty. Glomerular filtration rate (GFR) tells us the magnitude of renal damage. Proteinuria indicates the speed of progression. However, nowadays more than 50% of patients are still initiating RRT hastily, and it is life threatening.
HypothesisBy analysing Emergency Department (ED) frequentation and causes of a hurried initiation, we can better schedule the timing of the start of RRT.
MethodRetrospective and observational study of all CKD patients in our outpatient clinic. ED frequentation and hospitalisation (Hos) time were reviewed during a 12-month period. We analysed: 1) time at risk, purpose (modality of RRT), previous comorbidity; 2) causes of ED frequentation and Hos; 3) type of initiation: «scheduled» vs. «non-scheduled», and within these «non-planned» vs. «potentially planned».
ResultsOf a total of 267 patients (time at risk 63.987 days, 70±13 years, 67% males, 38% diabetics), 68 (25%) patients came to hospital on 97 occasions: 39 only ED, 46 ED+Hos and 12 only Hos. ED frequentation was one patient every 4.3 days, and bed occupation was almost 3 per day. Main causes: 47% cardiopulmonary (1/3 heart failure), 11% vascular peripheral+cerebral, 11% gastrointestinal: 8/11 due to bleeding (all with anticoagulants/antiplatelet agents). Thirty-one (12%) patients initiated RRT: of these, 14 (45%) were scheduled (6 PD, 6 HD, and 2 living donor RTx), and 17 (55%) were not scheduled or were rushed, all with venous central catheter. Following the objectives of this study, the non-scheduled group were itemised into 2 groups: 9 non-planned (initial indication of conservative management or patient's refusal to undergo dialysis, and diverse social circumstances not controllable by the nephrologist) and 8 were considered potentially planned (6 heart failure, one gastrointestinal bleeding and one peripheral vascular complication). This last group (potentially planned), when compared with the 14 patients who started treatment in a scheduled manner, had significant differences in that they were older, with more previous cardiac events, and GFR almost double that of the other group. All of them started treatment in the ED.
ConclusionThis analysis provides us with knowledge on those patients who may benefit from an earlier preparation in RRT. We suggest that patients with previous cardiac events, especially with a risk of gastrointestinal bleeding, should start the preparation for RRT even with GFR rates of 20-25ml/min. In spite of the retrospective nature of this study, and taking into account the difficulties of carrying out clinical trials in this population, we propose this suggestion as complementary to the current recommendations for a scheduled start using this technique.
Es bien conocido que un inicio programado en tratamiento renal sustitutivo (TRS) tiene un impacto favorable sobre la supervivencia posterior del paciente1,2. Sin embargo, la decisión de empezar TRS conlleva un amplio margen de incertidumbre en estos precarios pacientes. Debemos tener presente que comenzar precozmente puede privarlos de un tiempo con buena calidad de vida sin recibir diálisis. De hecho, es objeto de debate que el inicio precoz mejore la supervivencia posterior3-5. Por ello, el médico responsable suele enfrentarse al difícil equilibrio entre empezar demasiado pronto o que resulte demasiado tarde y se requiera un catéter venoso central, muchas veces con riesgo vital.
Las guías KDIGO6 hacen hincapié en iniciar TRS en pacientes sintomáticos o ante un filtrado glomerular (FG) de 5-10ml/min. En general, estas situaciones resultan de la derivación tardía al nefrólogo2,7-9. Pero este no será nuestro escenario, sino el de pacientes en seguimiento en consulta monográfica de enfermedad renal crónica avanzada (ERCA). Es habitual que estos enfermos manifiesten una sensación subjetiva de bienestar, mantengan alto flujo urinario y sean especialmente reticentes a dializarse. Sin embargo, con frecuencia un evento adverso nos obliga a empezar de urgencia con un catéter.
Las guías KDIGO6 presentan un esquema orientativo del riesgo de enfermedad renal terminal. Sin embargo, a pesar de estas premisas, la proporción de pacientes que comienzan de forma precipitada y con catéter venoso es muy elevada en la mayoría de las series: en torno al 50%10-13. Asimismo, el estudio DOPPS comunica tasas de inicio no programado con catéter venoso entre el 23 y el 70%, según las series14.
Hipótesis: analizando la frecuentación de Urgencias y las causas determinantes de un inicio precipitado, se puede optimizar el momento de iniciar TRS de forma programada.
Objetivo: analizar de forma retrospectiva la frecuentación de Urgencias y su relación con el inicio precipitado en TRS, en nuestra consulta ERCA (estudio monocéntrico) durante un período de 12 meses.
MétodoEntorno de trabajoConsulta monográfica de ERCA en un hospital de tercer nivel. El área de salud de nuestro hospital comprende aproximadamente 400.000 personas. La base de datos tiene el registro de pacientes atendidos en esta consulta desde 1994 hasta final de 2015: un total de 1.492 enfermos. Las modalidades de TRS que se ofrecen son hemodiálisis, diálisis peritoneal y trasplante (Tx) renal y renopancreático, de donante vivo o cadavérico. En nuestra comunidad autónoma destaca el inicio de la diabetes en edades más precoces, lo que ha derivado en una elevada prevalencia de nefropatía diabética asociada a gran comorbilidad cardiovascular1,15-17.
Son remitidos a esta consulta pacientes con FG<30ml/min, aproximadamente, y candidatos, a priori, a recibir TRS. Los pacientes provienen sobre todo de otras consultas o tras el alta hospitalaria cuando el daño renal cumple criterios de ERCA potencialmente irreversible. Los pacientes que vuelven a diálisis tras la pérdida del injerto son atendidos de forma previa en la consulta de trasplante y no se incluyen en este estudio.
La frecuentación de Urgencias y hospitalización se realiza en el mismo hospital donde son atendidos los pacientes de forma ambulatoria.
Para el seguimiento del paciente se han aplicado los protocolos estándar descritos en las guías de práctica clínica. Asimismo, consideramos muy importante instruir a los pacientes sobre el ajuste de fármacos (diuréticos, antihipertensivos) tanto en caso de retención hidrosalina como ante el riesgo de deshidratación (época estival, gastroenteritis, etc.)1,18. Para optimizar el seguimiento y adherencia a nuestras recomendaciones, hacemos hincapié en las visitas frecuentes a demanda (las rutinarias son entre bimestrales y cuatrimestrales) y proporcionamos un teléfono de consulta.
DiseñoEstudio retrospectivo, observacional y monocéntrico de la frecuentación de Urgencias y tiempo de hospitalización de todos los pacientes de la consulta ERCA (estudio monocéntrico) durante un período de 12 meses.
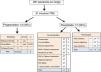
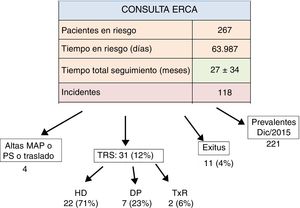
En la figura 1 se muestra el número de pacientes atendidos en consulta durante 2015, el tiempo en riesgo y el destino durante este período. Comparando con años anteriores (solo como referencia), constatamos que la edad media era cada vez más elevada, con predominio creciente del sexo masculino y que se mantenía la alta tasa de nefropatía diabética como enfermedad renal primaria entre los pacientes incidentes15,16 (tabla 1).
Pacientes en riesgo y destino en consulta de enfermedad renal crónica avanzada (ERCA) durante 2015.
DP: diálisis peritoneal; HD: hemodiálisis; MAP: médico de Atención Primaria; PS: pérdida de seguimiento; Tiempo en riesgo: período de tiempo en días, en que los pacientes estuvieron en consulta ERCA durante 2015; TRS: tratamiento renal sustitutivo; TxR: trasplante renal.
Datos demográficos generales, comorbilidad cardiovascular y parámetros bioquímicos relevantes, subagrupados según los pacientes hubieran o no ingresado (frecuentación de Urg u Hos) durante 2015
| Todos | No ingresaron | Ingresaron | ||
|---|---|---|---|---|
| 267 | 199 (75%) | 68 (25%) | ||
| Edad | 70 ± 13 | 69 ± 14 | 73 ± 11 | 0,007 |
| Sexo (% hombres) | 67 | 66 | 68 | NS |
| N. diabética (%) | 38 | 35 | 48 | 0,045 |
| Comorbilidad cardiovascular (%) | 51 | 41 | 81 | 0,001 |
| Enfermedad coronaria | 50 | 50 | 51 | |
| Valvulopatía | 14 | 16 | 12 | |
| ICC | 42 | 37 | 49 | |
| Albúmina (g/dl) | 4,2 ± 0,4 | 4,3 ± 0,3 | 3,9 ± 0,4 | 0,01 |
| Hemoglobina (g/dl) | 11,8 ± 1,3 | 12,1 ± 1,2 | 11,1 ± 1,4 | 0,01 |
| HbA1c (%) | 7,0 ± 1,5 | 7,1 ± 1,6 | 7,0 ± 1,1 | NS |
ICC: insuficiencia cardíaca congestiva.
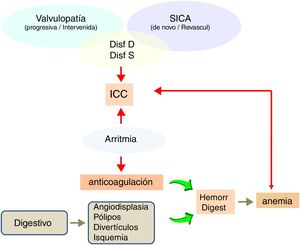
Los diagnósticos de comorbilidad y parámetros bioquímicos relevantes se extrajeron del registro electrónico de enfermos. Todos los pacientes con comorbilidad cardiovascular previa recibían seguimiento por un cardiólogo. Los diagnósticos de insuficiencia cardíaca congestiva (ICC) se basaban en datos clínicos y todos tenían ecocardiograma previo. Asimismo, según prescripción cardiológica, se realizaron pruebas de esfuerzo o farmacológica y cateterismo. Destacaba la convergencia de varios factores: coexisten con frecuencia el diagnóstico de arritmia, disfunción sistólica o diastólica en grado variable y la enfermedad coronaria subyacente; la hipertensión pulmonar y el agravante de daño pulmonar previo (antecedentes de tabaquismo, con diagnóstico o sospecha de enfermedad pulmonar obstructiva crónica). Asimismo, la enfermedad digestiva acompañante (angiodisplasia, divertículos, pólipos, etc.) abría otro frente, dado el frecuente uso de anticoagulantes y, como consecuencia, la anemización por hemorragia digestiva.
Tipo de inicio en tratamiento renal sustitutivoCon objeto de detectar a aquellos pacientes en los que, por sus características clínicas, pudiéramos acertar mejor el momento de iniciar TRS, los dividimos en 3 grupos: 1) Programados: empezaron con acceso para diálisis o recibieron TxR anticipado, de forma planificada. 2) No planificables: aquellos pacientes que por circunstancias especiales, sociosanitarias o clínicas, ajenas al control del nefrólogo responsable, iniciaron diálisis por catéter venoso de forma precipitada. Estas circunstancias son individuales y se pormenorizan en los resultados. 3) Inicio precipitado o urgente por eventos clínicos que podrían haberse beneficiado de una programación anticipada en TRS. Este es el grupo de especial interés en el análisis de la frecuentación de Urgencias.
Asistencia en UrgenciasSe revisó la frecuentación de Urgencias u hospitalización desde el registro electrónico del hospital. Todos los pacientes tenían una historia clínica de entrada y de evolución, con datos analíticos y estudios de imagen. Se recogían las causas por las que acudían a Urgencias, las unidades clínicas que los atendían, la evolución y el destino final del paciente. Los pacientes eran valorados inicialmente por el médico de Urgencias y, posteriormente, por el nefrólogo y el especialista correspondiente.
EstadísticaDada la naturaleza del estudio, no conlleva un análisis estadístico. Solamente se describen algunos parámetros, como media y desviación estándar.
ResultadosDe forma descriptiva, en la figura 1 destacamos que 31 pacientes (12%) iniciaron TRS y que 11 (4%) fallecieron. De estos 11, 5muertes ocurrieron durante la asistencia en Urgencias, 4de causa vascular cerebral y una de causa cardíaca.
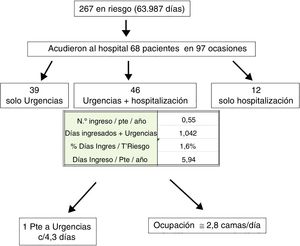
Frecuentación de Urgencias y hospitalizaciónEn la tabla 1 presentamos los datos básicos de los pacientes en riesgo durante 2015, subagrupados en aquellos que ingresaron al menos en una ocasión y en los que nunca ingresaron durante ese período. Acudieron a Urgencias o fueron hospitalizados 68 de los 267 pacientes (25%). Estos 68 pacientes acudieron al hospital en 97 ocasiones; 50 una vez,; 10, 2veces; 6, 3veces; uno, 4y uno, 5veces. Los pacientes que ingresaron tenían mayor edad, fue mayor la proporción de nefropatía diabética y tenían mayor comorbilidad cardiovascular. Los valores de hemoglobina y albúmina fueron significativamente más bajos en los que ingresaron, pero dentro de una ventana próxima a la normalidad. El control de la diabetes basado en los niveles de HbA1c no fue diferente entre los grupos.
En la figura 2 observamos que, de las 97 ocasiones en las que los pacientes acudieron al hospital, 85 (87%) fueron a través del Servicio de Urgencias y 46 (47%) quedaron hospitalizados. Doce pacientes fueron hospitalizados directamente sin pasar por el servicio de Urgencias; ninguno de ellos debió iniciar TRS durante la hospitalización.
La frecuentación de Urgencias de esta población fue de uno cada 4,3 días; es decir, el 1,6% del tiempo en riesgo de los pacientes en consulta. Asimismo, el número de camas hospitalarias ocupadas fue de casi 3 diarias.
Las causas de frecuentación de Urgencias y de hospitalización se describen en la tabla 2. En ella podemos ver que casi la mitad de los enfermos acudieron por un evento de origen cardíaco o cardiopulmonar; que la manifestación predominante fue disnea (67%) (con frecuencia por «falta de aire») y ortopnea, en la mayoría de los casos agrupados bajo el epígrafe de ICC, edema pulmonar o insuficiencia respiratoria. Todos habían sido englobados dentro del denominado síndrome cardiorrenal19. Si a ello le sumamos los 11 ingresos de causas vascular periférica o cerebral, los ingresos de origen cardiovascular alcanzaron casi el 58%.
Otra causa importante que tener en cuenta es la digestiva, que representó el 11% de los ingresos. Es destacable que 8 fueron por algún tipo de sangrado digestivo, todos tratados mediante anticoagulación o antiagregantes. La mitad de estos pacientes presentaron síntomas de insuficiencia cardíaca secundarios. Asimismo, hubo otros 2ingresos por sangrado vascular cerebral que también recibían anticoagulantes.
Nueve hospitalizaciones se agruparon dentro del epígrafe «nefrología», en general, con deterioro de la función renal, de los que 6iniciaron diálisis. Dentro del apartado «otros» se agruparon pacientes que ingresaron por enfermedades varias, sin requerir diálisis ninguno de ellos.
La prescripción de medicación anticoagulante/antiagregante fue considerable: la recibían el 65% de los que no ingresaron y el 78% de los que ingresaron. La proporción de los que recibían acenocumarol (Sintrom®) fue significativamente mayor entre los que ingresaron (24 vs. 11%; p <0,007).
Inicio en tratamiento renal sustitutivoEn la figura 3 se analizan los 31 pacientes que iniciaron TRS. Catorce (45%) iniciaron de forma programada, es decir, mediante fístula arteriovenosa (FAV), catéter peritoneal funcionante o Tx anticipado. Sin embargo, 2de ellos, iniciaron hemodiálisis desde Urgencias como consecuencia de sendos episodios de ICC, pero con FAV funcionante. En la figura 3 observamos que en 9de los pacientes con un inicio precipitado con catéter venoso se dieron circunstancias que consideramos virtualmente inevitables. El segundo grupo es el más importante de nuestro análisis, ya que consideramos que eran susceptibles de programación más precoz, para evitar así el implante de catéter: se debió sobre todo a causas cardiovasculares.
Proporción de pacientes que iniciaron TRS, programados vs. no programados o precipitados. Dentro de este grupo se subagruparon en «no planificables» y «planificables».
CP: catéter peritoneal; CT: catéter tunelizado; ICC: insuficiencia cardíaca congestiva; U: inicio desde el Servicio de Urgencias.
En la tabla 3 comparamos estos 2grupos, es decir, a aquellos 14 que iniciaron de forma programada (FAV, CP o TxR anticipado) con los 8 de inicio no programado y con catéter tunelizado. Estos últimos tenían mayor edad, todos fueron desde Urgencias y, lo más importante, el 80% tenía antecedentes de eventos cardíacos previos: en 3casos con 2 y 3 ingresos por la misma causa en el último año. Sin embargo, el FG en el trimestre previo en consulta de estos pacientes duplicaba al de aquellos que lo hicieron de forma programada; es decir, no era previsible el desenlace rápido desde la perspectiva del daño renal.
Comparación de pacientes que iniciaron de forma programada vs. los que consideramos no programados pero potencialmente planificables
| Programados | Planificables | p | |
|---|---|---|---|
| n | 14 | 8 | |
| Edad | 57 ± 10 | 77 ± 10 | 0,0001 |
| Empiezan por Urgencias n (%) | 2 (15) | 8 (100) | 0,0001 |
| Enfermedad CV previa n (%) | 2 (14) | 7 (88) | 0,0001 |
| MDRD previo | 8,9 ± 2,5 | 14,8 ± 4,8 | 0,001 |
CV: cardiovascular; MDRD: Modification of Diet in Renal Disease Study equation36.
Sabemos que la tasa de FG y la proteinuria son los mejores marcadores de daño renal y progresión20-25. El FG nos señala la magnitud del daño y la proteinuria, la velocidad de progresión26-28. Sin embargo, aunque su valor predictivo es incuestionable, no nos previenen del inicio precipitado en una proporción considerable de enfermos.
De hecho, revisando la literatura constatamos que, a pesar de los esfuerzos por alcanzar un inicio programado en TRS, todavía la mitad o más de los enfermos comienzan de forma precipitada a través de un catéter venoso central10-13. El objetivo propuesto en guías y documentos de que un 80% de los incidentes en diálisis lo hagan con un acceso definitivo parece inalcanzable29, aunque se insiste en que debe ser un objetivo prioritario en el manejo de esta población.
La mayor edad y la creciente comorbilidad, especialmente cardiovascular, hace que esta situación pueda seguir aumentando a pesar del esfuerzo de los profesionales. De hecho, en la población, la insuficiencia cardíaca es la principal causa de hospitalización en pacientes mayores de 65 años, con una tasa elevada de reingresos30. En el reciente estudio de Ronksley et al.31 efectuado en pacientes renales, constatan que el 52% de la frecuentación de Urgencias fue por episodios de ICC.
Existe abundante información sobre la importancia de la derivación precoz al nefrólogo, para favorecer el inicio programado en diálisis2,8-10. Pero también se han constatado circunstancias trascendentes, más allá del momento de derivar al enfermo12,32. Un estudio con ciertas analogías con el nuestro fue realizado por Gomis-Couto et al.12, que analizaron las causas de inicio no programado, aunque no abordadas desde la perspectiva de la frecuentación de Urgencias. Estos autores destacan que las razones más relevantes han sido las intercurrencias inesperadas y el agravamiento acelerado de la enfermedad renal crónica como variables no prevenibles. Pero, muy importante, constatan que el mayor espacio de mejora radica en el frecuente retraso en la realización del acceso vascular. En otro estudio, Mendelssohn et al.32 destacan que el 37% de los enfermos iniciaron diálisis hospitalizados y el 54% con un catéter temporal, y que esto es independiente de la derivación precoz o tardía. También en este sentido, Bhan et al.33 destacan que el retraso en la realización del acceso vascular en los progresadores rápidos es un importante escollo evitable para un acceso programado en diálisis.
Es importante tener en cuenta que el tiempo de preparación para iniciar el TRS es muy variable según centros, pero que no es inferior a 2meses hasta tener un acceso con garantías (FAVI o catéter peritoneal), o puede ser más tiempo en el TxR anticipado.
Por lo arriba expuesto, hemos considerado que el análisis de la frecuentación de Urgencias y los motivos de inicio precipitado podrían aportarnos información útil. Al principio, revisando la literatura, constatamos que no había una aproximación al tema desde esta perspectiva. El presente estudio nos ha aportado conocimiento sobre el uso de los Servicios de Urgencias por los pacientes en consulta de ERCA. De una población en riesgo de 267 pacientes, la frecuentación de Urgencias fue de una cada 4 días aproximadamente y la ocupación de camas hospitalarias de casi 3 camas/día. Aunque no encontramos datos en otras fuentes, el análisis anual nos permitirá ver estos datos en perspectiva y, en parte, evaluar los resultados de las estrategias de mejora.
Nuestro estudio también nos muestra que, a pesar de la elevada edad y comorbilidad, de manera intuitiva vemos que la proporción de pacientes que fallecieron o que iniciaron TRS era aparentemente baja (fig. 1), aunque desconocemos fuentes de comparación. Esta observación tal vez pueda ser similar —o mejor— en otras áreas de salud. Pero, en cualquier caso, lo que indica es que el progreso en las prestaciones sanitarias conlleva una mayor supervivencia, un mayor uso de recursos y, muy importante, deriva en un gasto sanitario extraordinario que debe adecuarse a estos escenarios crecientes34,35.
El siguiente paso fue analizar las circunstancias que precipitaron el inicio no programado e intentar adelantar la preparación de estos pacientes. Tal como también observaron Gomis-Couto et al.12, nos encontramos ante situaciones tan frecuentes como inevitables para el nefrólogo, y que describimos en la figura 3. Los casos más característicos son: «yo no me dializo», que cambia cuando se acude a Urgencias sintomático y con riesgo vital; el brusco deterioro renal dado por un proceso intercurrente impredecible y el fallo o retraso en la confección del acceso para diálisis. Otras potenciales causas descritas en el estudio de Gomis-Couto et al.12, tales como fallo renal agudo no recuperado o derivación tardía al nefrólogo, no se han dado, ya que nuestra consulta recibe pacientes que ya han pasado ese filtro.
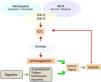
La parte de mayor interés de nuestro estudio fue la búsqueda de aquellos casos que podrían haberse beneficiado de una programación precoz. Con ello constatamos una suma de factores «extrarrenales» que han sido determinantes para el inicio precipitado y no programado. En este sentido, los eventos cardiovasculares representaron 6de cada 10atenciones en Urgencias con inicio precipitado con catéter (tabla 2). Esto debe advertir al nefrólogo de la necesidad de acelerar la preparación de pacientes con este perfil clínico, a pesar de la frecuente sensación subjetiva de bienestar que acusan entre eventos y a los niveles de función renal, digamos, aceptables. En estos casos lo más característico fueron los episodios repetidos de ICC, resultado de una combinación frecuente de enfermedad coronaria subyacente, daño valvular y trastornos del ritmo cardíaco. Además, coexisten con frecuencia la enfermedad pulmonar crónica y la enfermedad digestiva. Esta última es muy importante, dado que se añade la frecuente prescripción de anticoagulantes o antiagregantes, con el consiguiente riesgo de sangrado digestivo, anemización y fallo de bomba. Los parámetros bioquímicos (hemoglobina y albúmina sérica, por ilustrar los significativos) fueron discretamente más bajos en los que frecuentaban las Urgencias, pero dentro de un rango próximo a la normalidad, por lo que han sido de ayuda para advertirnos de estos eventos. En la figura 4 se ilustra un esquema del perfil de comorbilidad más frecuente que lleva al enfermo ERCA a acudir a Urgencias sintomático y a iniciar diálisis de forma precipitada y no programada.
Volviendo a nuestra hipótesis, este análisis de la frecuentación de Urgencias nos aporta información al valor de la magnitud del FG y la proteinuria como principales variables de riesgo renal. Como corolario, proponemos que, ante las circunstancias ilustradas en la figura 4, especialmente si han llevado al paciente a acudir a Urgencias de forma repetida en el último año, debe iniciarse la preparación para el TRS aun con tasas de FG de 20-25ml/min. De forma muy especial para aquellos pacientes con proteinuria residual resistente de rango medio-alto (digamos mayor de 1,5 g/25 h y, sobre todo, si es persistentemente mayor de 2,5 g). La preparación precoz de estos casos no implica iniciar diálisis de inmediato, pero sí darle prioridad a la preparación de la modalidad elegida.
A pesar del carácter retrospectivo del estudio, y ante la dificultad práctica de elaborar y obtener resultados de estudios prospectivos, proponemos esta opinión como complemento a las recomendaciones actuales para un inicio programado en técnica.
Conflicto de interesesEl autor declara no tener ningún conflicto de intereses.
A Isidro Sánchez Villar, ATS, por su colaboración en la recuperación de datos electrónicos.