La hipermagnesemia es un trastorno hidroelectrolítico relativamente infrecuente. La mayoría de los casos ocurren por aportes suplementarios de magnesio en presencia de deterioro de la función renal en forma absoluta o relativa. Con menos frecuencia, se produce por aportes excesivos, que sobrepasan la capacidad depurativa renal. La hipocalcemia es un trastorno asociado frecuente. El Mar Muerto es un cuerpo de agua de características únicas en el planeta. Debido a la elevada tasa de evaporación, es uno de los lagos con mayor salinidad del mundo. Ciertamente, es uno de los cuerpos de agua con mayores concentraciones de sales de magnesio y calcio. Debido a la gran flotabilidad de sus aguas, es difícil la inmersión total de un cuerpo humano y, por lo tanto, el ahogamiento. Sin embargo, inmersiones parciales pueden acompañarse de aspiración o ingestión de cantidades pequeñas de agua, lo que, por su elevado contenido de magnesio y calcio, provoca severos desbalances hidroelectrolíticos, básicamente hipermagnesemia e hipercalcemia. El conjunto de alteraciones asociadas conforman un síndrome que ha sido llamado casi-ahogamiento en el Mar Muerto. En este medio es una condición excepcional. Presentamos el caso de un paciente masculino de 62 años con casi-ahogamiento en el Mar Muerto que, tras medidas de soporte (incluyendo hemodiálisis), evoluciona de forma satisfactoria y sin secuelas.
INTRODUCCIÓN
El Mar Muerto es un cuerpo de agua de características únicas en el planeta. Debido a la elevada tasa de evaporación, es uno de los lagos con más salinidad del mundo. Ciertamente, es uno de los cuerpos de agua con mayores concentraciones de sales de magnesio y calcio. Debido a la gran flotabilidad de sus aguas, es difícil la inmersión total de un cuerpo humano y, por lo tanto, el ahogamiento. Sin embargo, inmersiones parciales pueden acompañarse de aspiración o ingestión de cantidades pequeñas de agua, lo que, por su elevado contenido de magnesio y calcio, provoca severos desbalances hidroelectrolíticos, básicamente hipermagnesemia e hipercalcemia. El conjunto de alteraciones asociadas conforman un síndrome que ha sido llamado casi-ahogamiento en el Mar Muerto. A continuación presentamos un caso.
CASO CLÍNICO
Varón de 62 años, con panhipopituitarismo y diabetes insípida central secundarios a neurocirugía de meningioma hace 10 años, bajo tratamiento hormonal sustitutivo y desmopresina inhalada; cardiopatía isquémica diagnosticada hace un año, dada por angina de esfuerzo, bajo tratamiento con ivabradina; y dislipidemia en tratamiento con estatinas. Ingresa en la unidad de Cuidados intensivos por insuficiencia respiratoria tipo II, bradicardia de 35 lpm, hipotensión (85/50 mmHg) y somnolencia, tras haber permanecido parcialmente sumergido en las aguas de Mar Muerto. El paciente recibe ventilación mecánica invasiva y soporte con fármacos vasopresores (inicialmente dopamina y luego noradrenalina).
Las exploraciones complementarias en el momento del ingreso mostraban leucocitosis de 14,3 x10³/mm³ con neutrofilia de 82%; trombocitopenia de 24 x 10³/mm³; urea de 48 mg/dl; creatinina de 1,3 mg/dl; hipernatremia de 153 mEq/l; cloro en 131 mEq/l, hipercalcemia de 15,7 mg/dl, e hipermagnesemia de 160 mg/dl.
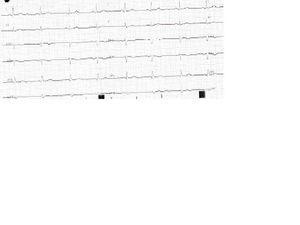
La radiografía de tórax mostraba un infiltrado difuso intersticial bilateral. Un registro electrocardiográfico obtenido tras mejorar la bradicardia (figura 1) mostró ondas U prominentes y ondas de Osmond; y el intervalo QTc se hallaba en rango de normalidad.
En vista de contexto clínico, el paciente recibe hemodiafiltración venovenosa continua durante tres días, con descenso de los valores circulantes de magnesio y calcio. Asimismo, recibe tratamiento antimicrobiano inicial con piperacilina-tazobactam, que posteriormente, debido a la aparición de fiebre y de nuevos infiltrados en radiografías de tórax de seguimiento, es cambiado a imipenem-cilastatina. El paciente experimenta mejoría clínica, siendo eventualmente extubado y dado de alta del servicio de UCI, tras haber permanecido cuatro días ingresado en el mismo. Es trasladado a planta de hospitalización (Hospital Universitario del Vall d’Hebron), donde se mantiene estable hemodinámica y ventilatoriamente, con remisión de alteraciones electrocardiográficas (figura 2).
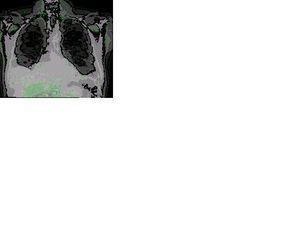
Los valores de sodio, potasio, cloro, magnesio y calcio se mantuvieron dentro de la normalidad, y las radiografías de tórax subsecuentes (figura 3) evidenciaron infiltrado basal derecho con velamiento del seno costofrénico homolateral y signos sugestivos de cisuritis.
El paciente continúa con la medicación antimicrobiana previamente iniciada (no pudieron obtenerse resultados de cultivos de esputo o hemocultivos tomados en Jordania, y los cultivos realizados en planta de hospitalización fueron negativos) y con oxígeno suplementario. Evoluciona satisfactoriamente hasta que es dado de alta de forma eventual.
DISCUSIÓN
Los valores séricos de magnesio oscilan entre los 1,7 a 2,1 mg/dl (0,70-0,82 mmol/l). El principal reservorio intracelular lo representa el tejido óseo. Sin embargo, a diferencia de otros iones, el equilibrio entre las concentraciones de magnesio intracelular y extracelular, tras producirse el desbalance en alguno de dichos compartimientos, no se logra rápidamente, sino en cuestión de semanas1.
El contenido de magnesio intracelular total en el adulto es de 8 a 10 mmol/l, aproximadamente. La mayor proporción se halla asociada a complejos enzimáticos, ATP u otros nucleótidos intracelulares. No se conocen los mecanismos a través de los cuales el magnesio entra a la célula, pero, debido el gradiente electroquímico entre el compartimiento intracelular y extracelular, este proceso no requeriría energía. No obstante, el mantenimiento de dicho gradiente supondría un mecanismo extrusivo activo1. La ingestión oral promedio de un adulto es de 360 mg/día, de los que sólo 100 mg son absorbidos de forma neta en el tracto gastrointestinal. La principal vía de eliminación del magnesio ocurre a nivel renal; es ciertamente a este nivel donde actúan los principales mecanismos reguladores de su homeostasis. El 80% del magnesio plasmático total es filtrado a nivel glomerular. A diferencia de otros iones, sólo de un 15 a un 25% del magnesio filtrado es reabsorbido en el túbulo contorneado proximal de forma pasiva. Del 60 al 70% del magnesio ultrafiltrado es absorbido en la porción gruesa ascendente del asa de Henle2. El mecanismo de transporte ocurre pasivamente por difusión paracelular a favor de un gradiente eléctrico, resultante de la reabsorción de cloruro de sodio (NaCl) en dicho nivel y facilitado por una proteína de las uniones estrechas intercelulares llamada claudina-16, codificada por el gen de la paracelina-13,4. Los factores que modulan la reabsorción o excreción del magnesio ocurren esencialmente en este nivel.
La hipermagnesemia y la hipercalcemia disminuyen la reabsorción de calcio y magnesio, al tiempo que incrementan la concentración de los mismo en la orina. Esto se produce por inhibición de canales de potasio en la membrana luminal de las células tubulares, con el resultante descenso del flujo de potasio (K) al lumen tubular, y menor absorción de NaCl a través del transportador Na-K-2Cl, por lo que se reduce el gradiente electroquímico que permite la difusión paracelular del calcio y el magnesio. Dichos canales de potasio son inhibidos como consecuencia de señales intracelulares activadas por la modulación de la fosfolipasa C y la adenilato ciclasa, resultantes de la unión de iones de calcio o magnesio peritubulares a receptores iono-sensibles ubicados en la membrana basal celular5. Otros factores, como la acidosis metabólica, la hipokalemia y la hipofosfatemia, inhiben a nivel del asa de Henle el transporte de magnesio. El mecanismo a través del que logran este efecto es desconocido6.
Estudios en líneas celulares tubulares distales inmortalizadas sugieren que una fracción menor del magnesio tubular es reabsorbida en los túbulos colectores corticales, a través de canales iónicos en la membrana apical del epitelio. El transporte es facilitado por una diferencia de voltaje transmembrana donde el medio intracelular es mucho más electronegativo respecto al lumen tubular7.
La hipermagnesemia, desde el punto de vista etiológico, se origina por la presencia de una carga (bien sea endógena o exógena) de magnesio circulante que sobrepasa la capacidad renal para depurarlo. Esto puede producirse por ingresos de cantidades excesivas del ión (por vía enteral o parenteral) o por aportes moderados del mismo en presencia de un riñón funcionalmente comprometido.
Las manifestaciones clínicas de la hipermagnesemia varían en función de la severidad de la misma. Estas podrían clasificarse en manifestaciones generales, cardiovasculares y neuromusculares. Las manifestaciones generales son inespecíficas y se observan ya con la hipermagnesemia leve; son cefalea, mareos, rubefacción y náuseas8. Las manifestaciones cardiovasculares se presentan dependiendo del grado de hipermagnesemia. Con concentraciones de magnesio sérico de entre 4,8 y 6 mg/dl, se observa bradicardia e hipotensión. Con títulos de 6,1 a 12 mg/dl, aparecen cambios electrocardiográficos, entre los cuales se han descrito la prolongación del intervalo P-R, ensanchamiento del QRS y prolongación del Q-T. Cuando la magnesemia supera los 18 mg/dl, se producen grados variables de bloqueo auriculoventricular y asistolia8.
Las manifestaciones neuromusculares tienen una presentación parecida. Con valores de magnesemia entre los 4,8 y los 7,2 mg/dl, se produce hiporreflexia osteotendinosa. Cuando se sobrepasan los 7,2 mg/dl, se observa arreflexia, midriasis, somnolencia, parálisis/paresia flácida e hipopnea/apnea9. La hipocalcemia se observa con frecuencia acompañando la hipermagnesemia.
En el caso presentado inicialmente, se trata de hipermagnesemia secundaria a ingresos orales de una cantidad desmesurada de magnesio. Adicionalmente y por el mismo mecanismo etiopatogénico, se produjeron otros trastornos hidroelectrolíticos, como hipercalcemia y, en menor grado, hipernatremia.
El Mar Muerto es un lago endorreico en la cuenca del río Jordán, formado hace 150 millones de año. Se sitúa a 400 metros bajo el nivel del mar10. Debido a las características de su lecho, la escasa humedad del clima y la alta tasa de evaporación, es uno de los cuerpos de agua con más salinidad del planeta. Su composición electrolítica es única. En 1980, la concentración iónica (en g/kg) a nivel de su superficie era de: Cl− (181,4), Br− (4,2), SO42− (0,4), HCO3− (0,2), Ca2+ (14,1), Na+ (32,5), K+ (6,2) y Mg2+ (35,2). La salinidad total es de 276 g/kg. Esto se traduce en una composición salina, en anhidros clorados de: cloruro de calcio (CaCl2) 14,4%, cloruro de potasio (KCl) 4,4%, cloruro de magnesio (MgCl2) 50,8% y cloruro de sodio (NaCl) 30,4%11. Las concentraciones de magnesio y calcio son particularmente elevadas en comparación con el agua del resto de los mares, donde el 97% de la sal está compuesta por NaCl10.
Debido a la densidad de sus aguas, la flotabilidad impide la inmersión completa de un cuerpo humano, por lo que es muy difícil que se produzca ahogamiento12. Sin embargo, inmersiones parciales y transitorias pueden implicar la ingestión o aspiración de cantidades variables de agua, lo que, por su composición química única, puede producir severos desbalances hidroelectrolíticos. Estos se asocian a una serie de signos y síntomas que han sido englobados en un síndrome denominado casi-ahogamiento en el Mar Muerto13.
Estudios iniciales, realizados en las décadas de 1980 y 1990, mostraban tasas de mortalidad altas (19, 28 y 50%)12-14. Ello era debido principalmente a la insuficiencia respiratoria y a las arritmias refractarias, secundarias al desbalance electrolítico. El trastorno hidroelectrolítico común es la hipermagnesemia severa e hipercalcemia (que, como se señaló anteriormente, son los iones más abundantes en el Mar Muerto), que mayoritariamente ingresan en el organismo por ingestión, más que por aspiración. Cantidades pequeñas de agua aspirada o ingerida son suficientes para provocar severas alteraciones en las concentraciones séricas de dichos electrolitos.
Recientemente, en un estudio retrospectivo realizado por Saidel-Odes y Almog, que incluía a un total de 69 casos de casi-ahogamiento, la mortalidad observada fue significativamente menor, debido sobre todo al diagnóstico y tratamiento precoces. Los principales hallazgos clínicos en el momento de la admisión de los pacientes fueron la insuficiencia respiratoria hipóxica, la hipotensión, la bradicardia, las sibilancias y los crepitantes a la auscultación pulmonar15. El 88% de los pacientes no presentaron alteraciones del estado de conciencia, el 84% requirió de oxígeno suplementario y el 16% necesitó soporte ventilatorio. El principal hallazgo radiológico fue la presencia de infiltrados pulmonares. Electrocardiográficamente, el 97% de los casos registraban ritmo sinusal y el intervalo Q-Tc se hallaba en rango de normalidad.
En otra serie de casos16, las alteraciones electrocardiográficas observadas con más frecuencia fueron la prolongación del intervalo P-R y la presencia de ondas U prominentes. Debido a que en esta situación la hipermagnesemia coexiste con la hipercalcemia, se produce una relación antagónica parcial entre los efectos de dichos iones sobre el tejido de éxito-conducción cardíaco. Por esta razón, el Q-T no sufre alteraciones sustanciales en cuanto a su duración. En un porcentaje minoritario de los casos se produce bloqueo auriculoventricular de grados variables.
Las complicaciones pulmonares dominan el curso en la mayoría de los pacientes15. La pneumonitis hipóxica bilateral es la principal causa de injuria pulmonar. La infección agregada puede complicar aún más el cuadro.
El tratamiento precoz es fundamental para evitar la mortalidad por casi-ahogamiento. Las medidas de soporte como el oxígeno suplementario y la ventilación mecánica representan el tratamiento cardinal respecto al manejo de las complicaciones respiratorias. El uso de corticoides sistémicos en este contexto es controvertido y por el momento no existen estudios que justifiquen su uso15.
En cuanto al tratamiento de la hipermagnesemia y la hipercalcemia, la diuresis forzada mediante el uso de diuréticos de asa es una medida que, tomada precozmente, aporta cierto beneficio; sin embargo, no se considera una indicación formal. El lavado gástrico ha sido utilizado en algunas situaciones, pero, debido a la rápida absorción de los iones en el tracto gastrointestinal, carece de verdadero impacto terapéutico en el momento de implementarse. En aquellos casos con manifestaciones neuromusculares y arritmias cardíacas, la diálisis es la medida terapéutica definitiva, siendo la hemodiálisis y la hemodiafiltración los procedimientos más efectivos, debido a que sus efectos se perciben con mayor rapidez, como sucedió con el caso previamente expuesto.
CONCLUSIONES
El presente caso es un ejemplo típico de síndrome de casi-ahogamiento en el Mar Muerto, una condición infrecuente en nuestro medio. Se trata de un trastorno electrolítico de características únicas, que refleja el efecto que tienen las alteraciones del medio interno iónico sobre los tejidos susceptibles (como el cardíaco y el neural).
Conflictos de interés
Los autores declaran que no tienen conflictos de interés potenciales relacionados con los contenidos de este artículo.
Figura 1. Electrocardiograma realizado ingreso.
Figura 2. Electrocardiograma realizado tras el traslado a planta.
Figura 3. Radiografia de Tórax.