El hiperaldosteronismo primario es una causa excepcional de hipertensión arterial maligna. A propósito de 3 casos ocurridos en nuestro servicio, se revisa la literatura sobre la asociación de hipertensión arterial maligna secundaria a hiperaldosteronismo primario, y se ha encontrado un total de 32 casos. Esta etiología se asocia a importante daño de órgano diana, y el riñón es el órgano con mayor porcentaje de afectación, seguido de la afectación cardíaca. El 85% de los pacientes presentaba una hipopotasemia mantenida. La presencia de una actividad de renina plasmática normal o elevada no descarta el diagnóstico de un hiperaldosteronismo primario en estos pacientes. El hallazgo más frecuente que se encuentra en la literatura es el adenoma suprarrenal. El tratamiento quirúrgico o médico con antagonistas de la aldosterona consiguió el control de la hipertensión y la estabilización, e incluso la reversión, de las lesiones de órgano diana.
INTRODUCCIÓN
La hipertensión arterial maligna (HTAM) es una entidad que viene definida por cifras elevadas de presión arterial (PA) (generalmente PA sistólica > 200 mmHg y PA diastólica > 120 mmHg) junto con la presencia en el fondo de ojo de exudados y/o hemorragias retinianas acompañados o no de edema de papila, que reflejan una lesión arteriolar difusa aguda. Se estima que afecta a un 1% de la población hipertensa y, pese a lo sugerido por algunos autores, su prevalencia se ha mantenido estable en las últimas décadas1,2. Se asocia a importante daño de órgano diana, acompañándose en muchas ocasiones de afectación renal, cardíaca o neurológica. Por ello, es esencial su diagnóstico precoz, para lo cual es de suma importancia la realización de un fondo de ojo a todo paciente que se presente con una crisis hipertensiva, seguida de la rápida instauración de una terapéutica eficaz.
La mayor parte de los casos de HTAM corresponden a pacientes con hipertensión arterial (HTA) esencial no tratada o mal controlada. Entre las causas secundarias de HTAM destacan la enfermedad vasculorrenal y la patología glomerular1.
El hiperaldosteronismo primario (HAP), pese a ser una de las etiologías más frecuentes de HTA secundaria3 y a su recientemente cobrada importancia como causa de HTA refractaria4, es una causa rara de HTAM. El propio Conn afirmó que la presencia de edema de papila en el fondo de ojo debía ser considerada un argumento en contra para el diagnóstico de HAP5. Sin embargo, ese mismo año apareció descrito el primer caso de HAP malignizado por Kaplan6. Posteriormente, pocas decenas de casos más se han sucedido en la literatura médica6-29.
A propósito de 3 casos de HTAM secundaria a HAP descritos en nuestro centro, realizamos una revisión de los casos descritos en la literatura.
CASOS CLÍNICOS
Caso 1
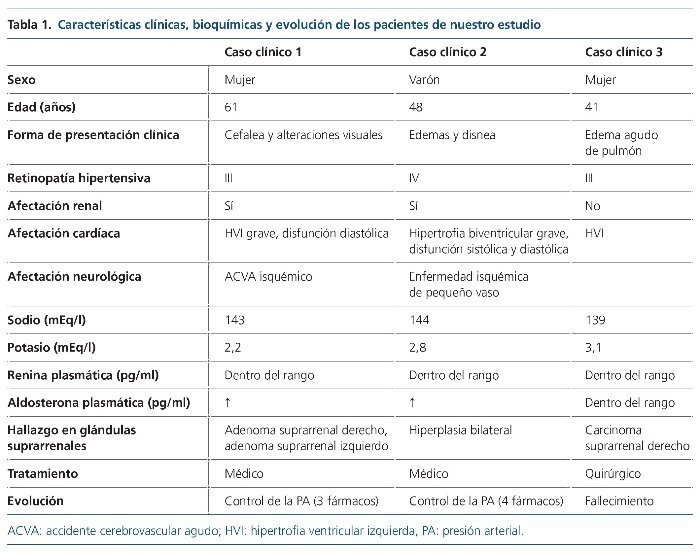
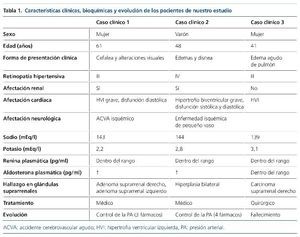
Mujer de 61 años, con antecedente de HTA de unos 6 años de evolución (en tratamiento irregular con telmisartán 80 mg) e hiperparatiroidismo primario por un adenoma paratiroideo (tabla 1). Es remitida al servicio de urgencias por su médico de atención primaria por presentar una PA de 250/120 mmHg asociada a cuadro de cefalea frontal y a alteraciones visuales y del lenguaje de 2 semanas de evolución. A su llegada al servicio de urgencias se confirma la presencia de una PA de 233/144 mmHg y en la exploración del fondo de ojo presenta una retinopatía hipertensiva grado III. En el estudio bioquímico destaca una creatinina sérica (Crs) de 1,4 mg/dl, con potasio de 2,2 mEq/l (potasio en orina de 32,2 mEq/l), calcio corregido de 12 mg/dl y una alcalosis metabólica compensada (pH 7,47 con pCO2 de 48,4 mmHg y bicarbonato de 34,2 mmol/l), siendo el resto del estudio bioquímico, hemograma, coagulación y sedimento urinario, normal. Durante las primeras horas del ingreso, la paciente desarrolla un cuadro de disartria, paresia facial central derecha, hemiparesia con hemihipostesia derecha, compatibles con un accidente cerebrovascular agudo (ACVA) isquémico hemisférico izquierdo en territorio de la arteria cerebral media subcortical, de probable etiología aterotrombótica. En las pruebas de imagen (tomografía computarizada [TC] y resonancia magnética [RM]) se observaron infartos lacunares múltiples y microhemorragias en relación con su vasculopatía hipertensiva.
En el estudio de la valoración de lesión de órgano diana, además de la afectación neurológica, la paciente presentaba una miocardiopatía hipertensiva (ecocardiograma con hipertrofia moderada-grave septal y ligera del resto de segmentos, con alteración de la relajación y fracción de eyección conservada), y un deterioro agudo de la función renal.
Se realizó un estudio de HTA secundaria. La paciente presentaba un perfil tiroideo normal, ausencia de estenosis de arteria renal, y en la TC abdominopélvica se detectaron lesiones nodulares hipodensas en las glándulas suprarrenales (18 × 11 mm en la derecha y 17 × 10 mm en la izquierda), compatibles con adenomas. El estudio de catecolaminas fue negativo y se solicitaron valores de renina plasmática y aldosterona, que fueron de 8,5 pg/ml (3-16) y de 331 pg/ml (100-300), respectivamente, compatibles con HAP. Durante la extracción de esta muestra, la paciente recibía tratamiento con enalapril a dosis elevadas, amlodipino y furosemida. Debido a la gravedad del cuadro clínico y a la necesidad de un buen control de la PA, junto con los datos de la prueba de imagen y los valores del cociente aldosterona y actividad de la renina plasmática, no se decidió la realización de un test de supresión de la aldosterona en esta paciente.
Por último, ante la posibilidad de un síndrome de MEN-2 (neoplasia endocrina múltiple tipo 2) por la asociación de adenoma paratiroideo y adenoma suprarrenal, se realizó un estudio genético, que fue negativo.
En lo referente al control de la PA, tras varios esquemas terapéuticos con inhibidores de la enzima de conversión de la angiotensina, antagonistas del calcio, bloqueadores alfa y beta, y diuréticos, se consiguió controlar la PA una vez introducido el tratamiento con espironolactona 50 mg (asociado a atenolol y manidipino). Con ello la función renal se mantuvo estable en torno a 1,7-2 mg/dl y se normalizaron las cifras de potasio sérico.
Caso 2
Varón de 48 años, fumador de 25 cigarrillos/día, bebedor ocasional, exconsumidor de cocaína, obeso e hipertenso (diagnosticado hace unos 5 años en un examen rutinario, se inició tratamiento con valsartán e hidroclorotiazida, pero el paciente abandonó el tratamiento) (tabla 1).
Remitido al servicio de urgencias por su médico de atención primaria por edemas en miembros inferiores y disnea de semanas de evolución sin otra clínica acompañante. A su llegada a urgencias presentaba una PA de 210/137 mmHg, con clínica de insuficiencia cardíaca biventricular. En el estudio bioquímico destacaba una Crs de 1,69 mg/dl, un potasio de 2,8 mEq/l y una proteinuria de 0,6 g/24 h; el paciente aportaba una analítica previa de hace unos años con función renal y potasio normales. El resto del estudio bioquímico, hemograma y coagulación fue normal, así como el sedimento urinario. En el examen de fondo de ojo presentaba datos compatibles con una retinopatía hipertensiva grado IV.
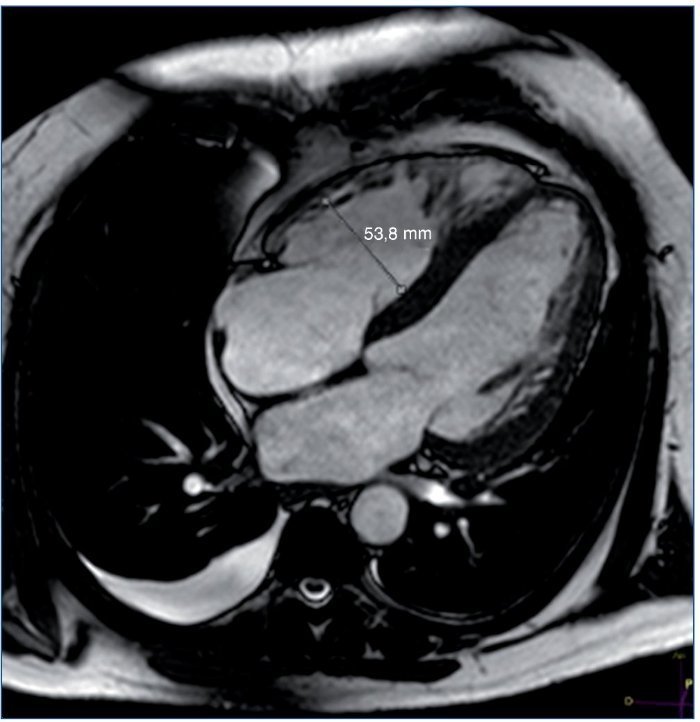
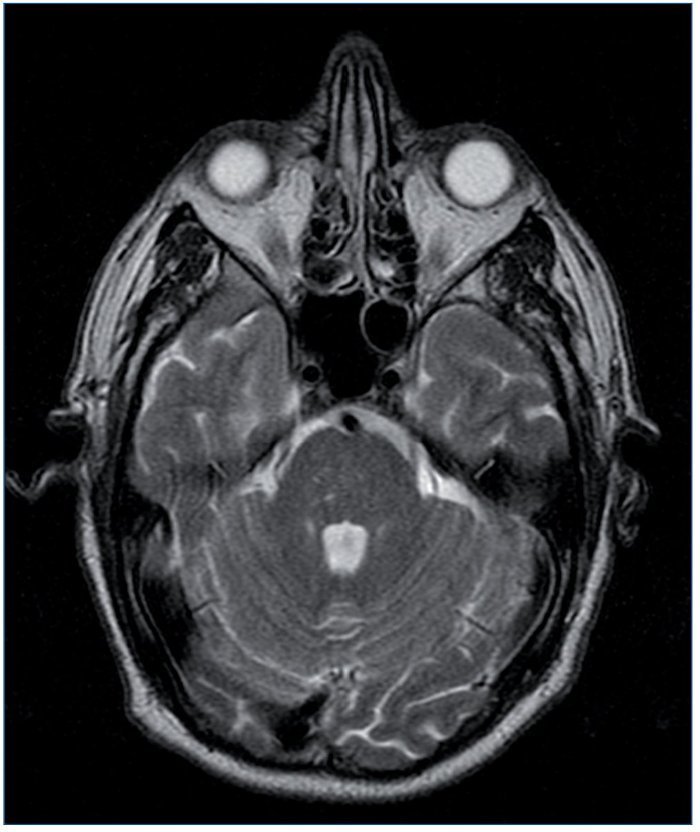
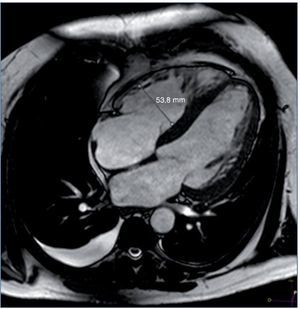
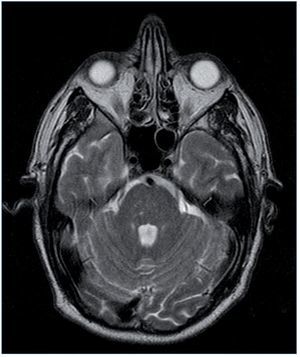
Entre las pruebas complementarias destacaba un ecocardiograma en el que se objetivó una dilatación y una hipertrofia biventricular grave, con una disfunción sistólica grave de ambos ventrículos, una disfunción diastólica tipo III y una insuficiencia mitral funcional moderada (fig. 1). Ante estos hallazgos se realizó coronariografía, que descartó lesiones coronarias. En el mismo procedimiento se visualizaron las arterias renales, que no mostraron datos de estenosis. Durante el ingreso, el paciente presentó un episodio de amaurosis fugax, por lo que se realizaron una TC y una RM cerebrales, que mostraron enfermedad isquémica de pequeño vaso (fig. 2).
Figura 1. Resonancia magnética cardíaca del caso clínico 2. Ventrículo izquierdo gravemente dilatado e hipertrófico, FEVI 41%. Ventrículo derecho moderadamente dilatado, FEVD 39%.
Figura 2. Resonancia magnética del caso clínico 2. Infartos lacunares hemorrágicos antiguos de predominio en tronco cerebral.
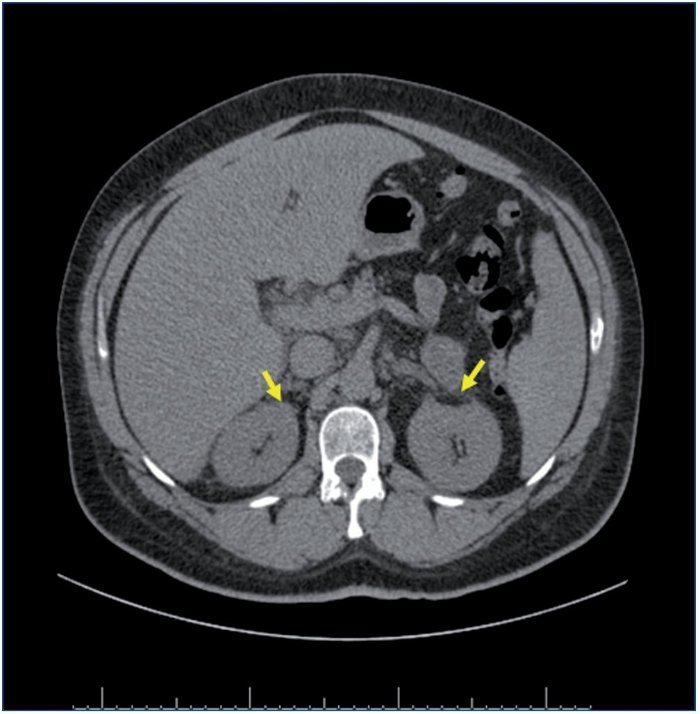
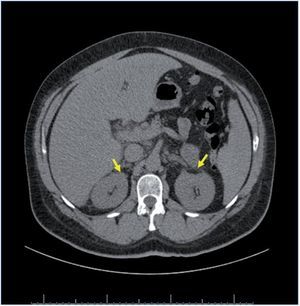
Dentro del estudio de HTA secundaria, el perfil tiroideo fue normal, así como las catecolaminas en orina. El paciente no refería ninguna sintomatología que orientase a causa de HTA secundaria, salvo una leve astenia y ser roncador crónico. Por ello se realizó un estudio de polisomnografía, con el diagnóstico de síndrome de apnea-hipopnea grave durante el sueño de predominio de apneas centrales, instaurándose tratamiento con CPAP (presión positiva continua en la vía respiratoria) nocturna. El paciente presentaba un mal control tensional, a pesar de la asociación de 4 fármacos a dosis plenas (torasemida, amlodipino, doxazosina y enalapril) y persistía con valores de potasio en torno a 3,5 mEq/l, pese a suplementos de potasio y dosis máxima de enalapril. Ante la sospecha diagnóstica de HTAM secundaria a HAP, se solicitó una TC abdominal, que mostró un engrosamiento difuso de ambas glándulas suprarrenales sugestivo de hiperplasia (fig. 3). A pesar de estar recibiendo el tratamiento hipotensor previo, se realizaron valores de renina y aldosterona plasmática, y se obtuvieron unos valores de 3 pg/ml y 320 pg/ml, respectivamente. En pacientes con una relación de aldosterona/ renina plasmática mayor de 50 y valores elevados de aldosterona, el diagnóstico de HAP es casi siempre confirmado, independientemente del límite inferior de la renina plasmática. Aunque no se debe olvidar que los valores de corte son diferentes según la medición de la concentración de la renina plasmática30.
Figura 3. Tomografía computarizada suprarrenal del caso clínico 2. Las flechas amarillas señalan el engrosamiento difuso de ambas glándulas suprarrenales.
Finalmente se consiguió el control de la PA tras la adición de espironolactona 100 mg al tratamiento previo, permitiendo la retirada de los aportes de potasio. A los pocos meses de iniciar este tratamiento presentaba un buen control tensional con amlodipino y espironolactona, y una función renal estable (Crs de 1,7 mg/dl), con un potasio sérico normal.
Caso 3
Mujer de 41 años, remitida para estudio de HTA tras episodio de edema agudo de pulmón en el contexto de una emergencia hipertensiva durante el posparto inmediato (tabla 1). En fondo de ojo presentaba datos de retinopatía hipertensiva grado III. En pruebas bioquímicas presentaba una Crs de 0,63 mg/dl y un potasio de 3,1 mEq/l, el resto de parámetros bioquímicos y hematológicos se encontraban dentro de los límites normales. Las cifras de renina plasmática y de aldosterona no fueron valorables, pues se extrajeron una vez instaurado el tratamiento con espironolactona y enalapril.
Se realizó una TC abdominal, que evidenció una masa suprarrenal derecha de 9 cm de diámetro máximo y gran heterogeneidad. Se completó el estudio con una RM abdominal, que confirmó la presencia de una masa suprarrenal de 9 cm que captaba contraste de forma heterogénea. Los valores de cat ecolaminas en orina se encontraban dentro de los límites normales.
Ante estos hallazgos, se decidió realizar exéresis de la lesión, que resultó ser una masa sólida de 13 × 9,5 × 6 cm, de consistencia variable y muy vascularizada, formada por células corticales con patrones muy variados, con pleomorfismo, atipia celular, mitosis frecuentes y necrosis extensa, compatible con carcinoma suprarrenal. Tras la suprarrenalectomía derecha, se consiguió un buen control de la PA sin necesidad de fármacos hipotensores.
A los 2 meses de la extirpación quirúrgica, en un control por TC body, la paciente presentaba metástasis en hígado, pulmón y hueso, junto con recidiva local. La paciente no llegó a recibir tratamiento con quimioterapia, y falleció al cabo de 3 semanas por fracaso de la función hepática.
DISCUSIÓN
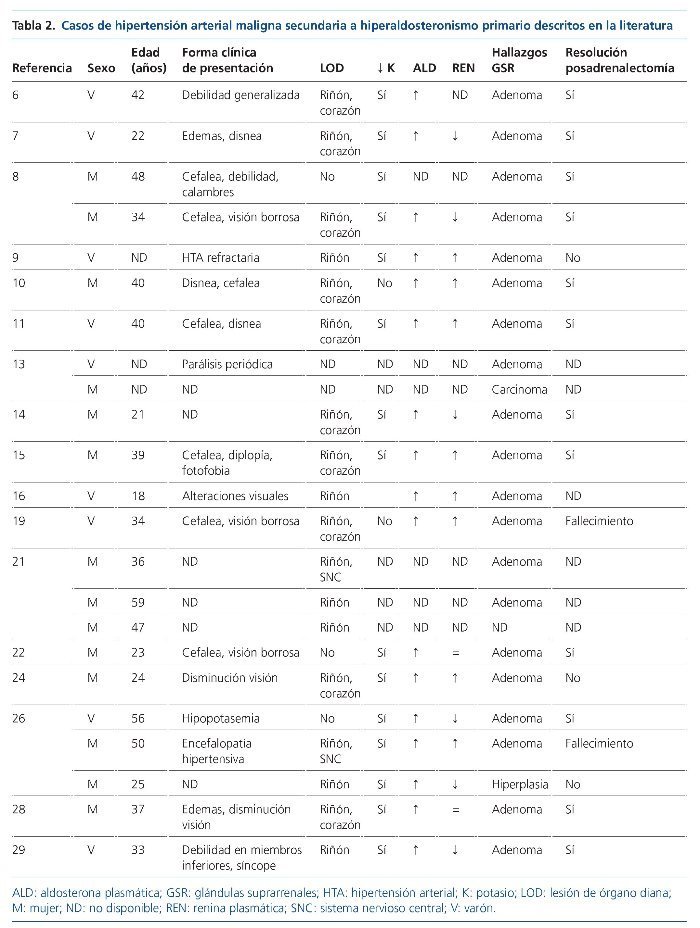
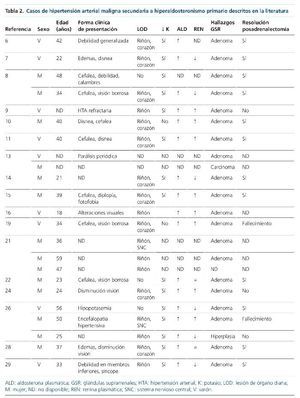
En la revisión de la literatura hemos podido encontrar un total de 32 casos de HTAM secundaria a HAP6-29 hasta la actualidad (tabla 2). Entre las series de pacientes con HTAM revisadas que cuentan con pacientes con HAP, estos suponen el 1-1,5% del total de los casos12,13. Esta prevalencia también se cumple en nuestro centro, un 0,8% (3 casos de un total de 359).
El HAP supone una de las causas más frecuentes de HTA secundaria (hasta el 10% de la población hipertensa)3 y en los últimos años ha cobrado gran importancia su papel en la HTA refractaria (en algunas series está presente en un tercio de los pacientes con HTA refractaria)4, sin embargo, son raros los casos que se malignizan. Esta excepcionalidad se ha atribuido a la supresión de la renina y, consecuentemente, de la angiotensina II16, ya que es esta última la responsable del daño vascular que se produce en la HTAM31. Acorde con esto, la mayor parte de los casos de HAP con HTAM cursan con actividad de renina plasmática (ARP) disminuida. No obstante, existe un cierto porcentaje que se presenta con ARP normal o incluso elevada. Parece ser que esta característica confiere un peor pronóstico, ya que se trataría de los casos en los que existe una nefroangioesclerosis más grave, de forma que la isquemia glomerular ha conducido al incremento en la secreción de renina y finalmente a la malignización de la HTA10,11.
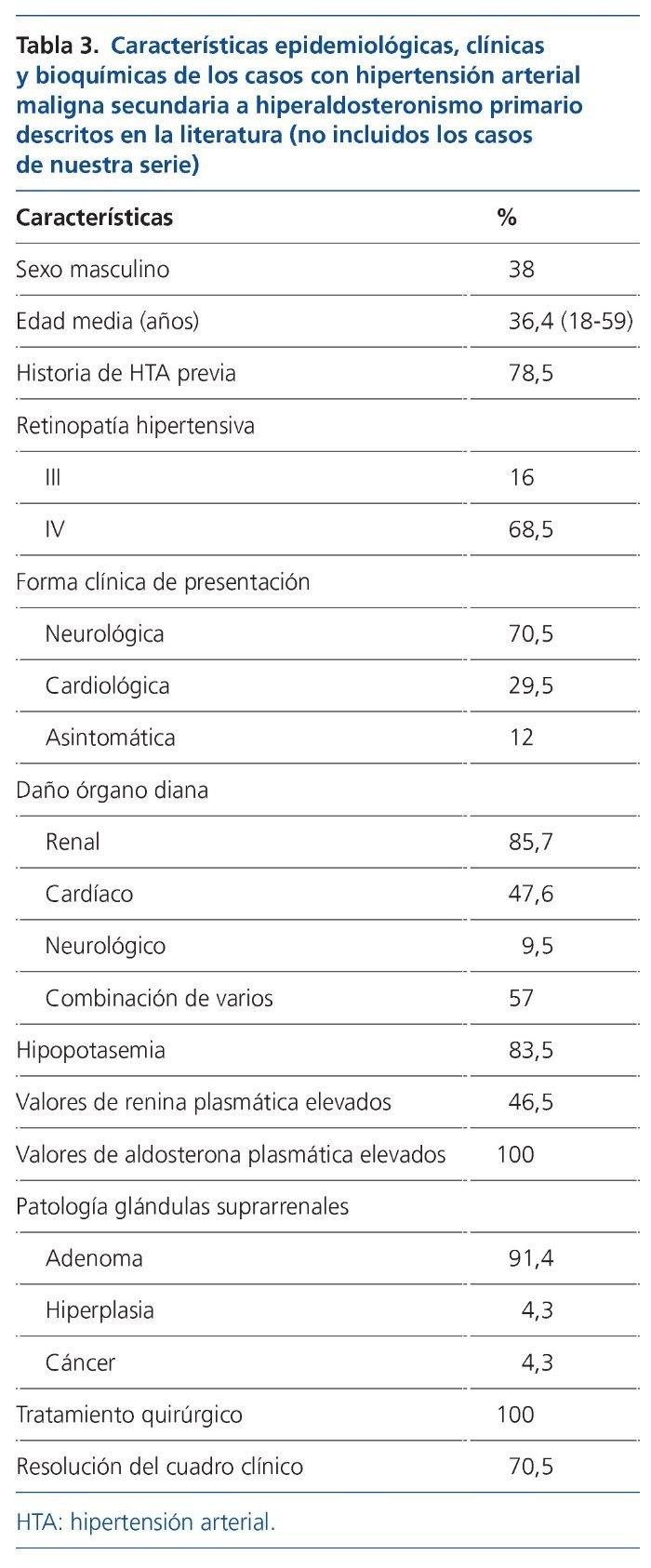
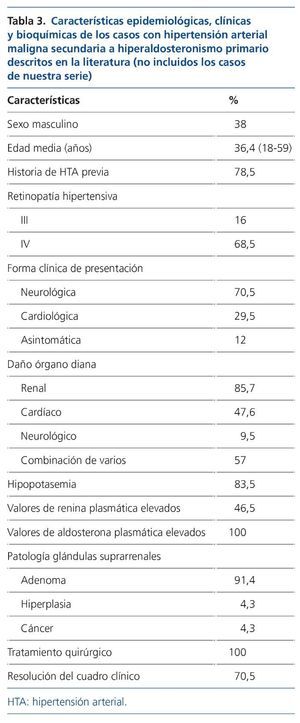
Epidemiológicamente, la HTAM secundaria al HAP muestra una ligera predilección por el sexo femenino (62%), con una edad media de presentación próxima a los 40 años (habiéndose descrito casos desde los 18 hasta los 61 años). Esto concuerda con el perfil habitual de los pacientes con HAP8. La mayoría de los individuos (82%) tenían historia de HTA conocida previamente, pero de estos solo la mitad estaba recibiendo tratamiento anti-hipertensivo (tabla 3).
En cuanto a la forma de presentación, los síntomas más comunes fueron la cefalea y las alteraciones en la visión, seguidos de disnea, edemas en miembros inferiores, anorexia, náuseas y vómitos, mareo y debilidad en miembros inferiores. Otras manifestaciones menos frecuentes fueron calambres, palpitaciones, parálisis periódica, nicturia y polidipsia, epistaxis, somnolencia, alteraciones del lenguaje y síncope. Solo un caso cursó de forma asintomática (hipopotasemia mantenida asociada a un mal control tensional).
Al realizar el fondo de ojo, un 68,5% presentaba edema de papila (retinopatía hipertensiva grado IV), mientras que un 16% tenía exudados y/o hemorragias (III). Se sabe que no existen diferencias entre ambos en cuanto al comportamiento clínico ni al pronóstico32. En 3 casos (13%), el diagnóstico de malignidad se llevó a cabo por los hallazgos en la biopsia renal (necrosis fibrinoide y endarteritis proliferativa).
Un 85,7% presentó afectación renal en el momento del diagnóstico (tabla 3). Hay que recordar que el grado de insuficiencia renal al diagnóstico es uno de los factores pronósticos clave en los pacientes con HTAM12,33, así como que el grado de proteinuria durante el seguimiento resulta determinante para la supervivencia renal2. Un 47,6% presentaba afectación cardíaca, en la mayoría de los casos en forma de hipertrofia ventricular izquierda (HVI) con o sin disfunción sistólica y/o diastólica. En este sentido, cabe destacar que la HTAM secundaria al HAP puede llegar a asociar grados muy graves de disfunción sistólica e HVI, debido al sumatorio de los efectos deletéreos de cifras muy elevadas de PA junto con el efecto remodelador que la aldosterona ejerce a través de la retención de volumen sobre corazón y vasos4,7. Sin embargo, solo un 10% presentó lesión objetivable a nivel del sistema nervioso central en forma de hemorragia subaracnoidea, hemorragia cerebral, ACVA isquémico y enfermedad isquémica de pequeño vaso, pese a que la cefalea fue el síntoma más prevalente, si bien la realización de una prueba de imagen cerebral no se llevó a cabo en todos los casos.
Analíticamente, el 83,5% de los pacientes presentaba hipopotasemia con un potasio sérico medio de 2,86 mEq/l.
En cuanto al sustrato etiológico subyacente, en la mayoría de los casos el HAP estaba justificado por la presencia de un adenoma suprarrenal (91,4%) con discreta predilección (56%) por la glándula adrenal derecha, siendo mucho más infrecuentes los casos atribuidos a hiperplasia bilateral (2 casos) y carcinoma suprarrenal (otros 2 casos).
En el 70% de los casos, la adrenalectomía (o el tratamiento médico aislado que se siguió en 2 pacientes) fue seguida del control tensional, mientras que las lesiones de órgano diana se resolvieron o permanecieron estables, y el potasio y la aldosterona se fueron normalizando. En un 30% (6 casos), la intervención quirúrgica no fue exitosa: en un caso secundario a adenoma la HTAM recurrió; en otro caso la HTA solo se controló temporalmente tras la cirugía, pues apareció un segundo adenoma en la suprarrenal contralateral, y en un paciente con hiperplasia bilateral, la extirpación de la adrenal izquierda no se siguió de la resolución del cuadro. Por último, en 2 casos el hallazgo del adenoma suprarrenal tuvo lugar en el examen post mortem, después de que los pacientes fallecieran por una infección respiratoria y por un edema agudo de pulmón, respectivamente.
En conclusión, aunque el HAP es una causa infrecuente de HTAM dentro del estudio de causas secundarias, es obligada en toda HTAM la evaluación de las glándulas suprarrenales, especialmente en los casos de hipopotasemia grave mantenida. No debemos olvidar que una ARP normal o elevada no descarta el diagnóstico de un HAP. La importancia de su diagnóstico precoz reside en la instauración de un tratamiento adecuado (médico o quirúrgico), que se acompaña, en la mayoría de las veces, de un correcto control de la PA y de la rápida mejoría de las lesiones de órgano diana.
Conflicto de intereses
Los autores declaran que no tienen conflicto de intereses potencial relacionado con los contenidos de este artículo.
Correspondencia: Enrique Morales
Servicio de Nefrología.
Hospital Universitario 12 de Octubre.
Avda. de Córdoba, s/n. 28041 Madrid.
emoralesr@senefro.org