El estudio Heart And Kidney Audit (HAKA) recientemente publicado1 ha puesto de manifiesto la situación real actual de la asistencia al paciente cardiorrenal en las unidades de enfermedad renal crónica avanzada (ERCA) en España. Dicho estudio involucró a 29 unidades de ERCA del país e incluyó a 5012 pacientes (77% con estadio G4 y 23% con estadio G5), entre enero y marzo de 2021, con el objetivo de analizar el diagnóstico y el tratamiento de la insuficiencia cardiaca (IC) de acuerdo a las guías entonces vigentes. En aquel periodo de tiempo, las guías vigentes eran las promovidas por la Sociedad Europea de Cardiología y databan de 20162. En las mismas se recomendaba el diagnóstico basado en la clínica y los biomarcadores circulantes y de imagen. Así mismo, las guías recomendaban un tratamiento para la IC con fracción de eyección (FE) ventricular reducida basado en la combinación de un inhibidor del sistema renina-angiotensina (ISRA) o un antagonista del receptor de la angiotensina y un inhibidor de la neprilisina (ARNI), con un beta-bloqueante (BB) y con un antagonista del receptor mineralocorticoide (ARM). Los ensayos claves de los fármacos inhibidores del cotransportador sodio-glucosa tipo 2 (iSGLT2) que demostraban una reducción en eventos cardiacos y renales en los pacientes con IC y FE reducida ya se habían publicado, propiciando su adición a los tres tipos de fármacos antes mencionados para tratar a estos pacientes3,4.
Los resultados obtenidos en el estudio HAKA son preocupantes. En primer lugar, el diagnóstico de la IC en los pacientes con ERCA no se basa en la combinación obligada de los tres criterios clásicos: manifestaciones clínicas, biomarcadores (péptidos natriuréticos [PN]) y parámetros ecocardiográficos. Dado que los PN pueden elevarse en la ERCA debido a una menor eliminación renal5, pierden especificidad diagnóstica, puede entenderse que en el estudio HAKA solo se hayan medido en el 50% de los pacientes1. Sin embargo, no hay que olvidar que los PN siguen siendo predictores de eventos cardiacos en los pacientes con ERCA, por lo que prescindir de su evaluación no es una opción válida6. En esas circunstancias, lo más razonable es una correcta interpretación de los valores medidos que incluya las variaciones sobre los valores de base e incluir diferentes concentraciones de referencia para los pacientes con ERCA7.
Dada la limitación diagnóstica de los PN, la utilización de los otros dos tipos de criterios para el diagnóstico de IC en los pacientes con ERCA tiene una mayor relevancia. Pues bien, en el estudio HAKA1 se evidencia que la valoración de los síntomas y los signos clínicos, y la de los parámetros ecocardiográficos solo se efectúa en el 84% y el 75% de los pacientes, respectivamente. También es cierto que existen dificultades en la valoración de la clínica y de la ecocardiografía en los pacientes con IC y fallo renal8, lo que, sin embargo, no obvia que se deban efectuar en el 100% de los casos.
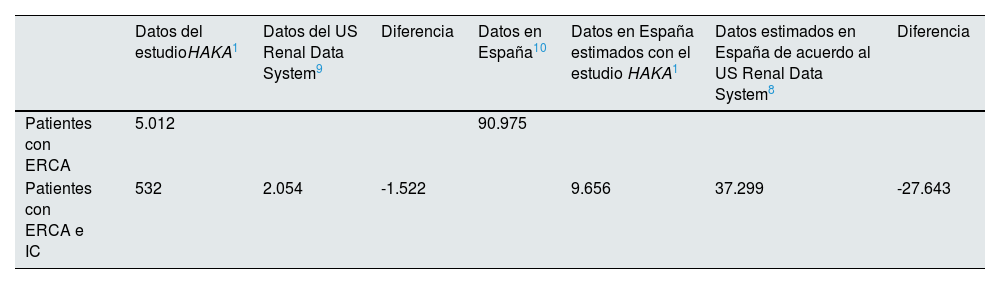
En segundo lugar, la prevalencia de IC diagnosticada en los pacientes de las unidades de ERCA en España es muy bajo. En concreto, el diagnóstico de IC en el estudio HAKA1 fue del 13% (mediana), un porcentaje tres veces inferior al obtenido en la mayor de las series publicadas hasta ahora: la del informe del año 2020 del US Renal Data System9. A destacar la gran variabilidad diagnóstica observada en el estudio HAKA1, con 10 centros con un diagnóstico igual o inferior al 10% y cuatro centros con un diagnóstico igual o superior al 30%. A tenor del dato de prevalencia global y tal como se muestra en la tabla 1, podría afirmarse que el estudio HAKA1 pone de manifiesto que en el periodo evaluado y en el conjunto de los centros participantes de los 5012 pacientes con ERCA incluidos no estaban diagnosticados de IC 1522 pacientes que muy probablemente la presentaban. Y teniendo en cuenta el estudio más reciente sobre la epidemiología de la ERC en España que establece que habría 90.975 pacientes con ERCA10, la extrapolación del dato anterior al conjunto del país significa que 27.643 pacientes con ERCA que muy probablemente presentaban IC no estaban diagnosticados de este síndrome en el periodo durante el que se efectuó el estudio (tabla 2).
Datos reales y datos estimados del diagnóstico de la insuficiencia cardiaca en pacientes con enfermedad renal crónica avanzada
| Datos del estudioHAKA1 | Datos del US Renal Data System9 | Diferencia | Datos en España10 | Datos en España estimados con el estudio HAKA1 | Datos estimados en España de acuerdo al US Renal Data System8 | Diferencia | |
|---|---|---|---|---|---|---|---|
| Patientes con ERCA | 5.012 | 90.975 | |||||
| Patientes con ERCA e IC | 532 | 2.054 | -1.522 | 9.656 | 37.299 | -27.643 |
ERCA: enfermedad renal crónica avanzada; HAKA: Heart And Kidney Audit; IC: insuficiencia cardiaca.
Datos reales y datos estimados del tratamiento de insuficiencia cardiaca con fracción de eyección reducida en los pacientes con enfermedad renal crónica avanzada
| Datos del estudioHAKA1 | Diferencia | Datos estimados en España10** | Diferencia | |
|---|---|---|---|---|
| Pacientes con ERCA e IC con FE reducida | 108 | 9656 | ||
| Pacientes con ERCAe IC con FE reducida en tratamiento* | 38 | -70 | 1931 | -7725 |
ERCA: enfermedad renal crónica avanzada; FE: fracción de eyección del ventrículo izquierdo; HAKA: Heart And Kidney Audit; IC: insuficiencia cardiaca.
En tercer lugar y en lo que al tratamiento de la IC concierne, centrando el análisis en los pacientes con IC y FE reducida, los datos del estudio HAKA1 son también llamativos. De los 108 pacientes diagnosticados solo el 35% recibían la triple combinación ISRA/ARNI+BB+ARM y solo un 8% adicional recibían además de esos tres fármacos un ISGLT2. A ello habría que añadir que eran una minoría los pacientes tratados a las dosis óptimas recomendadas de los distintos fármacos (de los pacientes estadio G4 entre el 6% de los que recibían ISRA y el 32% de los que recibían BB, y de los pacientes en estadio G5 entre el 6% de los que recibían ARNI y el 39% de los que recibían BB). Por tanto, más de la mitad (57%) de los pacientes con ERCA e IC con FE reducida del estudio HAKA1 estaban inadecuadamente tratados. La limitación en esta interpretación radica en que en esta población es especialmente complicado alcanzar dosis plenas de algunos fármacos y su prescripción presenta con más frecuencia efectos secundarios. En cualquier caso, si se extrapola este resultado a los datos de la tabla 2, podría estimarse que de los 1931 pacientes con ERCA diagnosticados de IC con FE reducida y tratados solo 831 lo estarían adecuadamente. Todos estos datos hay que ponderarlos teniendo en cuenta que los pacientes con ERCA han sido sistemáticamente excluidos de los grandes ensayos clínicos aleatorizados que han transformado el tratamiento de la IC con FE reducida11,12. Si bien, en los ensayos más recientes con iSGLT2 el diagnóstico de ERCA (especialmente en estadio G4) ya no es un criterio mayor de exclusión dada la eficacia y seguridad cardiaca y renal demostrada en los mismos13.
En resumen, aun con las limitaciones de un estudio observacional y retrospectivo como las del HAKA1, los resultados del mismo comentados en este artículo indican que hace más de tres años existía un importante infradiagnóstico y un tratamiento muy subóptimo de la IC en los pacientes con ERCA en España. Las consecuencias clínicas y sanitarias de esta situación se deducen fácilmente de las evidencias publicadas sobre el impacto pronósticos y el gasto económico que comporta la IC en los pacientes con ERC en general, y los pacientes con ERCA en particular. Por ejemplo, en un periodo de 2 años la probabilidad de supervivencia (ajustada para múltiples factores) de los pacientes con ERC e IC es del 77,85%, siendo del 90,2% en los pacientes con ERC sin IC y del 93,7% en los sujetos sin ERC ni IC14. En particular, los pacientes con ERC e IC tienen un elevado riesgo relativo de mortalidad cardiovascular y de hospitalizaciones debidas a la propia IC que es mayor en los pacientes con ERCA que sin ERCA15. Por otra parte, recientemente se ha publicado que entre 2020 y 2030 el coste de la asistencia de los pacientes con ERC e IC se incrementará en un 143%, sin tener en cuenta a los pacientes en tratamiento sustitutivo renal que aún incrementarían más el coste16.
Por lo tanto, se puede concluir que hace tres años la cardionefrología tenía una implantación limitada, lo que incidía directamente en el manejo inadecuado de los pacientes con afectación cardiorrenal, en concreto de los pacientes con ERCA e IC. Es preciso pues crear y desarrollar con urgencia unidades cardiorrenales con los objetivos de mejorar el diagnóstico, el tratamiento y el pronóstico de dichos pacientes, así como el coste sanitario que supone su asistencia17. Pero esas unidades también tienen que tener como objetivo prevenir la aparición y la progresión de la enfermedad cardiovascular ya desde los estadios iniciales de la ERC. Como se acaba de poner de manifiesto en un artículo en el que se examinaron datos de 61 cohortes incluyendo 24.603.016 sujetos de todo el mundo, el riesgo relativo de IC prácticamente aumenta en un 200% en sujetos con filtrado glomerular estimado con creatinina (FGe) ≥90mL/min/1,73 m2 y valores de cociente albúmina en orina: creatinina en orina (Ao:Cro) entre 30 y 299mg/g, y aumenta hasta en un 40% en sujetos con valores de Ao:Cro <30mg/g y valores de FGe entre 60 y 89mL/min/1,73 m218.
La asistencia de los pacientes cardiorrenales es una necesidad médica y sanitaria no cubierta en nuestro país, por ello los autores de este editorial, en nombre del Grupo de trabajo de Medicina Cardiorrenal de la Sociedad Española de Nefrología (CaReSEN), hacemos un llamamiento para la implantación urgente de la cardionefrología en los programas de pregrado en las facultades de Medicina y de posgrado en la formación de especialistas, y en los hospitales y centros asistenciales. Estamos convencidos de que ello posibilitará que en un futuro estudio HAKA 2 los resultados del diagnóstico y el tratamiento de la IC en los pacientes con ERCA sean homologables con lo que las evidencias entonces disponibles indiquen que deberían ser.
FinanciaciónLos autores declaran no haber recibido financiación para la realización de este artículo.
El Grupo de trabajo CaReSEN está formado por: Javier Díez, Borja Quiroga, Rafael Santamaría, Patricia de Sequera, Alberto Ortiz, Juan Navarro, M. Fernanda Slon y Gregorio Romero.