Revisión del artículo: Varon J, Soto-Ruiz KM, Baumann BM, Borczuk P, Cannon CM, Chandra A, et al. The management of acute hypertension in patients with renal dysfunction: labetalol or nicardipine? Postgrad Med 2014;126:124-30.
¿ Tipo de diseño y seguimiento
Ensayo clínico abierto y prospectivo. Seguimiento hasta 30’ tras la administración de los fármacos.
¿Asignación
Aleatoria. Tanto los pacientes como sus médicos conocían el tipo de actitud terapéutica elegida. Asignación 1:1 por bloques y estratificada por centro.
¿Enmascaramiento
No enmascarado.
¿Ética y registro
El protocolo fue aprobado por los comités éticos de cada centro participante. El estudio fue registrado en el Clinical Trials.gov con el número NCT00765648. Se obtuvo consentimiento informado de todos los participantes antes de la aleatorización y el inicio de la terapéutica.
¿Ámbito
Trece servicios (o departamentos) de urgencias de los Estados Unidos entre diciembre de 2008 y enero de 2010.
¿Pacientes
Fueron obtenidos a partir de un estudio inicial sobre crisis hipertensivas1 que incluyó 226 casos. En este subestudio se identificaron 104 pacientes que tenían enfermedad renal definida por los autores por un aclaramiento de creatinina < 75 ml/min calculada según la ecuación de Cockcroft-Gault. Tenían edad > 18 años, con una presión arterial sistólica (PAS) ≥ 180 mmHg en dos lecturas consecutivas en un intervalo de 10’. Además, se comprobó si existían signos de daño orgánico grave, señalando los siguientes: dolor torácico o epigástrico, disnea, síncope, visión borrosa, diplopia, disminución del nivel de conciencia, cambios en el electrocardiograma o hematuria.
Fueron excluidos los casos con estenosis aórtica grave, disección de aorta, insuficiencia cardíaca, bloqueo A-V de grado 2º o 3º, fracción de eyección < 35 %, infarto agudo de miocardio o ictus reciente, ingesta de cocaína, disfunción hepática y tener contraindicación para recibir betabloqueantes o calcioantagonistas.
En total se incluyeron 104 pacientes, 52 con labetalol y otros 52 con nicardipino.
El período de observación se circunscribió a los 30’ siguientes a la instauración intravenosa (i.v.) del fármaco. Se hicieron mediciones cada 5’ con un esfigmomanómetro automático. No obstante, durante las 6 horas siguientes se documentó la aparición de efectos adversos.
¿Intervenciones
Se recomendaron las dosis de labetalol y nicardipino propuestas por la Food and Drug Administration. No obstante, cada médico podía tener cierta discrecionalidad en su aplicación.
Grupo nicardipino (GN)
Se comenzó con una perfusión de 5 mg/hora, incrementándose cada 5’ la dosis en 2,5 mg/hora hasta conseguir la disminución de la PAS deseada o hasta llegar a un máximo de 15 mg/hora. Una vez conseguida la PAS objetivo, se aconsejó disminuir a 3 mg/hora.
Grupo labetalol (GL)
Inicio con un bolo de 20 mg en 2’. Repetir cada 10’ bolos de 20, 40 u 80 mg hasta conseguir la PAS objetivo o llegar a un máximo de 300 mg.
¿Variables de resultado
Variable primaria
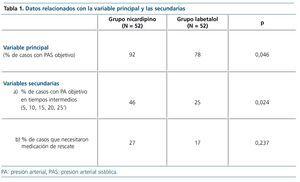
La proporción de pacientes que habían conseguido la cifra objetivo de PAS.
Dicha cifra la establecía previamente cada médico de forma discrecional atendiendo al tipo de daño orgánico asociado a cada caso. La cifra objetivo a los 30’ quedaba definida por un valor ± 20 mmHg sobre el establecido.
Variables secundarias
a) Los valores de PAS a los 5, 10, 15, 20 y 25’ del inicio del tratamiento.
b) Proporción de casos que necesitaron medicación de rescate.
¿Tamaño muestral
No estaba determinado.
¿Promoción
No se cita nada al respecto. Aparentemente no tuvo financiación.
¿ RESULTADOS PRINCIPALES
Análisis basal de los grupos
Ambos grupos fueron homogéneos en relación con la edad (media: 57 años). El sexo femenino tuvo mayor representación en el GN (67 % frente a 42 %; p = 0,01).
La cifra media de PAS y de presión arterial diastólica (PAD) (GN 220/113 mmHg frente a GL 218/118 mmHg) fue distinta, pero no mostró diferencias significativas (p = 0,64 y 0,16, respectivamente).
El valor de la creatinina mostró una gran variabilidad en ambos grupos y fue mayor en el GN: mediana 2,7 mg/dl (Q1,Q3: 1,1-7,1) frente a 2,0 mg/dl en el GL (Q1,Q3: 1,3-4,3); p = 0,58. El 31 % del GN tenía enfermedad renal crónica (ERC) estadio 5 o estaba en diálisis, frente al 23 % del GL (p = 0,41).
La proporción de fumadores fue significativamente menor en el GN (38 % frente a 69 %; p = 0,002) y mayor la historia de diabetes asociada (48 % frente a 29 %; p = 0,04).
Un 79 % de los casos eran de raza negra.
Análisis evolutivo de los grupos
El 63 % de los pacientes presentaron síntomas o signos sugestivos de daño orgánico grave. En este sentido no hubo diferencias significativas entre ambos grupos, aunque el dolor torácico estuvo presente en el 33 % del GN frente al 19 % del GL.
El síntoma más frecuente fue la cefalea (37 % frente a 46 %), seguido por la disnea (33 % frente a 29 %).
A los 15’ del inicio del tratamiento, la mediana de la reducción de la presión arterial (PA) fue de 40 mmHg en el GN frente a 27 mmHg en el GL.
La mediana de dosis utilizada con nicardipino fue de 2,8 mg (rango: 1-6,7 mg). Con labetalol la mediana fue de 40 mg (rango: 20-180 mg).
Objetivo primario
La diferencia fue significativa, aunque con valores muy próximos.
Objetivos secundarios
En las seis mediciones realizadas, los valores de la PAS con nicardipino fueron inferiores a los obtenidos con labetalol. La proporción de pacientes que precisaron medicación suplementaria fue más frecuente en el GN. Sin embargo, el número de fármacos usados fue significativamente menor con este fármaco (p = 0,02).
Efectos secundarios
No consta que hubiese efectos adversos importantes en ninguno de los dos grupos durante los 30’ de duración del estudio. En el GL la frecuencia cardíaca fue significativamente inferior desde los cinco primeros minutos (p < 0,01).
¿ CONCLUSIONES DE LOS AUTORES
En pacientes con hipertensión arterial (HTA) grave e insuficiencia renal, la administración i.v. de nicardipino ofrece un descenso más rápido e intenso que la de labetalol i.v. Consideran que son necesarios estudios adicionales para verificar si esta diferencia puede tener significación clínica.
¿ COMENTARIOS
La crisis hipertensiva se define como una elevación aguda de la PA capaz de producir alteraciones funcionales o anatómicas en determinados órganos diana. Corazón, cerebro y riñón son los más frecuentemente dañados. Es importante distinguir entre urgencias y emergencias hipertensivas, pues su clínica y terapéutica son bien distintas. Además, en la práctica clínica se observa una tercera forma de crisis hipertensiva, quizá la más frecuente. Es la elevación aguda de la PA sin ningún síntoma o signo clínico relevante. Suele denominarse seudocrisis o, mejor, falsa crisis hipertensiva; aquí el descenso de la PA puede conseguirse en muchos casos sin necesidad de fármacos antihipertensivos. La emergencia hipertensiva produce lesiones graves en los referidos órganos diana. Precisa de una disminución rápida de la PA mediante el uso de fármacos por vía i.v. y en el marco de un hospital. En la urgencia hipertensiva no existe afectación grave de órganos diana y el descenso de la PA puede realizarse con agentes antihipertensivos por vía oral incluso en el marco extrahospitalario.
El trabajo aquí comentado contiene como aspecto relativamente original que compara la eficacia de dos agentes habituales en el tratamiento de las crisis hipertensivas por vía i.v. Lo que sabemos de estos fármacos (nitroprusiato sódico, nitroglicerina, enalapril, urapidilo, esmolol y furosemida completan el arsenal) lo hemos aprendido, sobre todo, a través de publicaciones monográficas. Existen pocos estudios comparativos, quizá porque no es fácil conseguir grupos homogéneos.
También es original el estudio de crisis hipertensivas en pacientes con ERC. Tampoco aquí son frecuentes las publicaciones. La Guía KDIGO en su capítulo sobre PA y ERC no aborda este aspecto2; Tampoco, una de las referencias más recientes sobre el tema3. Puede explicarse porque el tratamiento de las crisis en los casos con ERC (estadios 3-4) no tiene diferencias específicas. Salvo, quizá, una mayor utilización de diuréticos de asa.
El trabajo muestra una discreta mayor efectividad del nicardipino sin efectos adversos apreciables.
Sin embargo, el estudio presenta limitaciones muy importantes que afectan a la valoración de los resultados:
a) La definición de la ERC debe ser puesta en tela de juicio. Tiende a considerarse como tal un filtrado glomerular estimado < 60 ml/min/1,73 m2 (MDRD o CKD-EPI) y tener en cuenta la excreción urinaria de albúmina.
b) Se incluyen estadios muy distintos de ERC, desde el 2 al 5 (una proporción importante en diálisis). Los pacientes en diálisis, por sus características especiales, podrían haber sido excluidos.
c) Aunque los autores así lo dan a entender, es poco probable que la muestra analizada sea representativa, en la mayoría de los casos, de pacientes con emergencia hipertensiva. La cifra propuesta de PAS ≥ 180 mmHg sí puede corresponder a esta entidad, pero no existe un consenso unánime en el punto de corte. La mejor definición tiene en cuenta sobre todo la lesión aguda de órganos diana, y aquí no es evidente que ningún paciente la tuviese, entre otras cosas porque lo impedían los criterios de inclusión. Algunos casos, pese a tener valores realmente altos de PAS y PAD, podrían corresponder solo a urgencias hipertensivas. Un tratamiento con agentes de acción rápida por vía oral podría haber sido igualmente eficaz.
d) Es un subestudio de otro previo más amplio. Ni la variable principal ni las secundarias habían sido preespecificadas. Las conclusiones deben ser contempladas con mucha cautela. Sería necesario promover un estudio de diseño específico, tal como los autores reconocen.
e) La etiología del daño orgánico señalado (solo se describen síntomas, no patología concreta) es variada. Hubiese sido preferible comparar la eficacia y la seguridad de ambos fármacos en patologías similares. Por ejemplo, accidente cerebrovascular hemorrágico, encefalopatía hipertensiva, edema agudo de pulmón, síndrome coronario agudo, eclampsia, disección de aorta, etc.
f) Cuatro de cada cinco pacientes eran de raza afroamericana. La caucásica estaba infrarrepresentada. Los resultados solo serían válidos en aquella etnia.
g) No se ofrece información sobre si el efecto antihipertensivo más potente del nicardipino se tradujo en una mejoría clínica de los síntomas previos o en una menor estancia hospitalaria. La discreta diferencia conseguida a los 30’ pudo no tener consecuencias prácticas.
¿ CONCLUSIONES DE LOS REVISORES
En pacientes de raza afroamericana con ERC y crisis hipertensivas, si se establece la necesidad de utilizar medicación i.v., el nicardipino en perfusión podría tener un efecto antihipertensivo más precoz e intenso que el labetalol en bolos.
¿ NOTAS CLÍNICAS (R. Marín, F. Fernández-Vega)
En los últimos 25 años apenas se han producido novedades en el tratamiento de las crisis hipertensivas. La pauta la marcó la revisión de Calhoun y Oparil en 19901. Establecieron el concepto de emergencia hipertensiva y su terapéutica. Después no ha habido cambios esenciales. Labetalol, nitroglicerina, nitroprusiato sódico, nicardipino y furosemida pueden controlar la gran mayoría de emergencias hipertensivas2,3. Se han añadido otros dos fármacos: el fenoldopam, que no está comercializado en nuestro país, y el urapidilo, utilizado sobre todo en crisis hipertensivas perioperatorias4. Ha dejado de utilizarse diazóxido. La hidralazina i.v. ya no es el agente preferente en eclampsia.
Es llamativo que las guías más recientes sobre HTA hagan una escasa mención al tema. Quizá, porque hemos asistido a un descenso paulatino de las emergencias hipertensivas en los últimos 10-15 años. Este hecho tendría relación con el incremento muy importante, durante ese período, de la proporción de pacientes que tratan y controlan su HTA. En la guía europea 2013 se menciona que no existen estudios aleatorizados comparando la eficacia de los distintos fármacos y que la decisión debe ser individualizada con base en el tipo de patología y la propia experiencia. Indica que la reducción de la PA no debería ser > del 25 % en las primeras horas.
Referencias bibliográficas de las notas clínicas
1. Calhoun DA, Oparil S. Treatment of hypertensive crisis. N Engl J Med 1990;323:177-83.
2. Santamaria Olmo R, Redondo Pachón MD, Valle Domínguez C, Aljama García P. Urgencias y emergencias hipertensivas: tratamiento. NefroPlus 2009;2:25-35.
3. Haas AR, Marik PE. Current diagnosis and management of hypertensive emergency. Semin Dial 2006;19:502-12.
4. Dooley M, Goa KL. Urapidil. A reappraisal of its use in the management of hypertension. Drugs 1998;56:929-55.
¿ CLASIFICACIÓN
Tema: Hipertensión arterial
Subtema: Crisis hipertensivas
Tipo de artículo: Tratamiento
Palabras clave: Urgencias y emergencias hipertensivas. HTA y enfermedad renal crónica. Labetalol IV. Nicardipino IV. Fármacos antihipertensivos por vía intravenosa
NIVEL DE EVIDENCIA: Bajo
GRADO DE RECOMENDACIÓN: Débil
(GRADE [www.gradeworkinggroup.org] divide la calidad de la evidencia en cuatro grupos: alta, moderada, baja y muy baja; y divide el grado de recomendación en dos grupos: fuerte y débil).