La glomerulosclerosis segmentaria y focal (GESF) es una lesión histológica caracterizada por un acúmulo de matriz extracelular que produce una obliteración segmentaria de los capilares glomerulares y se acompaña de pérdida de función de los podocitos. Clínicamente se manifiesta como deterioro progresivo de la función renal y proteinuria, y se clasifica, según su etiología, en primaria o idiopática y secundaria, dentro de la que se englobarían las formas adaptativas, las inducidas por drogas, las asociadas a virus y las familiares o genéticas. A este último grupo pertenecen los dos casos que presentamos, ambos con un fenotipo similar, con diabetes mellitus, hipoacusia neurosensorial y GESF, y que en el estudio de ADN mitocondrial, realizado en leucocitos de sangre periférica, presentaban la misma mutación: m.A3243G en el gen MT-TL1 [tRNALeu(UUR)].
CASO CLÍNICO
El caso 1 se trata de un varón de 38 años con antecedentes de hipertensión arterial (HTA), diabetes mellitus no insulinodependiente (DMNID) de tres años de evolución, hipoacusia neurosensorial, de aparición en la segunda década de la vida, y miocardiopatía hipertrófica, que es remitido a la consulta de Nefrología del Hospital del Henares por proteinuria no nefrótica de 2,49 g/día y deterioro de la función renal con Cr 2,2 mg/dl. Como antecedentes familiares, su madre presenta DMNID, hipoacusia e insuficiencia renal crónica de etiología no filiada, y todos los tíos maternos son diabéticos. Tiene dos hijos sanos.
El caso 2 se trata de una mujer de 33 años con antecedentes de HTA, DMNID de un año de evolución e hipoacusia neurosensorial, de aparición en la adolescencia, que es remitida a la consulta de Nefrología del Hospital Virgen de la Salud con 19 años de edad por proteinuria no nefrótica de 2,66 g/día y función renal normal. No tiene antecedentes familiares de interés.
En ambos casos el sedimento de orina no mostraba microhematuria y la autoinmunidad (ANA, anti-DNA, ANCA, anti-MBG y antifosfolípido), el complemento y las serologías para virus de la hepatitis B, virus de la hepatitis C y virus de la inmunodeficiencia humana fueron normales.
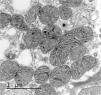
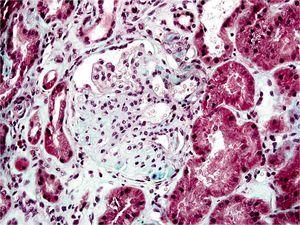
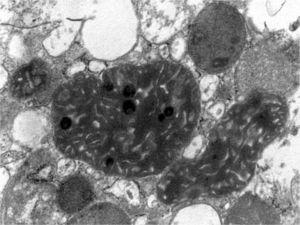
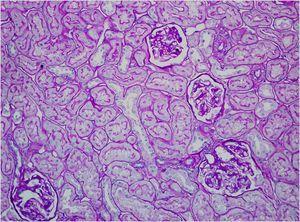
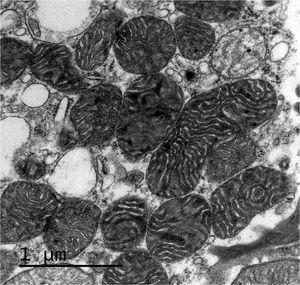
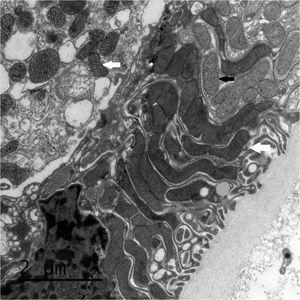
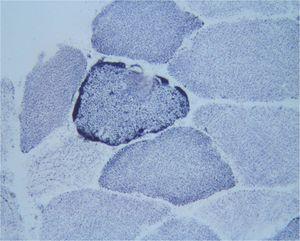
La biopsia renal del varón mostró ocho glomérulos: tres de ellos estaban esclerosados, dos presentaban lesiones de esclerosis segmentaria y focal con hialinosis y sinequia capsular (figura 1), otros dos marcada fibrosis capsular con ligera retracción del ovillo, y el restante un ligero incremento de la celularidad mesangial. El intersticio reveló atrofia tubular, fibrosis e infiltrado inflamatorio crónico. En las arteriolas se observó una intensa hialinosis subendotelial con marcada reducción luminal. La inmunofluorescencia mostró mínimo depósito inespecífico de IgM; y la ultraestructura, megamitocondrias con marcada distorsión de las crestas y aumento de la osmiofilia de la matriz interna a nivel podocitario (figura 2). En el segundo caso, inicialmente se obtuvo un único glomérulo para microscopía óptica sin hallazgos relevantes, salvo una mínima esclerosis arteriolar. Se realizó una nueva biopsia cinco años después en la que se obtuvo un cilindro con ocho glomérulos ópticamente normales (figura 3). En la microscopía electrónica destacaba, igual que en el primer caso, la presencia de mitocondrias de gran tamaño con distorsión de las crestas y con una matriz interna desestructurada en los podocitos, con ausencia de laminación de la membrana basal glomerular, así como focos con adelgazamiento de esta, observándose de forma focal zonas con desaparición de pedicelos (figuras 4 y 5), no obstante, y debido a la heteroplasmia, también es posible ver mitocondrias de aspecto normal (figura 6)
Durante la evolución en consulta, el caso 1 recibió como único tratamiento doble bloqueo del sistema renina-angiotensina-
aldosterona (SRAA). Con 37 años de edad fue remitido a nuestro servicio para completar el estudio y el tratamiento.
Durante su tercer embarazo, la paciente del caso 2 presenta un cuadro de preeclampsia en la semana 22 de gestación con síndrome nefrótico masivo (proteinuria superior a 20 g/día), manteniendo la función renal normal. Se decide añadir al tratamiento esteroideo que ya tomaba dosis bajas de tacrolimus. Ante la escasa respuesta y el deterioro progresivo de la función renal, se suspende el tratamiento con anticalcineurínicos y se interrumpe la gestación por riesgo para la vida de la madre y del feto. Con 32 años y tras este episodio de preeclampsia, fue también derivada a nuestro servicio para completar el estudio y el tratamiento con la sospecha diagnóstica de glomeruloesclerosis segmentaria y focal (GESF) corticorresistente sobre una enfermedad de cambios mínimos.
Tras descartar una enfermedad de Fabry, y dada la asociación de DMNID, hipoacusia y GESF, se solicitó un estudio molecular de DNA mitocondrial (DNAmt) en leucocitos de sangre periférica, identificándose una mutación heteroplásmica en la posición A3243G del gen MT-TL1 que codifica el RNAtLeu(UUR). Además en el varón, tras el diagnóstico de una polineuropatía axonal leve en el contexto de mialgias difusas, se realizó una biopsia muscular que mostró dos fibras musculares rojo-rasgadas con técnicas para enzimas oxidativas, y con tinción de COX negativa, compatible con miopatía mitocondrial (figura 5).
El único tratamiento que se instauró en ambos casos tras conocer el diagnóstico fue un doble bloqueo del SRAA, con el objetivo de controlar la tensión arterial y la proteinuria, con lo que se consiguió mantener una función renal estable y una proteinuria inferior a 2 g/día.
DISCUSIÓN
La afectación multivisceral de las mitocondriopatías (MCP), así como su herencia materna, están ampliamente descritas en la literatura. Las primeras publicaciones aparecen en 1958 por Kearns y Sayre y posteriormente en 1959 y 1962 por Ernster y Luft1, respectivamente. Más del 95 % de las MCP son debidas a mutaciones en el DNA nuclear, encontrándose únicamente en el 5 % una mutación en el DNAmt. Dentro de estas últimas, la mutación hallada con más frecuencia es la m.A2343G del gen MT-TL1 [tRNALeu(UUR)], presente en los dos casos descritos y que se asocia a los síndromes clínicos MELAS (miopatía, encefalopatía, acidosis láctica e ictus), CPEO (oftalmoplejia externa progresiva crónica) y MIDD (diabetes y sordera de herencia materna)2.
Desde que se describió la MIDD por primera vez, se han publicado diferentes casos de este síndrome clínico en el que se asocia diabetes mellitus, hipoacusia neurosensorial y GESF a nivel renal. La fisiopatología de la afectación renal todavía no se conoce con certeza, aunque distintos autores, en relación con las imágenes histológicas observadas, han propuesto dos mecanismos diferentes3: 1) necrosis de las células musculares de arteriolas eferentes con intensa hialinosis que alteraría los mecanismos de autorregulación de la presión glomerular, motivando cambios en la hemodinámica renal, con la consecuente esclerosis de las células del endotelio glomerular; 2) acumulación de mitocondrias anormales tanto en forma como en tamaño en los podocitos, que llevaría a la esclerosis y malfunción de estos. Los datos histológicos que han motivado estas hipótesis son: 1) intensa hialinosis a nivel arteriolar y de pequeñas arterias renales en pacientes con HTA de corta evolución y sin datos de mal control, y en ocasiones el hallazgo de mitocondrias anormales en las células del endotelio de dichas arteriolas4-7,11, y 2) la presencia de mitocondrias anormales con un elevado número de crestas en podocitos binucleados, signo de intenso daño a dicho nivel3,8-10. En nuestros dos casos, se han observado mitocondrias anormales en el podocito con un aumento de su tamaño, distorsión de las crestas y osmiofilia de la matriz interna, además de una intensa hialinosis arteriolar en el caso 1.
La presencia de hipoacusia neurosensorial, DMNID, GESF resistente a esteroides y antecedentes familiares positivos, como sucede en los casos presentados, debe hacernos sospechar una enfermedad genética familiar, y la afectación de distintos órganos (músculo esquelético, miocardio, sistema endocrino, sistema nervioso central, riñón) deberá siempre obligarnos a considerar una enfermedad mitocondrial. De este modo, se evitará un tratamiento inmunosupresor que únicamente aportaría efectos secundarios. En la actualidad el único tratamiento recomendado consiste en controlar la presión arterial y reducir la proteinuria9, siendo por tanto los inhibidores de la enzima convertidora de angiotensina, los antagonistas de los receptores de la angiotensina y los antialdosterónicos los fármacos de elección. No obstante, el tratamiento definitivo a nivel de la afectación renal sería, como ocurre en otras enfermedades genéticas con enfermedad renal crónica, el trasplante renal, teniendo en cuenta en el caso de donante vivo la herencia materna, valorando la posibilidad de realización de estudio genético. Únicamente se han publicado cuatro casos de trasplante renal5,8, con un seguimiento inferior a cinco años, que han presentado buena evolución.
Conflictos de interés
Los autores declaran que no tienen conflictos de interés potenciales relacionados con los contenidos de este artículo.
Figura 1. Glomeruloesclerosis focal y segmentaria.
Figura 2. Microscopía electrónica. Megamitocondrias podocitarias con marcada distorsión de las crestas y aumento de la osmiofilia de la matriz interna.
Figura 3. PAS (20x). Dos glomérulos de aspecto normal. Mínima esclerosis arteriolar.
Figura 4. Microscopía electrónica. Megamitocondrias en podocitos con distorsión de las crestas y de la matriz interna.
Figura 5. Microscopio electrónico. Podocito con megamitocondrias (flechas blancas) y mitocondrias normales (flecha negra).
Figura 6. Succinato deshidrogenasa. Depósito subsarcolémico de succinato deshidrogenasa en fibra muscular (fibra rasgada).