INTRODUCCIÓN
La Presión Arterial (PA) está estrechamente relacionada con el pronóstico vital debido a que la elevación de la PA desde niveles óptimos es la principal causa de muerte a través de su impacto en la incidencia de enfermedad cardiovascular.1 Además, la Hipertensión Arterial (HTA) es una condición muy frecuente y constituye el trastorno crónico de salud más prevalente. La prevalencia de HTA en España en adultos se sitúa entre el 35 y 40%, y se aproxima al 70% en mayores de 60 años, por lo que afecta a unos 10 millones de individuos adultos.2,3
La medida de la PA probablemente es la exploración médica más repetida y trascendente, peso, en general, se lleva a cabo de forma poco fiable y con escaso cumplimiento de las recomendaciones.4 Pese a los espectaculares avances en biomedicina de las últimas décadas, la medida de la PA sigue basándose mayoritariamente en una técnica decimonónica sometida a numerosas imprecisiones.5
TÉCNICAS DE MEDIDA DE LA PRESIÓN ARTERIAL
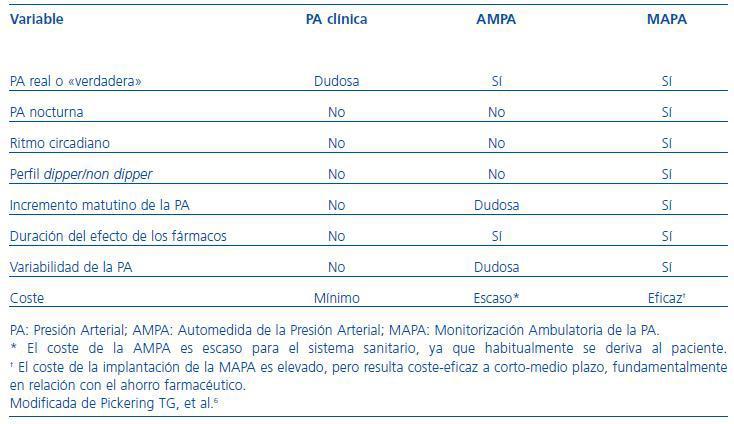
La medida de la PA en la práctica clínica se realiza mediante técnicas indirectas no invasivas. Las tres formas básicas de medir la PA son la toma en la consulta (PA clínica o casual), la Automedida de la PA (AMPA) y la Monitorización Ambulatoria de la PA (MAPA). En la tabla 1 se expone una comparación de ventajas e inconvenientes de estas tres técnicas.6
Medida de la presión arterial en la consulta
La determinación de la PA clínica tiene un enorme valor desde el punto de vista epidemiológico, pero su poder predictivo es limitado en la evaluación individual.6 La técnica de referencia es la determinación de la PA mediante esfigmomanómetro de mercurio. La falta de precisión de la medida convencional de la PA tiene tres determinantes fundamentales: 1) la PA presenta una variabilidad marcada, de tal forma que la reproducibilidad de una determinación aislada es mínima; 2) existe una reacción de alerta ante la exploración en ambiente sanitario (el denominado «efecto de bata blanca») que puede conllevar una sobreestimación de los niveles de PA; y 3) la técnica de medida de la PA en la consulta está sometida a numerosas fuentes potenciales de error. Las guías sobre el manejo de la HTA contienen apartados específicos con detalladas recomendaciones para una adecuada medida de la PA en el entorno clínico, cuyo objetivo principal es minimizar la falta de precisión de la técnica.4,7-9 En la tabla 2 se exponen los detalles para una correcta técnica de medida de la PA en la consulta, y en la tabla 3 se incluye un listado de medidas apropiadas de las cámaras de los manguitos para los esfigmomanómetros. El cumplimiento de estas directrices exige tiempo y disciplina. La creciente utilización de dispositivos automáticos para la medida de la PA en el entorno clínico permite minimizar la presencia del personal sanitario y, llevada a cabo en condiciones óptimas, obtendría unos valores de PA que se aproximarían a los registrados con técnicas ambulatorias.10
Automedida de la presión arterial
La AMPA consiste en la medición de la PA por el propio paciente, o por un familiar, con un esfigmomanómetro habitualmente automático. Las guías recientes sobre esta técnica han añadido el término «domiciliaria» a la AMPA (Automedida domiciliaria de la PA) para resaltar el hecho de que la técnica ideal es la que se lleva a cabo en el ambiente cotidiano del paciente.
Las medidas obtenidas con AMPA correlacionan mejor con las lesiones de órganos diana y con la morbimortalidad cardiovascular que la medida en la consulta.11-13 El valor umbral de normalidad en AMPA más aceptado, correspondiente a una PA clínica de 140/90 mmHg, es 135/85 mmHg,14-16 aunque se han propuesto niveles todavía más bajos de alrededor de 130/82 mmHg.17
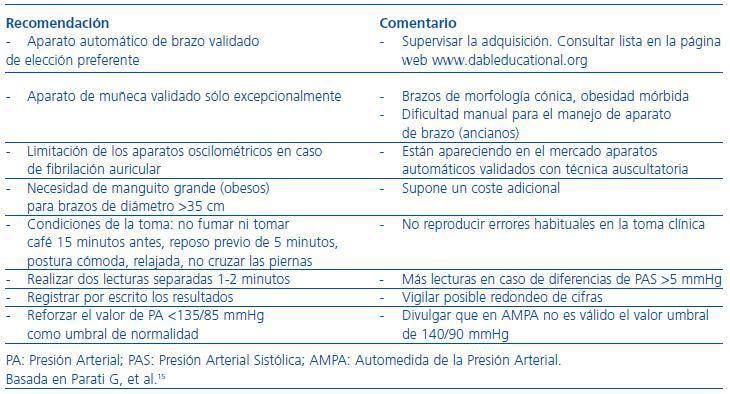
La AMPA ha alcanzado niveles importantes de popularidad debido a campañas promocionales de los fabricantes de esfigmomanómetros automáticos y del comercio. En muchas ocasiones, el propio paciente o sus familiares toman la iniciativa de adquirir y utilizar un monitor de AMPA. Sin embargo, debe ser el personal sanitario el que indique la técnica, instaure programas de formación para una metodología adecuada y monitorice la correcta realización de la AMPA.9,15 Uno de los aspectos fundamentales en AMPA es la calidad del monitor que debe cumplir con los requisitos técnicos para su validación según protocolos internacionales. En este sentido, el monitor de elección es el esfigmomanómetro automático de brazo. La inmensa mayoría de los aparatos de muñeca no están validados. En la página web www.dableducational.org puede consultarse el listado actualizado de monitores validados.
La AMPA presenta una serie de ventajas e inconvenientes que se exponen en la tabla 4. El balance general a favor de las ventajas ha llevado a la ampliación de sus indicaciones. En la última guía sobre AMPA de la Sociedad Europea de Hipertensión15 se ha incluido la indicación de recomendar la AMPA a todos los pacientes que reciben tratamiento antihipertensivo farmacológico. En la tabla 4 también se recoge ésta y el resto de las indicaciones de la AMPA.
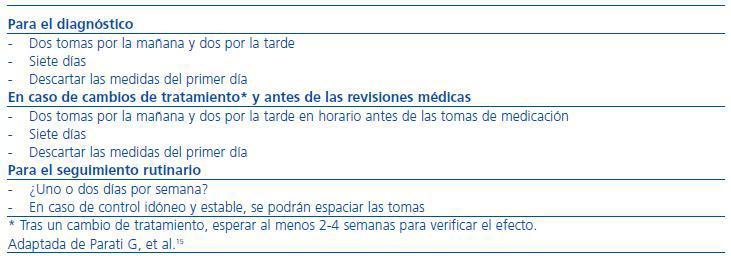
Como se ha comentado, el personal sanitario debe supervisar la calidad de la técnica de la AMPA, siendo esencial que no se reproduzcan los errores clásicos de la toma de PA en la consulta. En la tabla 5 se exponen los aspectos básicos sobre la calidad del procedimiento. Por último, la citada guía sobre AMPA de la Sociedad Europea de Hipertensión15 también ha establecido el número y momento de las medidas que se exponen en la tabla 6. Las indicaciones para el diagnóstico en caso de cambios de tratamiento y ante las revisiones médicas son más precisas que para el seguimiento rutinario acerca del cual no hay evidencia disponible.
Monitorización ambulatoria de la presión arterial
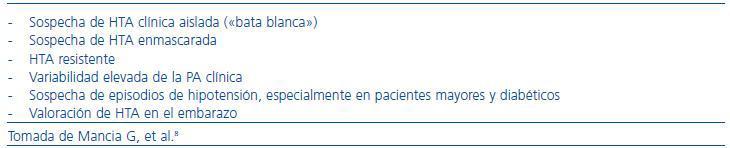
La MAPA constituye el patrón gold standard de la evaluación no invasiva de la PA. Las indicaciones establecidas de la MAPA se exponen en la tabla 7,8 aunque la recomendación de un uso más extendido de esta técnica es creciente.5,18,19 La superioridad de la PA ambulatoria frente a la PA clínica como factor predictivo de complicaciones cardiovasculares y de pronóstico vital se ha demostrado tanto en observaciones poblacionales20-22 como en estudios con pacientes hipertensos.23-27 Los valores umbral de normalidad de la PA ambulatoria en los distintos períodos de la MAPA se exponen en la tabla 8.28
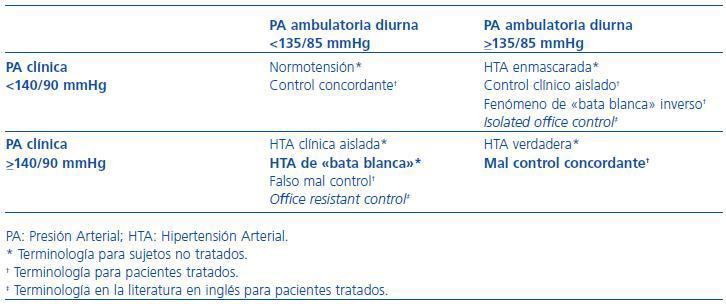
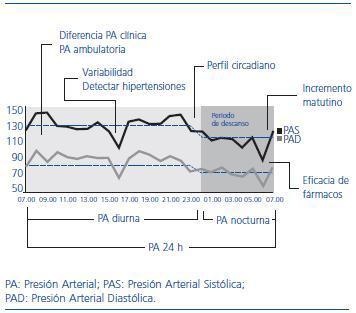
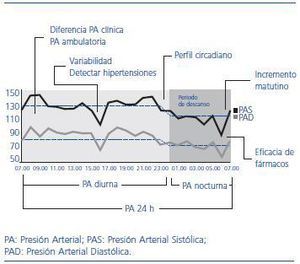
Son múltiples las variables relacionadas con la PA que se han evaluado mediante la MAPA. En la figura 1 se resumen los datos obtenibles de la MAPA de mayor trascendencia clínica. Las diferencias entre la PA clínica y PA ambulatoria y los niveles absolutos de PA en los distintos períodos de la MAPA (diurno o de actividad, nocturno o de reposo y promedio de 24 horas) son, probablemente, las variables ofrecidas por la MAPA de mayor impacto práctico y epidemiológico. Las diferencias de PA entre las cifras obtenidas en la consulta y las ambulatorias conllevan la clasificación de los pacientes en cuatro grupos, según la PA esté controlada o no con uno u otro sistema de medida. La terminología utilizada en esta clasificación se expone en la tabla 9 y varía si el paciente está siendo tratado con fármacos antihipertensivos o está en la fase diagnóstica de la HTA.
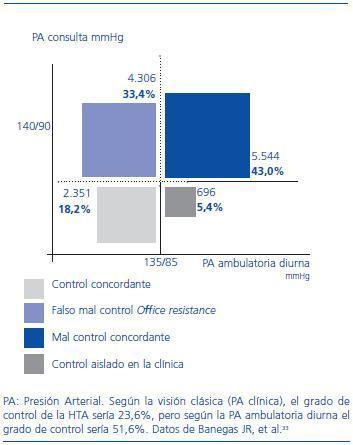
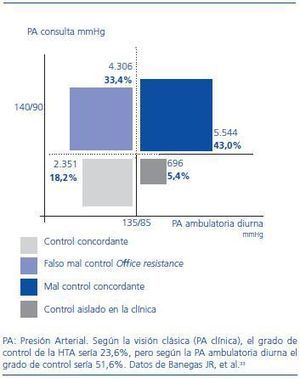
La HTA clínica aislada («bata blanca») es la entidad consistente en valores elevados de PA en la consulta y normotensión ambulatoria. Su prevalencia, dependiendo de la definición que se utilice y la población que se evalúe, oscila entre el 15 y 30%.29 El pronóstico de la HTA clínica aislada es mejor que el de los casos con HTA mantenida, aunque probablemente no sea tan favorable como indicaron los estudios clásicos, ya que es una situación que predice el desarrollo futuro de HTA y conlleva un mayor riesgo cardiovascular que la normotensión verdadera en el seguimiento a largo plazo.30-32 La existencia de un fenómeno paralelo en el paciente tratado hace que un porcentaje significativo de sujetos aparentemente mal controlados en realidad presente una PA ambulatoria controlados. En la figura 2 se representan estos datos en una muestra de casi 13.000 pacientes incluidos en el proyecto Cardiorisc desarrollado en nuestro país. La visión clásica acerca del grado de control de la HTA evaluado mediante la PA clínica podría infraestimar de forma marcada el control real, ya que el porcentaje de pacientes que presentó una PA ambulatoria diurna <135/85 mmHg fue el doble que el que presentó una PA clínica <140/90 mmHg.33
Por último, otra de las ventajas clave de la MAPA es la posibilidad de evaluar el patrón circadiano de la PA. Se han descrito cuatro perfiles de relación porcentual entre la PA del período de actividad y de descanso o sueño: descenso normal entre el 10 y 20% (dipper), descenso anormal menor del 10% (non dipper), descenso mayor del 20% (dipper extremo) o aumento (riser). El patrón de descenso normal es el que presenta mejor pronóstico, y el resto de patrones se asocia con mayor riesgo de complicaciones cardiovasculares de forma independiente del nivel promedio de PA.34,35 La prevalencia de un perfil circadiano alterado es elevada, pudiendo afectar a más del 50% de los pacientes de alto riesgo cardiovascular.36 El nivel de riesgo cardiovascular y la edad avanzada son los principales determinantes de la alteración del patrón circadiano de la PA.37
RESUMEN
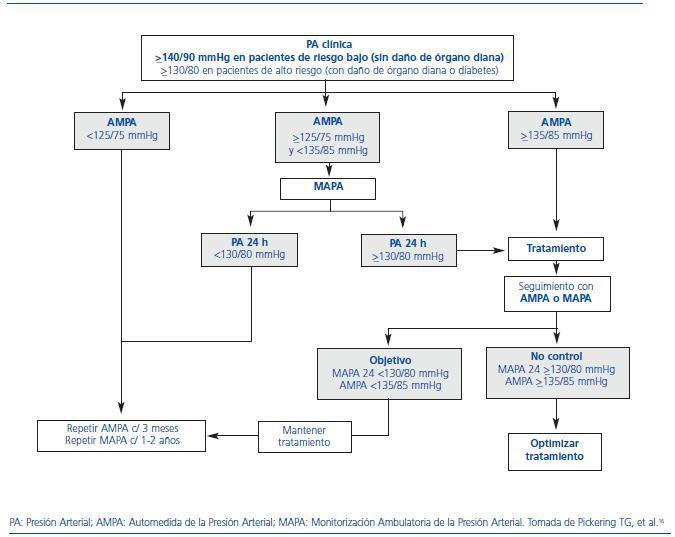
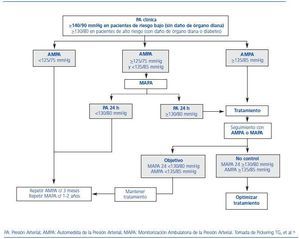
En los últimos años, distintos estudios han llevado a una evidencia creciente acerca de la importancia de la medida ambulatoria de la PA como aproximación más precisa al verdadero nivel de PA y del riesgo relacionado.8 El diagnóstico y el seguimiento de la HTA no deberían basarse sólo en la PA en la consulta.9 En la figura 3 se reproduce un algoritmo de uso combinado de las distintas técnicas de medida de la PA en la práctica clínica diaria recientemente propuesto por la Sociedad Americana de Hipertensión.16
Criterios de búsqueda bibliográfica
Previamente a la redacción de este artículo de revisión, se realizó una búsqueda en Medline con las siguientes palabras clave: blood pressure measurement, self blood pressure measurement, home blood pressure measurement e hypertension guidelines.
Conflicto de intereses
Los autores declaran no tener conflicto de intereses con respecto a este artículo.
Puntos clave
1. La determinación de la presión arterial casual ha sido básica para establecer los conocimientos fundamentales acerca de la relación de esta variable biológica con la morbimortalidad cardiovascular.
2. Sin embargo, la determinación de la presión arterial en la consulta con esfigmomanómetros clásicos está sometida a numerosas fuentes de error.
3. La Automedida domiciliaria de la Presión Arterial (AMPA) y la Monitorización Ambulatoria de la Presión Arterial (MAPA) se aproximan más a la presión arterial real y estiman mejor el riesgo relacionado que la determinación de la presión arterial en la consulta.
Tabla 1. Utilidad de las técnicas de medida de la presión arterial en la evaluación de las variables relacionadas
Tabla 3. Tamaños de las cámaras para los manguitos de los esfigmomanómetros de uso más frecuente
Tabla 4. Automedida de la presión arterial. Ventajas, inconvenientes e indicaciones
Tabla 5. Automedida de la presión arterial. Aspectos básicos acerca de la calidad del procedimiento
Tabla 6. Automedida de la presión arterial. Número y momento de las medidas
Tabla 7. Indicaciones de monitorización ambulatoria de la presión arterial
Tabla 8. Valores umbral de presión óptima y normal en la monitorización ambulatoria de la presión arterial
Tabla 9. Clasificación de los pacientes según valores de presión arterial clínica y de presión arterial ambulatoria
Figura 1. Variables obtenidas mediante monitorización ambulatoria de la presión arterial de mayor trascendencia clínica.
Figura 2. Distribución de 12.897 pacientes hipertensos tratados según niveles de presión arterial clínica y de presión arterial ambulatoria diurna.
Figura 3. Propuesta de la Sociedad Americana de Hipertensión para el uso en la práctica clínica de las distintas técnicas de medida de la presión arterial.
Tabla 2. Técnica estándar de medida de presión arterial