La progresión de la enfermedad renal crónica puede llevar a un deterioro del estado nutricional, de la composición corporal y de la capacidad funcional, y este deterioro es proporcional a la disminución del filtrado glomerular.
La monitorización, una vez realizado el consejo nutricional y las recomendaciones de actividad física individualizados, a través de parámetros bioquímicos, test de malnutrición e inflamación, medidas antropométricas, bioimpedancia, fuerza muscular por dinamometría y diferentes test de capacidad funcional, puede ayudar a retrasar dicho deterioro, lo que supondrá una mejoría en la calidad de vida.
INTRODUCCIÓN
La progresión de la enfermedad renal crónica puede llevar a un deterioro del estado nutricional, de la composición corporal y de la capacidad funcional, y este deterioro es proporcional a la disminución del filtrado glomerular1.
Una correcta monitorización de los parámetros nutricionales puede ayudar a prevenir y/o a tratar precozmente el deterioro en sus distintas facetas2.
Existen diferentes herramientas para medir el estado de nutrición y es por ello por lo que en las publicaciones varían sus porcentajes según la herramienta utilizada.
La formación de unidades multidisciplinares de enfermedad renal crónica avanzada (ERCA), donde la figura del nutricionista está presente, garantiza la posibilidad de desarrollar valoraciones, que no son complejas, pero sí más completas, reuniendo todas las herramientas posibles de forma estructurada.
Ello nos aporta un diagnóstico de situación del estado de nutrición más exacto que solo las herramientas básicas.
En las determinaciones analíticas, las proteínas viscerales, sobre todo la albúmina, son un factor individual predictor de la evolución del paciente, ya que las albúminas bajas aumentan la morbimortalidad. También se ha introducido la proteína C reactiva (PCR) como parámetro bioquímico representante de la inflamación.
Las escalas de cribado y valoración, desde la VGS3, MIS4 y PEW2,4,6, nos ayudan a detectar diferentes niveles dentro de la malnutrición en el paciente renal y pueden ser pronósticas de su evolución. El binomio malnutrición-inflamación se asocia frecuentemente a riesgo cardiovascular (CV) y, por ello, la antropometría puede dar una idea de la situación de riesgo CV del paciente, que se completa con los estudios de composición corporal con bioimpedancia. Cada vez se da más importancia a la valoración de la masa muscular y su preservación a medida que progresa la enfermedad renal crónica (ERC), y para ello no solo se pueden valorar cambios en antropometría y bioimpedancia, sino también ver la evolución de la fuerza muscular a través de la dinamometría y de los test funcionales que se han desarrollado y validado para ERC6,7, que dan información de la funcionalidad del paciente.
CASO CLÍNICO
Paciente varón de 33 años de edad al inicio de monitorización en la unidad de ERCA de nuestro centro, con insuficiencia renal crónica estadio 4 secundaria a nefropatía intersticial por reflujo.
Comorbilidad: hipertensión arterial, obesidad, infección por el virus de la hepatitis C (VHC) con anticuerpos del VHC+ y ARN del VHC+, en tratamiento de desintoxicación con metadona.
Acude a la unidad de ERCA por primera vez, derivado de la consulta general de nefrología, por presentar un filtrado glomerular de 22,59 ml/min/1,73m2 por MDRD y de 22,7 ml/min/1,73m2 por CKD-EPI. En la exploración física destaca presión arterial de 134/80 mmHg (similar en domicilio) y frecuencia cardíaca de 85 lpm.
Tratamiento en la primera monitorización en unidad de ERCA: telmisartán, escitalopram, metadona, furosemida, omeprazol, salbutamol, paracalcitol, fenofibrato e hidroferol; no precisa eritropoyetina por presentar valores de hemoglobina en el rango de las guías para ERC.
Actuación en la primera consulta de enfermedad renal crónica avanzada
El protocolo seguido con el paciente tras la primera consulta de ERCA es el siguiente:
1. Se completa su historial clínico y se realiza una revisión de la analítica para el control de los diferentes parámetros bioquímicos y de progresión de la enfermedad renal, y con ello se realiza un buen ajuste del tratamiento farmacológico.
2. Se realiza una valoración nutricional completa, que consiste en:
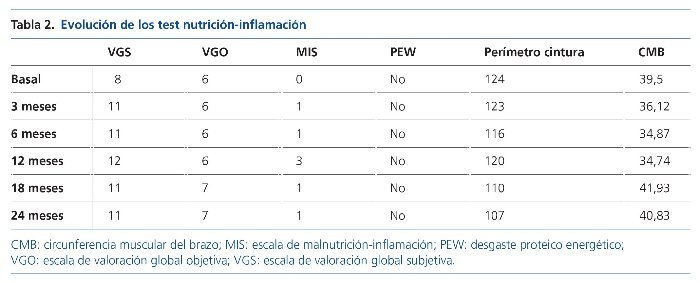
• Valorar el estado de nutrición a través de los test de malnutrición-inflamación más utilizados en enfermedad renal: VGO, VGS y MIS. Se determina si presenta o no síndrome de desgaste proteico energético (PEW), con el test clásico.
• Estudio de composición corporal por bioimpedancia monofrecuencia BIVA.
• Valoración antropométrica, que consiste en tomas de medidas, perímetros y circunferencias anatómicas: talla, 184 cm; peso, 128,7 kg; pliegue tricipital, 37 mm; circunferencia media del brazo, 34,59 cm; perímetro de cintura, 126 cm, y un índice cintura/cadera de 1,15.
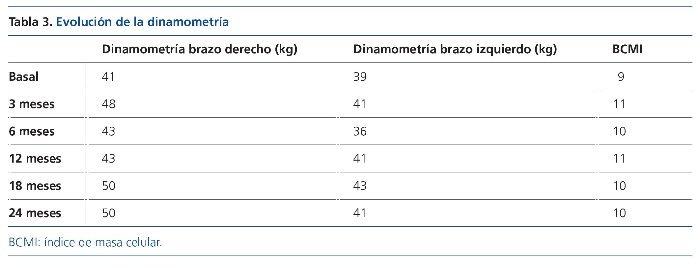
• Se determinan la fuerza muscular del tren superior, con dinamometría manual, y la capacidad funcional, realizando el test de valoración de capacidad funcional: test de 6 min de marcha (6MM), test Time Up and Go (TUTG) y Sit to Stand (STS).
El paciente manifiesta no saber qué tipo de alimentación realizar, desconoce las recomendaciones especificas de alimentación en ERC y no realiza ningún tipo de actividad física; actualmente realiza una vida sedentaria, ya que está en paro y no encuentra trabajo; por este motivo, en general, está bastante desmotivado.
Sobre la base de toda esta información recogida, se le dan pautas de estilo de vida, que incluyen recomendaciones sobre alimentación, elaborando una dieta personalizada para ERCA (calculando sus necesidades de energía [35 kcak/kg/día] y nutrientes y proteínas [0,8 g/kg/día] en función de su peso ajustado, edad y talla), y recomendaciones de actividad física.
Tratamiento, seguimiento y evolución del paciente en sucesivas consultas de enfermedad renal crónica avanzada
El seguimiento del paciente, al que se cita cada 3 meses, va a suponer una actuación multidisciplinar, y se actúa desde diferentes aspectos:
• Valoración de parámetros analíticos: con la finalidad de realizar el seguimiento de la progresión de ERC y el ajuste del tratamiento farmacológico.
• Se realizan valoraciones nutricionales completas (entre 3 y 6 meses), que consisten en marcadores bioquímicos, valoraciones antropométricas, análisis de la composición corporal por bioimpedancia, escalas de malnutrición-inflamación y test de capacidad funcional y fuerza muscular (dinamometría).
• La ingesta proteica se valora mediante el nPNA (nitrógeno proteico normalizado), a través de la fórmula:
RESULTADOS
En las sucesivas consultas y valoraciones se aprecian resultados positivos en relación con el cambio de hábitos de vida: manifiesta un cambio en la forma de alimentarse siguiendo las pautas del programa de dietas, indica seguirlo casi “a rajatabla”, además aumenta su actividad física, después de darle recomendaciones de ejercicio individualizado, que se basan principalmente en incrementar, en la medida de lo posible, el ejercicio con actos de la vida cotidiana como caminar y subir y bajar escaleras. En las visitas sucesivas, el paciente comenta que cada vez camina más (tiene perro que saca a diario, y aumenta el tiempo y frecuencia de los paseos), incluso indica que se ha descargado una tabla de ejercicios de internet que realiza usualmente. La tabla de ejercicios que el paciente realizaba consistía en una serie de movimientos musculares básicos que podían ejecutarse en casa, utilizando el peso corporal y unas mancuernas de 1,5 kg. Comenzaba con un calentamiento, trotando en el sitio y con movimientos de brazos, que ejecutaba aproximadamente durante 7 min. A continuación realizaba ejercicios de fuerza movilizando grandes masas musculares del tren superior, que implicaban principalmente el pectoral, el dorsal y el deltoides; también realizaba movimientos que implicaban el tren inferior como cuádriceps, bíceps femoral y gastrocnemio. La sesión terminaba con una serie de estiramientos que implicaba la musculatura trabajada. En un primer momento realizaba una serie de 10 repeticiones, y aumentó el número de repeticiones e hizo más series a lo largo del tiempo. En consulta se corrigieron posturas y movimientos de ejecución para evitar lesiones, y se eliminó algún ejercicio que podría ser lesivo.
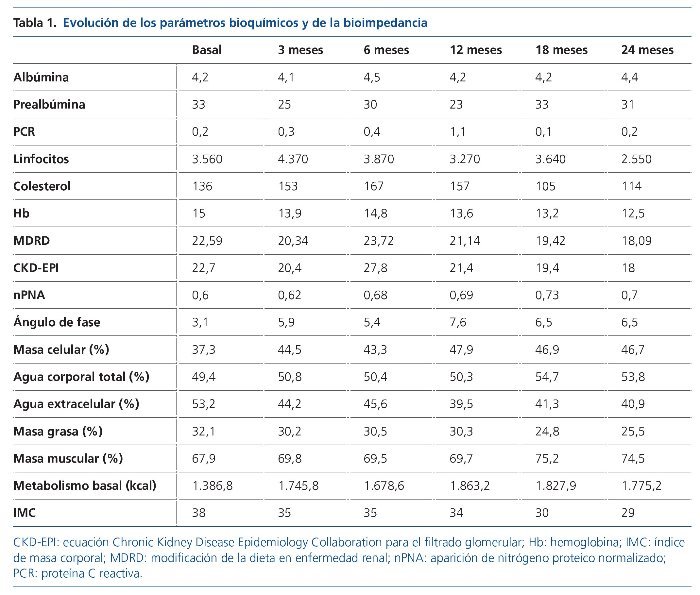
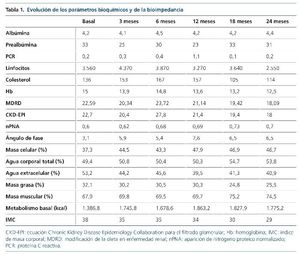
Una vez establecidos los criterios de actuación y seguimiento, observamos que el paciente mejoró prácticamente en todos los parámetros analizados. A pesar de que la función renal iba disminuyendo, observamos que los parámetros bioquímicos que indican el estado de nutrición se mantenían estables e incluso mejoraban en algunos casos, como en el caso de la ingesta proteica por nPNA, que pasó de 0,6 g a 0,7 g/kg/día de peso (tabla 1).
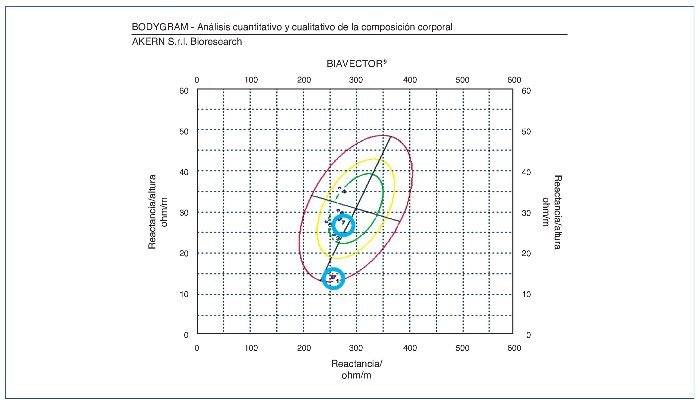
Los parámetros de composición corporal con bioimpedancia mejoraron con el paso del tiempo, con aumento en el ángulo de fase, que al principio estaba por debajo del rango normal (3,1) y en la última valoración era de 6,5 (fig. 1). El paciente empezó a perder peso, y pasó de estar clasificado según el índice de masa corporal (IMC) como obesidad 2 (IMC = 38) a sobrepeso 2 (IMC = 29), aumentó su masa muscular y disminuyó su masa grasa. A esto, además de suponer una mejoría en su composición corporal, hay que añadirle el beneficio CV que ello supone. También observamos un incremento en el valor del metabolismo basal. En el caso de la distribución de los compartimientos del agua corporal, se observó un aumento del porcentaje de agua intracelular y una disminución del de agua extracelular, con un porcentaje de agua corporal total en ascenso, sin superar lo idóneo para su edad.
Figura 1. Evolución de la bioimpedancia monofrecuencia.
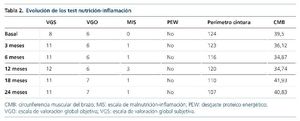
Los test de malnutrición-inflamación indicaron que el paciente presentaba un buen estado nutricional, aumentando a riesgo de desnutrición, pero esto se debía a que en dichos test la puntuación aumenta con el tiempo. Se pudo apreciar un ligero aumento del MIS y la PCR en relación con un episodio de gastroenteritis aguda, recuperado cuando acudió a nuestra unidad de ERCA. En los parámetros antropométricos se observó una disminución del perímetro de cintura y un aumento de la circunferencia muscular del brazo, que al principio disminuyó por pérdida de grasa y posteriormente aumentó al ganar masa muscular (confirmado también por el aumento de masa muscular que concuerda en BIVA y el aumento de fuerza con dinamometría [tabla 2]).
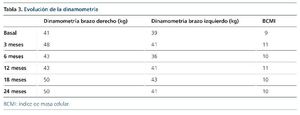
Se produjo un aumento de la fuerza muscular medida por dinamometría e índice de masa celular (BCMI) por BIVA, y se observó un incremento en ambos brazos en los valores de dinamometría (tabla 3).
Por último se produjo una mejoría bastante notable en los resultados obtenidos en los test de capacidad funcional:
• Test 6MM5: consiste en recorrer durante 6 min una distancia determinada. Se observó un aumento en el número de metros recorridos, de 510 m en una primera valoración a 600 m en la última.
• Test TUTG5: consiste en monitorizar el tiempo invertido en levantarse de una silla, caminar 3 m y volver a sentarse. Se observó una disminución en el tiempo de ejecución, de 7,23 a 6,15 s.
• Test STS5: consisten en monitorizar el número de veces o el tiempo que se invierte en levantarse y sentarse de una silla. Se produjo un descenso del tiempo en realizar 5 y 10 sentadillas (de 13 a 10 s en el caso del STS5 y de 29 a 20 s en el caso del STS10) y aumentó el numero de sentadillas realizadas en 30 y 60 s (de 11 a 14 en el caso del STS30 y de 21 a 26 en el caso de STS60).
DISCUSIÓN
Uno de los factores que debe controlarse, ya que puede influir en el deterioro del estado nutricional, son las recomendaciones de ingesta baja en proteína, que serán más estrictas a medida que progresa la ERC8. La limitación de frutas y verduras puede acotar la elección de alimentos, lo que, junto con las técnicas culinarias recomendadas, hace que el tipo de alimentación no resulte atractiva.
A la vista del caso, la intervención nutricional va a mejorar el estado de nutrición, ya que se promueve una dieta adecuada, variada y equilibrada, que dio lugar a que el paciente presentase una buena evolución en los parámetros analíticos (a pesar de la disminución del filtrado glomerular) y una mejoría de la composición corporal (pérdida de peso), que se obtuvo por estudio de composición corporal por bioimpedancia, IMC y otros parámetros antropométricos y escalas de malnutrición-inflamación. A los 24 meses, se mantenía un buen estado nutricional, que se confirmó en sucesivas valoraciones nutricionales.
La malnutrición y la progresión de la enfermedad renal9 van a influir negativamente en la funcionalidad del paciente, ya que la inactividad, junto con la baja ingesta proteica, puede influir negativamente en la masa magra (disminuyendo la masa muscular), lo que favorece el sedentarismo, aumentando la dependencia y disminuyendo la calidad de vida del paciente.
La intervención nutricional, junto con recomendaciones de actividad física, favorecieron el aumento de la masa muscular y de la fuerza muscular, mejorando la capacidad funcional, lo que se evidenció por mejorías en los resultados de los test de actividad física y en la dinamometría.
Un abordaje del problema multifactorial que abarque tanto la nutrición como la modificación de los hábitos sedentarios promueve la mejoría global, ya que si se mejora el estado de nutricion, pero se mantienen los hábitos sedentarios, no se va a mejorar la funcionalidad, ya que esta se mejora con actividad física frecuente.
CONCLUSIONES
• A la vista de este caso, concluimos que el abordaje multidisciplinar es necesario para el tratamiento integral del paciente con ERC.
• Los hábitos de vida saludable para conseguir un peso adecuado, evitando el sedentarismo y, si es posible, realizando ejercicio físico programado e individualizado según las necesidades del paciente, constituyen una herramienta ideal en la consecución de objetivos nutricionales y propician una disminución del riesgo CV al mejorar la masa grasa (disminución del perímetro de cintura).
• La bioimpedancia, los test de valoración de capacidad funcional, la dinamometría y las medidas antropométricas suponen un buen complemento a los parámetros analíticos y a las escalas nutricionales para el seguimiento y monitorización del paciente.
• La pérdida de peso controlada en pacientes obesos con ERCA no es peligrosa si se monitoriza de forma adecuada, dando recomendaciones personalizadas sobre el estilo de vida, la alimentación y la práctica regular de actividad física.
Conflicto de intereses
Los autores declaran que no tienen conflicto de intereses potencial relacionado con los contenidos de este artículo.
Correspondencia: Guillermina Barril
Servicio de Nefrología.
Hospital Universitario de la Princesa.
Calle Diego de León, 62. 28006 Madrid.
gbarril43@gmail.com
Revisión por expertos bajo la responsabilidad de la Sociedad Española de Nefrología.