1. INTRODUCCION
Las biguanidas(fenformina, metformina y butformina) constituyen una clase de antidiabéticos orales ampliamente utilizados en pacientes con diabetes mellitus. Su uso se asocia a acidosis láctica, una complicación rara pero de elevada mortalidad.
Presentamos tres casos de acidosis láctica relacionada con metformina (MALA) tratados en nuestra unidad, y una revisión de la literatura.
2. DESCRIPCION DE CASOS
CASO 1
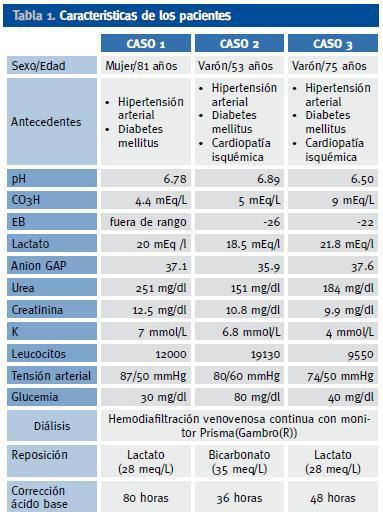
Mujer de 81 años de edad, hipertensa y diabética en tratamiento con metformina, que ingresa tras 48 horas de malestar general, vómitos y diarrea. Al ingreso se encuentra consciente, afebril, con hipertensión arterial pero rapidamente sufre deterioro clínico ingresando en UCI en situación de pre-paro cardiorrespiratorio, con respiración agónica y bloqueo AV completo con ritmo de escape ventricular. Los principales datos clínicos se encuentran recogidos en la Tabla 1. Se procede a intubación orotraqueal y medidas de resucitación, consiguiendose estabilidad hemodinámica. Las exploraciones realizadas (ecografía abdominal, ecocardiograma, monitorización arterial pulmonar) descartan razonablemente la posibilidad de shock séptico/cardiogénico. Presentó elevación de enzimas miocárdicas que se interpretó como síndrome coronario secundario a bajo gasto. Tras optimizar la situación hemodinámica persiste insuficiencia renal y acidosis láctica severa, por lo que se inicia hemodiafiltración venovenosa continua(HDFVVC) con reposición con lactato por sospecha de acidosis láctica por metformina. La paciente evolucionó favorablemente recuperando diuresis y normalizándose el equilibrio ácido-base, retirándose la diálisis al 4º día con función renal normal.
CASO 2
Varón de 53 años, diabético en tratamiento con metformina y repaglinida que acude al hospital por cuadro de 3 días de evolución de diarreas, nauseas y vómitos, y anuria en las últimas 24 horas. No fiebre. Tras 24 horas de ingreso en planta presenta dolor abdominal intenso irradiado a fosa renal derecha. A la exploración está hipotenso, taquicárdico y anúrico, con acidosis metabólica severa. El ECG mostraba QRS ensanchado con ondas T picudas y un ecocardiograma demostró hipertrofia ventricular izquierda con fracción de eyección mayor de 60%, sin otras alteraciones. Se realizó TAC que descartó patología abdominal. Datos clínico analíticos en la Tabla 1. Dada la situación del paciente ingresó en UC I, procediéndose a intubación, medidas de resucitación y HDFVVC con reposición con bicarbonato para control de hiperpotasemia y de las alteraciones ácido-base. El enfermo fue extubado a las 24 horas y recuperó diuresis retirándose la diálisis. Se trasladó a planta de hospitalización al tercer día, estable hemodinámicamente, con adecuado volumen de diuresis y creatinina de 3.3 mg /dl.
CASO 3
Varón de 75 años, diabético de 20 años de evolución a tratamiento con metformina, repaglinida y rosiglitazona. Presentaba cuadro de diarrea y fiebre de 6 días de evolución que trató de forma sintomática en su domicilio, manteniendo el tratamiento antidiabético. Acude a Urgencias por hipoglucemia sintomática. Se administró glucosa iv y se realizó analítica que mostró acidosis láctica severa e insuficiencia renal (Tabla 1). ECG con taquicardia sinusal, sin otras alteraciones. El paciente ingresó en UCI donde se inició aporte de volumen monitorizando presiones de llenado. En coprocultivo creció Salmonella grupo B, que se trató con ciprofloxacino. Pese a las medidas iniciales persistió la anuria y la acidosis metabólica severa, iniciándose HDFVVC con lactato como líquido de reposición, con lo que se consiguió adecuado control ácido-base. Aproximadamente 12 horas después recuperó diuresis, retirando terapia de reemplazo renal una vez alcanzada estabilidad metabólica. El paciente se trasladó a planta al 4º día con función renal normal.
3. DISCUSION
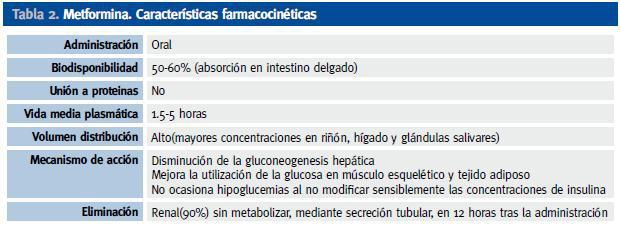
La metformina es un antidiabético oral que pertenece al grupo de las biguanidas. Sus características se resumen en la Tabla 2.
La toxicidad se basa en su unión a la membrana mitocondrial y la inhibición de la fosforilación oxidativa, desvíando el piruvato generado hacia la formación de lactato. Por otro lado, la limitación de la captación de lactato por el hígado inhibe la gluconeogénesis favoreciendo su acumulación1,2.
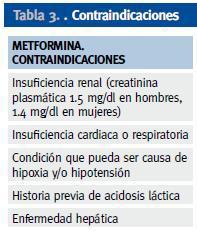
La incidencia de MALA (metformin associated lactic acidosis) oscila entre 0.01-0.08 casos /1000 pacientes-año3,4,5. Suele estar provocada por la acumulación del fármaco cuando las contraindicaciones para su uso son obviadas, especialmente el fracaso renal (MALA tipo B). Dado que la eliminación del fármaco es dependiente de la función renal, el fracaso renal es un requisito para su acumulación, excepto en casos de sobredosis1,4,7. Así, las contraindicaciones para su uso están bien definidas1,2 (Tabla 3). Pueden coexistir con lo anterior otros factores que pueden aumentar los niveles de ácido láctico, como hipotensión, hipoxia, enfermedad hepática o abuso de alcohol(acidosis láctica mixta)4,6. Finalmente, la MALA tipo A (anaeróbica) estaría causada por enfermedad que genera hipoxia tisular sin acumulación del fármaco, aunque la acción de este facilita la acumulación de lactato1,2,4.
La mortalidad se estima en un 50%. Las concentraciones plasmáticas de metformina y lactato no parecen tener significado pronóstico, a diferencia de la presencia o no de enfermedad concurrente4,6,7. La hipoglucemia, aunque rara en el tratamiento con metformina, si puede ocurrir en el contexto de MALA2,6
El principal punto en el manejo de MALA es el tratamiento de soporte, en particular la corrección ácido-base, eliminación del fármaco y el tratamiento de factores concomitantes2.
La corrección del pH plasmático con bicarbonato no ha demostrado disminución de la mortalidad y podría tener efectos deletereos (disminución del gasto cardiaco, sobrecarga de volumen, hipernatremia y aumento paradójico de los niveles de ácido láctico)2.
Las técnicas de reemplazo renal (TRR) combinan la corrección ácido base con la eliminación del fármaco y lactato. Dado su bajo peso molecular y ausencia de unión a proteinas, la metformina tiene un elevado aclaramiento con las técnicas de diálisis2,8. Sin embargo, la eliminación está limitada por el elevado volumen de distribución del fármaco2,9.
En cuanto al control metabólico en pacientes con MALA, se ha estudiado el uso de TRR en la acidosis láctica severa. Uchino y Bellomo10 compararon el efecto de hemodiálisis convencional versus HDFVVC en pacientes con fracaso renal y acidosis metabólica, mostrando que con HDFVVC se conseguía una mayor y más efectiva corrección durante las primeras 24 horas. Asimismo, se ha descrito un rebote en la producción de lactato en pacientes tratados con sesiones cortas de diálisis2. Esto sugiere que las TCRR podrían ser superiores a la hemodiálisis convencional, especialmente en casos con inestabilidad hemodinámica3. De acuerdo con la ecuación de Stewart-Figge, la corrección de la acidosis láctica con TCRR parece ser secundaria a la disminución de aniones no cuantificables(SIG), fósforo y cloro, pero no de lactato11, sugiriéndose que la mejoría de estos pacientes sería debida a la corrección de la causa desencadenante más que a la eliminación del lactato por el filtro.
Se ha evaluado el aclaramiento de lactato en 10 pacientes con FRA y niveles estables de lactato mediante HDFVVC llegando a la conclusión de que el aclaramiento de lactato por el filtro era menor del 3% del aclaramiento total de la sustancia; de forma que esta técnica no podía compensar la hiperproducción de lactato, que en situaciones como sepsis o cirugía alcanza 2-3 mmoles/min. La capacidad del hígado para metabolizar el lactato es de aproximadamente 100 mmoles/hora. Un paciente bajo TCRR recibe unos 100 mmoles/h de lactato; así, la administración de grandes cantidades de lactato (técnicas de alto flujo), su hiperproducción, o la incapacidad del hígado en metabolizarlo resultarán en acúmulo del mismo.
De esta forma, la elección del tipo de líquidos de diálisis y reposición es importante para el control de la acidosis láctica, teniendo en cuenta además que durante la diálisis hay una pérdida de bicarbonato endógeno que debe ser reemplazado. Las soluciones con lactato son las más utilizadas por su estabilidad. Las soluciones con bicarbonato son más fisiológicas pero son inestables, de forma que el calcio y el magnesio contenidos en ellas tienden a precipitar, además del riesgo de contaminación bacteriana durante el almacenamiento. Diversos estudios han comparado el uso de estos dos tipos de soluciones en el manejo del paciente con fallo renal y acidosis láctica bajo TCRR,12,13,14 mostrando una elevación significativa de lactato plasmático con el uso de soluciones con lactato, aunque no observaban diferencia en cuanto a control de acidosis e índice cardiaco, aunque otros autores15 han encontrado mejor control metabólico con soluciones de bicarbonato.
Zimmerman et al14, en 26 pacientes con FRA en TCRR sometió a la mitad a 48 horas de diálisis con lactato y la otra mitad con bicarbonato. Tras 48 horas las soluciones de reposición en cada grupo se cambiaban. Los niveles de lactato eran significativamente mayores al usar soluciones con lactato, y disminuían significativamente al variar la solución a bicarbonato. La tensión arterial era mayor en pacientes con bicarbonato, aunque de forma no significativa. En el subgrupo de pacientes con insuficiencia hepática observó una elevación más marcada de las cifras de lactato, y una tendencia a una mayor mortalidad en enfermos dializados con soluciones de lactato, aunque no alcanzaba significación estadística dado el escaso número de pacientes.
Davenport et al15,16 mostraron en pacientes con síndrome hepatorrenal que los pacientes que mantenían niveles persistentemente altos de lactato durante TCRR con lactato tenían peor pronóstico que aquellos que presentaban disminución de los niveles postdiálisis. Riegel y Uthoff17 mostraron un mejor control hemodinámico en este subgrupo de enfermos con soluciones de bicarbonato.
En conclusión, no parece existir ventaja en utilizar soluciones de reposición o diálisis con bicarbonato sobre las que contienen lactato13,14,18,19 ya que el hígado es capaz de metabolizar el exceso de lactato hacia bicarbonato de forma equimolar. Sin embargo, en determinadas situaciones (shock, insuficiencia hepática, acidosis láctica severa) el uso de soluciones con lactato podría sobrepasar la capacidad de metabolización y empeorar la acidosis metabólica,14,15,16,17,18 llevando a un aumento del lactato intracelular que conduce a una disminución de la producción de ATP y con ello a una disminución de la contractilidad miocárdica20.
Tabla 1. Caracteristicas de los pacientes
Tabla 2. Metformina. Características farmacocinéticas
Tabla 3. Contraindicaciones