Sr. Director:
El síndrome hemolítico urémico (SHU) es un trastorno de la microvasculatura definido por anemia hemolítica microangiopática y trombocitopenia, que afecta preferentemente a los riñones, y que se manifiesta con hematuria, oligoanuria y fracaso renal1. Existe un grupo de pacientes (5-10%) con SHU atípico que tiende a asociarse con tratamientos inmunosupresores, empleo de anticonceptivos orales, el embarazo o el posparto. Estos casos suelen tener una mala evolución y una elevada mortalidad2.
Presentamos el caso de una mujer de 32 años, sin antecedentes personales de interés, gestante de 32 semanas, que acude a revisión obstétrica por edemas faciales y en los miembros, tensión arterial de 220/140 mmHg y proteinuria de 3 g/l, y que es diagnosticada de preeclampsia.
Se realiza una interconsulta a nefrología por mal control de hipertensión arterial (HTA) a pesar del tratamiento con alfametildopa y labetalol. Tras la maduración fetal, se realiza una cesárea urgente, con mejoría inicial de los edemas y de la HTA.
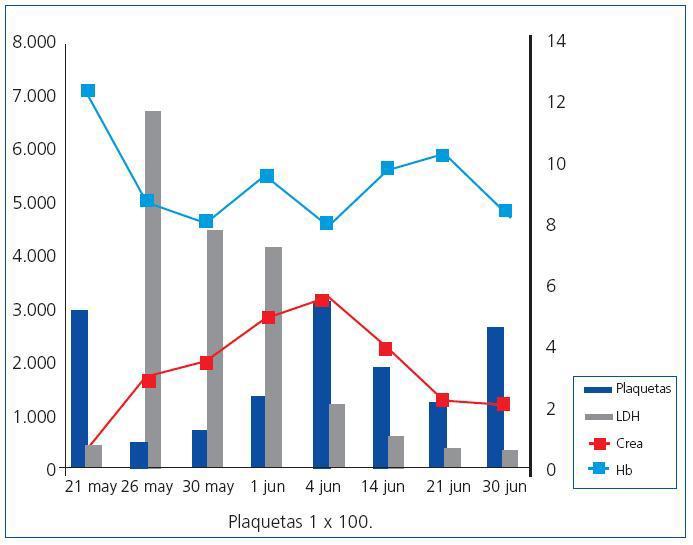
A los 3 días, la paciente refiere cefalea y visión borrosa acompañada de HTA. En analítica se objetivan datos de deterioro de función renal y hemólisis: creatinina 3 mg/dl, hemoglobina 8,7g/dl, plaquetas 45.000/ml, haptoglobina <0,24 g/l, bilirrubina 1,5 mg/dl, LDH 6.686 U/l y un 6% de esquistocitos en frotis de sangre periférica.
Con estos datos nos encontramos ante una microangiopatía trombótica (MAT) relacionada con el embarazo. La aparición en el período posparto y la afectación eminentemente renal nos llevan a diagnosticar a la paciente de SHU e iniciar tratamiento precoz con plasmaféresis (PF) y prednisona (1 mg/kg/24 h).
La paciente evoluciona clínicamente mal, presentando edema agudo de pulmón durante la primera PF que requiere ingreso en la UCI e inicio de hemodiálisis. Ante la persistencia de la hemólisis, se decide realizar una ecografía abdominal para descartar algún proceso que actuase perpetuando el cuadro.
Ecográficamente se descarta la existencia de restos placentarios, pero se objetiva un hematoma subcutáneo de la herida quirúrgica, realizándose drenaje y tratamiento antibiótico empírico con clindamicina y levofloxacino, con mejoría progresiva tanto clínica como analítica (figura 1).
Fueron necesarias 15 sesiones de PF y HD intermitente hasta la remisión de la hemólisis y la mejoría de la función renal. En el momento del alta, la paciente presentaba creatinina 2 mg/dl, MDRD 40, con escasa proteinuria (0,5 g/l) y control adecuado de TA con cuádruple terapia (inhibidores de la enzima de conversión de la angiotensina [IECA], antagonista del calcio, diurético y alfabloqueante).
En la revisión realizada a los 6 meses se observa una función renal normal con mínima proteinuria y mantiene tratamiento sólo con un antagonista de los receptores de la angiotensina II (ARAII).
Existen dos grandes entidades caracterizadas por MAT relacionada con embarazo: preeclampsia severa (generalmente con síndrome HELLP) y púrpura trombótica trombocitopénica (PTT)-SHU. Diferenciar estas entidades es complicado debido a la superposición de varios hallazgos clínicos y de laboratorio, siendo importante un diagnóstico preciso lo antes posible, pues el tratamiento médico y las complicaciones pueden ser diferentes3.
La patogenia de la MAT en el embarazo o en el puerperio se desconoce, y se han demostrado en los últimos años mutaciones en diversos genes implicados en la regulación del complemento que implicarían una pérdida de la capacidad de protección de los tejidos frente al mismo (factor H 20% y factor I 15%). Situaciones asociadas con inflamación y activación del complemento, como el embarazo o las infecciones (absceso subcutáneo en nuestro caso), podrían desencadenar o perpetuar el proceso en personas genéticamente predispuestas. El aspecto final sería el daño microvascular y la activación plaquetaria con lesión multiorgánica4.
La plasmaféresis ha demostrado ser la terapia de elección, mejorando la supervivencia hasta un 80-90%5 y consiguiendo buenos resultados en cuanto a evolución de función renal.
Con este caso pretendemos incidir en la posibilidad de obtener buenos resultados en esta enfermedad con un tratamiento precoz y y destacamos cómo es fundamental descubrir y tratar procesos secundarios que puedan perpetuar el cuadro.
Figura 1. Gráfica de la evolución analítica del cuadro.