INTRODUCCIÓN
La insuficiencia renal es una complicación frecuente de los pacientes con cirrosis. Las causas más comunes de insuficiencia renal en la cirrosis son: hipovolemia (secundaria a diuréticos o hemorragia gastrointestinal), infecciones, enfermedades del parénquima renal (glomerulonefritis secundaria a la infección crónica con el virus de la hepatitis B o C), nefrotoxicidad y síndrome hepatorrenal (SHR). El desarrollo de insuficiencia renal se asocia a un mal pronóstico; por tanto, es importante identificar estrategias terapéuticas que pueden ayudar en la prevención y el tratamiento de esta complicación. El SHR es la insuficiencia renal más característica y con peor pronóstico que presentan los pacientes con cirrosis. Existen dos tipos clínicos de SHR (tipo 1 y tipo 2), con diferente pronóstico y tratamiento. Los pacientes con SHR tipo 1 tienen un tiempo medio de supervivencia de unas pocas semanas, mientras que la supervivencia de los pacientes con SHR tipo 2 es de 6-9 meses. El mal pronóstico del SHR ha llevado a introducir la creatinina sérica dentro de la puntuación que se utiliza actualmente en la asignación de órganos para el trasplante hepático con el fin de reducir la mortalidad en la lista de espera de trasplante. Dicha puntuación, el MELD (Model for End-Stage Liver Disease), que incluye la bilirrubina sérica, el INR (International Normalized Ratio) y la creatinina sérica, se relaciona estrechamente con la supervivencia a corto plazo en pacientes con cirrosis. En este capítulo se discutirán concretamente los mecanismos, el diagnóstico y el tratamiento del SHR, y también se realizará una breve revisión de los mecanismos de otros tipos de insuficiencia renal en la cirrosis.
TIPOS CLÍNICOS Y DEFINICIÓN DEL SÍNDROME HEPATORRENAL
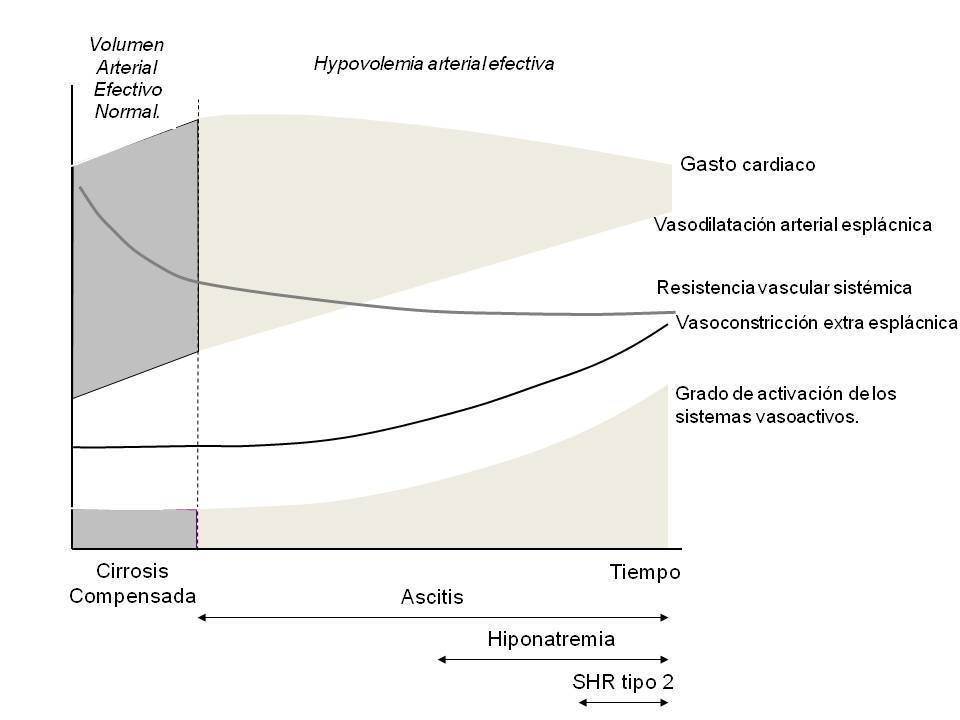
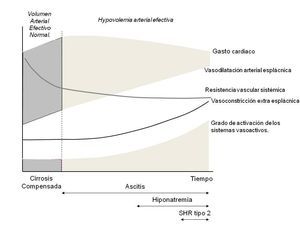
El SHR es una insuficiencia renal de características funcionales que se desarrolla en los pacientes con cirrosis avanzada como consecuencia de una disminución importante en la perfusión renal1. El desarrollo del SHR se produce en el contexto de un deterioro grave de la función circulatoria que se caracteriza por hipotensión arterial y activación homeostática del sistema renina-angiotensina-aldosterona, el sistema nervioso simpático y la hormona antidiurética. En la circulación esplácnica hay una marcada vasodilatación con reducción de la resistencia vascular arterial2, en contraste con lo que ocurre en la circulación extraesplácnica, incluyendo los riñones, donde se observa vasoconstricción. Además de la disfunción circulatoria, varios estudios han demostrado que la insuficiencia circulatoria del SHR se asocia también a un notable deterioro de la función cardíaca3,4.
El SHR tipo 2 se caracteriza por una insuficiencia renal estable y moderada (creatinina sérica media 2 mg/dl-178 uM/l). La principal característica clínica de estos pacientes es la ascitis refractaria debida a una baja o nula respuesta a los diuréticos. El tiempo medio de supervivencia después del inicio del SHR tipo 2 es, aproximadamente, de 6 a 8 meses. El SHR tipo 1 se caracteriza por una insuficiencia renal aguda y rápidamente progresiva (pico promedio de la creatinina sérica 4 mg/dl-356 uM/l). La tasa de progresión de la insuficiencia renal utilizada para definir el SHR tipo 1 se ha establecido arbitrariamente como un aumento del 100 % de la creatinina sérica, que llega a un nivel superior a 2,5 mg/dl (221 uM/l) en menos de dos semanas5,6). Sin tratamiento la probabilidad de supervivencia de los pacientes con SHR tipo 1 es de dos o tres semanas. El desarrollo del SHR tipo 1 se produce con frecuencia asociado a un factor precipitante, principalmente infecciones, de las que la más frecuente es la peritonitis bacteriana espontánea. No obstante, otras infecciones tales como neumonía, celulitis o infección del tracto urinario inferior también pueden desencadenar el desarrollo de SHR7. Otros factores precipitantes menos frecuentes son la hepatitis alcohólica aguda, la hepatitis tóxica o isquémica (es decir, después de la inserción de un shunt portosistémico transyugular intrahepático [TIPS]), la hemorragia gastrointestinal y los procedimientos quirúrgicos. Por otro lado, los pacientes con SHR tipo 2, hiponatremia, aumento de la actividad de la renina plasmática y disminución del gasto cardíaco están predispuestos a desarrollar SHR tipo 1. No obstante, hay casos de SHR tipo 1 en los que no existe o no se puede identificar un evento precipitante claro. En este sentido, se ha sugerido que los episodios de bacteriemia transitoria espontánea debida a la translocación de bacterias viables desde el lumen intestinal a la circulación sistémica, así como la translocación de productos bacterianos (endotoxinas o ADN bacteriano), podrían actuar como un factor precipitante8. Actualmente, se cree que el SHR tipo 1 es parte de un síndrome complejo llamado insuficiencia hepática aguda sobre crónica (acute on chronic liver failure [ACLF]), en la que, además de la insuficiencia renal aguda, los pacientes presentan una alteración importante de la función hepática, cerebral, cardiovascular y suprarrenal.
DIAGNÓSTICO
Los criterios más aceptados para el diagnóstico de SHR son los propuestos por el Club Internacional de Ascitis, que se basa en la exclusión de otros tipos de insuficiencia renal, tales como enfermedad parenquimatosa renal (hematuria, proteinuria, alteración en la ecografía renal), necrosis tubular aguda (NTA) (shock o tratamiento con fármacos nefrotóxicos) o hipovolemia (falta de mejoría de la función renal después de la expansión del volumen plasmático con albúmina)5,6 (tabla 1). Sin embargo, esto es una simplificación excesiva del problema. La insuficiencia renal en el contexto de hematuria o proteinuria, en el tratamiento con fármacos potencialmente nefrotóxicos o en el shock puede ser orgánica o funcional. El diagnóstico diferencial entre el SHR y otros tipos de insuficiencia renal es mucho más complejo y tiene en cuenta no solo las características, sino también otros factores, en particular el curso de la función renal tras el tratamiento del factor precipitante (por ejemplo, infección bacteriana).
El diagnóstico diferencial más difícil y trascendental de la insuficiencia renal en la cirrosis es entre el SHR tipo 1 y la NTA, ya que requiere un tratamiento rápido con diferentes esquemas terapéuticos (terlipresina más albúmina en el SHR y la terapia de reemplazo renal en la NTA). Los parámetros utilizados tradicionalmente para diferenciar ambas condiciones (excreción urinaria de sodio y el cociente entre la osmolaridad urinaria y plasmática) no tienen ningún valor en los pacientes con cirrosis y ascitis. Por otro lado, los hallazgos observados en el sedimento urinario, tales como los cilindros granulares, se pueden encontrar tanto en el SHR como en la NTA. Por último, el valor diagnóstico de las células epiteliales tubulares no se ha evaluado en el diagnóstico diferencial de estas dos condiciones. Finalmente, hay pocas investigaciones que evalúen los marcadores de daño tubular en la cirrosis. La β2-microglobulina urinaria ha demostrado ser muy útil en el diagnóstico de la nefrotoxicidad por aminoglucósidos en pacientes con cirrosis. La β2-microglobulina se filtra por el glomérulo y se reabsorbe casi completamente en el túbulo proximal. En la NTA debida a aminoglucósidos hay necrosis tubular en el túbulo proximal y un marcado aumento en la concentración de β2-microglobulina en la orina. Otros marcadores, tales como gamma-glutamil transpeptidasa, transaminasas, neutrófilos gelatinasa asociada alipocalina (NGAL), proteína transportadora de ácidos grasos de tipo hepático, interleucina-18 y la molécula de injuria renal 1, pertenecen a estos tipos de marcadores que funcionan como la β2-microglobulina o son moléculas intracelulares que se liberan de las células epiteliales tubulares en la necrosis tubular9. Estudios recientes sugieren que la NGAL puede ser útil en diferenciar el SHR de la NTA. En este sentido los pacientes con NTA tienen valores significativamente mayores que aquellos con SHR.
MECANISMO DEL SÍNDROME HEPATORRENAL
El SHR tipo 1 y tipo 2 no son una expresión diferente de un trastorno común. Como se indicó anteriormente, el SHR tipo 1 es una insuficiencia renal rápidamente progresiva, a menudo asociada a la insuficiencia de otros órganos. Por el contrario, el SHR tipo 2 es un fracaso renal estable y moderado, cuyo principal problema clínico es la ascitis refractaria. El SHR tipo 2 probablemente representa la máxima expresión de la disfunción circulatoria sistémica que se produce espontáneamente en la cirrosis. Estos pacientes desarrollan retención de sodio y ascitis; más tarde, durante el curso de la enfermedad presentan una mayor retención de agua libre e hiponatremia dilucional. Finalmente, durante la última fase de la enfermedad, los pacientes desarrollan una reducción de la tasa de filtración glomerular y el SHR tipo 2. Por el contrario, el SHR tipo 1 es una complicación que se presenta generalmente en menos de dos semanas en relación con un factor precipitante (infección, sangrado gastrointestinal, procedimientos quirúrgicos, hepatitis alcohólica, hepatitis tóxica, isquémica o viral). Aunque los pacientes con hiponatremia dilucional o SHR tipo 2 están predispuestos a desarrollar SHR tipo 1 después de un factor precipitante, este también puede ocurrir en pacientes con ascitis con sodio sérico y creatinina sérica normales e incluso en pacientes con cirrosis compensada.
Sin embargo, hay cierto solapamiento entre ambos síndromes. Por ejemplo, en pacientes con cirrosis y ascitis, el SHR tipo 2 se puede desarrollar de una forma relativamente aguda después de un evento desencadenante. Sin embargo, una vez desarrollado sigue un curso estable. Por el contrario, en algunos pacientes con SHR tipo 1 no se puede identificar ningún factor precipitante. Por lo tanto, ambos síndromes no dependen de la existencia o no de un factor precipitante, sino más bien del curso progresivo o estable de la insuficiencia renal.
El SHR tipo 2 ocurre en el contexto de una alteración importante en la función circulatoria que conduce a la vasoconstricción renal grave e insuficiencia renal10. El mecanismo más aceptado de SHR tipo 2 es la teoría de vasodilatación arterial periférica. De acuerdo con esta teoría, la cirrosis y la hipertensión portal inducen el desarrollo de la vasodilatación arterial en la circulación esplácnica. La causa de esta vasodilatación no se conoce exactamente, pero estaría en relación con un aumento de la producción local de óxido nítrico y otras sustancias vasodilatadoras11,12. Estudios recientes sugieren que el mecanismo de la disfunción circulatoria en la cirrosis puede ser más complejo. Los estudios experimentales han demostrado que las ratas con cirrosis y ascitis sufren un intenso proceso de remodelación vascular con aumento de la angiogénesis y de adelgazamiento de la capa muscular de la pared vascular. Además, en pacientes con cirrosis y ascitis se ha demostrado que el SHR tipo 2 está precedido por un deterioro lento de la función cardíaca4. Los pacientes desarrollan una reducción del gasto cardíaco y un deterioro de la función cronotrópica cardíaca con falta de taquicardia a pesar de la hiperactividad marcada del sistema nervioso simpático. Por lo tanto, la disfunción circulatoria en la cirrosis es el resultado de un proceso multifactorial que conduce a la reducción de las resistencias vasculares en el área esplácnica y a un deterioro de la función cardíaca. El aumento de la actividad de los sistemas vasoconstrictores endógenos (sistema renina-angiotensina, sistema nervioso simpático y la hormona antidiurética) en la cirrosis descompensada es una respuesta homeostática para mantener la presión arterial, como lo indican numerosos estudios que demuestran que el bloqueo de la angiotensina II o el bloqueo de los receptores de vasopresina V1 se asocia a hipotensión arterial grave en la cirrosis descompensada13,14.
Los dos territorios vasculares que participan en la regulación de la presión arterial en condiciones normales son la circulación renal y la circulación esplácnica. Sin embargo, en la cirrosis hay resistencia al efecto vasoconstrictor de la angiotensina II, la vasopresina y las catecolaminas en la circulación esplácnica debido al aumento de la liberación de sustancias vasodilatadoras en este compartimiento vascular. Este hecho explica la predisposición de los pacientes cirróticos para desarrollar insuficiencia renal cuando hay hipotensión arterial, ya que la vasoconstricción homeostática se produce predominantemente en la circulación renal. La vasoconstricción arterial en la cirrosis se produce también en la circulación extrarrenal. Los estudios que utilizan eco-Doppler y técnicas de resonancia magnética en pacientes con cirrosis avanzada y disfunción circulatoria han demostrado la vasoconstricción en el cerebro, los músculos y la piel y en la circulación hepática que afecta al suministro de sangre a estos órganos, y puede contribuir a la encefalopatía hepática y al deterioro de la función hepática15,16. Por tanto, no es sorprendente que, en la cirrosis, la estimación de parámetros circulatorios y de función renal se encuentren entre los factores predictivos de supervivencia más potentes. En pacientes con cirrosis, la creatinina sérica, los niveles séricos de sodio, el gasto cardíaco, la presión arterial, la actividad de la renina plasmática y la concentración de norepinefrina plasmática se relacionan estrechamente con la supervivencia.
En contraste con el SHR tipo 2, que es la expresión extrema de la disfunción circulatoria lentamente progresiva en la cirrosis, el tipo 1 es debido a un deterioro extremadamente rápido de la función circulatoria. También hay una reducción en la resistencia vascular sistémica y en el gasto cardíaco, pero son mucho más graves y agudos que los que ocurren en los pacientes con SHR tipo 2. La actividad de la renina plasmática, la concentración plasmática de norepinefrina y los niveles de vasopresina son significativamente más altos en el tipo 1 en comparación con el SHR tipo 2. La reducción del flujo sanguíneo renal y del filtrado glomerular es mayor en el tipo 1 que en el tipo 2, como también lo es el deterioro de la perfusión sanguínea en otros órganos. La combinación de la alteración de la función hepática, el SHR tipo 1 y el fracaso en la función de otros órganos se conoce como ACLF. El mecanismo fisiopatológico más aceptado de la ACLF asociado a infecciones es el desarrollo de una respuesta inmune e inflamatoria sistémica grave y un aumento de los niveles circulantes de endotoxinas y otros productos bacterianos. De hecho, es conocido que en pacientes con peritonitis bacteriana espontánea, el SHR tipo 1 solo se desarrolla en aquellos que presentan niveles de granulocitos y concentración de citocinas elevados en plasma y en líquido ascítico.
TRATAMIENTO DEL SÍNDROME HEPATORRENAL TIPO 1
Los vasoconstrictores y la albúmina
La administración de agentes vasoconstrictores (terlipresina intravenosa [i.v.], noradrenalina i.v. o midodrina oral), junto con la administración de albúmina i.v., es el tratamiento de elección en los pacientes con SHR tipo 1. Numerosos estudios han demostrado que este tratamiento induce la reversión de SHR (disminución de la creatinina en suero por debajo de 1,5 mg/dl) en el 40-60 % de los pacientes y que esta característica está asociada a un aumento moderado en la supervivencia. Estos resultados se han confirmado recientemente en dos ensayos clínicos prospectivos, controlados y aleatorizados17,18. Uno de ellos comparó el efecto de terlipresina y albúmina con albúmina sola. El otro estudio comparó el uso de terlipresina y albúmina con placebo). Ambos estudios fueron incapaces de detectar diferencias en la supervivencia, pero confirmaron un aumento de la supervivencia en los pacientes que mostraron una reversión del SHR. Un metaanálisis publicado recientemente confirmó que la terlipresina más albúmina puede prolongar la supervivencia a corto plazo en pacientes con SHR tipo 119. La respuesta al tratamiento se caracteriza por una reducción lenta y mantenida en la creatinina sérica y un aumento de la presión arterial, el volumen de orina y la concentración sérica de sodio. La mediana de tiempo para la reversibilidad del SHR es de siete días y depende del valor de creatinina sérica pretratamiento: el tiempo es más corto en pacientes con niveles de creatinina más bajos antes del inicio del tratamiento.
El tratamiento con terlipresina deberá iniciarse con 0,5-1 mg/4 horas. Si la creatinina sérica no disminuye en más del 30 % en tres días, la dosis debe doblarse. La dosis máxima recomendada de terlipresina para el tratamiento del SHR es de 12 mg/día. La albúmina se debe administrar en una dosis inicial de 1 g/kg de peso corporal el primer día seguido de 20-40 g/día los días posteriores. Es aconsejable monitorizar la presión venosa central. En los pacientes que respondieron a la terapia, el tratamiento debe mantenerse hasta la normalización de la creatinina en suero (< 1,5 mg/dl). Estudios preliminares sugieren que la eficacia de la terlipresina puede ser mayor si se administra en infusión continua.
La noradrenalina también ha demostrado ser eficaz y segura para el tratamiento del SHR tipo 1. Hay dos ensayos controlados con un pequeño número de pacientes que sugieren que puede ser tan eficaz como la terlipresina20,21.
La midodrina, un vasoconstrictor oral con efecto α-adrenérgico, junto con octreótido, un análogo de la somatostatina, y albúmina, ha demostrado mejorar la función renal en pacientes con SHR en estudios con un número limitado de pacientes22. Sin embargo, no hay estudios que comparen los dos regímenes terapéuticos.
Derivación percutánea portosistémica intrahepática
Tres estudios pilotos han evaluado la eficacia de la TIPS como tratamiento del SHR tipo 123-25. El primer estudio se realizó en siete pacientes, donde se observó una disminución marcada de la creatinina en seis de ellos y la reversión del SHR en cuatro. Cinco pacientes desarrollaron episodios de encefalopatía hepática después de la colocación de la TIPS, pero respondieron satisfactoriamente al tratamiento médico. Cinco pacientes estaban vivos después de un mes de la TIPS, pero solo dos después de tres. En el segundo estudio se trataron 14 pacientes con SHR tipo 1 y 17 con ascitis refractaria (algunos de ellos con SHR tipo 2); ninguno de ellos era candidato para trasplante hepático. Los pacientes con bilirrubina > 15 mg/dl, puntuación de Child-Pugh > 12 o encefalopatía hepática fueron excluidos del estudio. Once de los 31 pacientes desarrollaron encefalopatía hepática de novo o empeoramiento de la encefalopatía hepática previa. La supervivencia a los 3, 6 y 12 meses fue del 64 %, 50 % y 20 %, respectivamente. El tercer estudio se realizó en 14 pacientes con SHR tipo 1 tratados inicialmente con vasoconstrictores (midodrina y octreótido) más albúmina. La reversión del SHR se obtuvo en 10 pacientes. La TIPS fue insertada posteriormente en 5 de estos 10 pacientes, en aquellos con bilirrubina < 5 mg/dl, INR < 2, puntuación de Child-Pugh < 12. La normalización del filtrado glomerular se obtuvo en todos los casos y estos pacientes continuaban vivos a los seis meses después de la colocación de la TIPS. La TIPS, por lo tanto, es un tratamiento alternativo del SHR tipo 1 en pacientes sin respuesta a la terlipresina y la albúmina que presenten una relativamente buena función hepática.
Terapia de reemplazo renal
Tanto la hemodiálisis como la hemofiltración venosa continua se han utilizado para el tratamiento de pacientes con SHR tipo 1. Sin embargo, la información publicada es muy escasa y en la mayoría de los estudios los pacientes con SHR tipo 1 no se han diferenciado de los pacientes con NTA. Por otra parte, no existen estudios comparativos entre la terapia de reemplazo renal y los fármacos vasoconstrictores. Las indicaciones para un tratamiento inmediato con terapia de reemplazo renal, tales como la hiperpotasemia grave, la acidosis metabólica y la sobrecarga de volumen, son poco frecuentes en los pacientes con SHR tipo 1, especialmente en las primeras etapas. Existen reportes aislados y un estudio aleatorio pequeño que sugiere que el sistema de diálisis con albúmina, como MARS® (Molecular Adsorbent Recirculating System) o Prometheus®, puede tener efectos beneficiosos en los pacientes con SHR tipo 1. Sin embargo, un estudio no observó ninguna mejoría en el filtrado glomerular en pacientes con SHR tratados con MARS®26,27.
TRATAMIENTO DEL SÍNDROME HEPATORRENAL TIPO 2
Derivación percutánea portosistémica intrahepática
Cinco ensayos compararon TIPS con paracentesis en pacientes con ascitis refractaria o recurrente (91-95). Por desgracia, muy pocos de estos pacientes tenían SHR. Por lo tanto, los datos de estos ensayos no son válidos para la evaluación del TIPS en pacientes con SHR tipo 2. Solo existen dos estudios piloto que evaluaron específicamente el efecto de la TIPS en el SHR tipo 2. Uno de estos estudios demostró una disminución significativa del valor de la creatinina sérica en ocho de los nueve pacientes evaluados; además, este efecto se asoció con una mejoría importante en el control de la ascitis28. Cuatro de los nueve pacientes fallecieron durante el seguimiento, dos en el primer mes y los otros dos a los 12 y 14 meses de la colocación de la TIPS. Los otros cinco pacientes tuvieron una supervivencia mayor a 14 meses. En el estudio no se facilitaron datos sobre el tipo o la frecuencia de las complicaciones asociadas al procedimiento. El segundo estudio incluyó a 14 pacientes con SHR tipo 1 y 17 con tipo 225. En el grupo total de los 31 pacientes se observó una mejoría significativa de la creatinina sérica y del aclaramiento plasmático de creatinina. En 24 pacientes se observó una mejoría en el control de la ascitis. Seis pacientes desarrollaron disfunción del TIPS y 11 pacientes desarrollaron encefalopatía hepática durante el seguimiento. En el grupo de pacientes con SHR tipo 2, la probabilidad de supervivencia al año del procedimiento fue del 70 %. Por tanto, estos resultados sugieren que el TIPS es eficaz en la reversión del SHR tipo 2, aunque se requieren más datos sobre la tasa de complicaciones y la supervivencia posprocedimento. La introducción de los stents recubiertos debe ser un estímulo para volver a evaluar el papel de la TIPS en el manejo de la ascitis refractaria y el SHR tipo 2, sobre todo en aquellos pacientes con una función hepática relativamente conservada.
Vasoconstrictores y albúmina
Hay pocos datos sobre el efecto de la terlipresina más albúmina en pacientes con SHR tipo 2. Con base en estos datos, el tratamiento con vasoconstrictores y albúmina se asocia con una reversión del SHR en la mayoría de los casos. Sin embargo, en estos pacientes se observó una alta prevalencia de la recurrencia de SHR después de suspender el tratamiento. Por lo tanto, parece que los vasoconstrictores en pacientes con SHR tipo 2 no son tan eficaces como en el tipo 1 debido a la alta tasa de recurrencia. Este tratamiento puede estar indicado en pacientes con SHR tipo 2 grave (creatinina sérica > 2 mg/dl) en los primeros lugares de la lista de espera para un trasplante de hígado. Como se indica más adelante, la mejora del SHR antes del trasplante se asocia con una menor morbilidad y mortalidad tras la realización de este.
EFECTO DEL TRASPLANTE HEPÁTICO EN PACIENTES CON SÍNDROME HEPATORRENAL
El trasplante hepático es el tratamiento definitivo de los pacientes con SHR tipo 1 y tipo 2 (96-98). En los pacientes trasplantados con SHR se ha observado un mayor deterioro del filtrado glomerular en el período del postrasplante inmediato, requiriendo tratamiento con hemodiálisis en un porcentaje significativo de pacientes (35 % de los pacientes con SHR en comparación con el 5 % de los pacientes sin SHR)29. Debido a que la ciclosporina o el tacrolimus pueden contribuir a este deterioro de la función renal, se ha sugerido retrasar la administración de estos fármacos hasta una recuperación de la función renal que se produce, generalmente, dentro de las 48 a 72 horas después del trasplante. Las alteraciones hemodinámicas y neurohormonales asociadas con el SHR desaparecen dentro del primer mes después del trasplante de hígado y los pacientes recuperan la capacidad para excretar sodio y agua libre. Sin embargo, se ha descrito que los pacientes que se trasplantan con SHR tienen más complicaciones, pasan más días en la unidad de cuidados intensivos y tienen una mayor mortalidad hospitalaria en comparación con los pacientes trasplantados sin SHR. Sin embargo, la supervivencia a largo plazo de los pacientes con SHR que se someten a un trasplante de hígado es buena, con una probabilidad de supervivencia a los tres años del 60 %. Esta tasa de supervivencia es ligeramente menor que la que presentan los pacientes trasplantados sin SHR (que oscila entre el 70 % y el 80 %). El principal problema de los trasplantes de hígado en pacientes con SHR tipo 1 es su aplicabilidad. Debido a que su supervivencia es extremadamente corta, la mayoría de los pacientes mueren antes del trasplante. La introducción de la puntuación de MELD para asignar órganos a los pacientes en lista de espera de trasplante ha resuelto parcialmente el problema, ya que los pacientes con SHR se colocan por lo general en los primeros lugares de la lista de espera. El tratamiento del SHR con vasoconstrictores y albúmina mejora la supervivencia en el grupo de pacientes con respuesta al tratamiento, y aumenta el número de pacientes que pueden llegar al trasplante hepático. Además, la reversibilidad del SHR antes del trasplante disminuye la morbilidad y la mortalidad precoz tras el trasplante y prolonga la supervivencia a corto plazo.
Conflictos de interés
Los autores declaran que no tienen conflictos de interés potenciales relacionados con los contenidos de este artículo.
Figura 1. Patogénesis de la disfunción circulatoria y renal en la cirrosis
12073_19115_45444_es_12073_tabla1.docx
Tabla 1. Criterios diagnósticos del síndrome hepatorrenal